Если кашель от соплей чем лечить беременным. Чем лечить первые признаки простуды у беременных? Как вылечить простуду во время беременности народными средствами и лекарствами дома? Лекарственные средства от насморка
Библейская Сарра с помощью божественного вмешательства родила сына, будучи в возрасте 90 лет. Видя успехи современной медицины, такой возраст роженицы не выглядит сверхъестественным, хотя пока недостижим. Например, в США в период между 1997 и 1999 годами 539 рожениц были старше 50-ти лет, а 194 - страше 55-ти. Большинство из таких случаев позднего деторождения связано с искусственным оплодотворением. Иногда доходит до того, что женщины, становящиеся суррогатными матерями для страдающих бесплодием дочерей, рожают ребёнка, для которого они одновременно являются бабушкой и матерью. Однако в истории немало матерей, родивших детей, будучи в возрасте страше 50-ти лет и при этом их дети были зачаты естественным путём. Далее представлен рейтинг из 19-ти самых старых рожениц в истории человечества, родивших детей, зачатых естественным путём. Также будет рассказано о рекорде среди женщин, родивших после искусственного оплодотворения.
Самые старые роженицы, родившие детей, зачатых естественным путём
19-е место: Georgia Bitzis Pooley - греческая иммигрантка в Чикаго, родившая своего последнего ребёнка в 1899 году в возрасте 50-ти лет.
18-е место: Morgan Zantua. После выкидыша в 44 года американка Morgan Zantua, состоявшая во втором браке и уже имевшая взрослого сына от первого брака, решила, что детей у неё больше не будет и перестала принимать противозачаточные средства, однако спустя семь лет 51-летняя женщина обнаружила, что находится на 5-м месяце беременности. В 2001 году она родила дочь. При родах понадобилось кесарево сечение.
17-е место: Adrienne Barbeau - американская актриса, родившая в 1997 году ребёнка в возрасте 51-года. Примечательно, что Adrienne Barbeau, выйдя замуж второй раз (от первого брака у неё есть сын), в надежде забеременеть безуспешно пробовала искусственное оплодотворение и в итоге забеременела естественным путём.
16-е место: Catherine Colonges - темнокожая француженка тоголезского происхождения, в 2011 году родившая тройню в возрасте 52-х лет. Catherine Colonges на момент рождения тройни уже имела двух сыновей, дочь и троих внуков.
15-е место: Людмила Белявская - вторая жена советского и российского актёра Александра Белявского. В 2003 году, в возрасте 52-х лет (мужу было 70) Людмила путём кесарева сечения родила дочь.
14-е место: Англичанка Debbie Hughes, несмотря на принятие противозачатчных таблеток, неожиданно для себя забеременела и родила сына в возрасте 53 лет. Стоит отметить, что к моменту рождения этого ребёнка (в 2011 году) у Debbie Hughes уже было двое сыновей и две внучки. Раньше у Debbie Hughes была и дочь, но она трагически погибла незадолго до своего 18-летия.
Debbie Hughes с мужем и сыном
13-е место: Американка Lucy Gauss Kenney в 1880 году родила своего последнего ребёнка в возрасте 53 лет.
12-е место: Соланж Коуту - бразильская актриса, известная, например, по роли Доны Журы в сериале "Клон". В 2010 году актриса вышла замуж за студента, который моложе её на 30 лет (от второго брака у Соланж Коуту двое детей). В 2011 году 54-летняя бразильянка родила ребёнка от своего нынешнего мужа.
Соланж Коуту с мужем и сыном.

11-е место: В 2009 году 54-летняя жительница Израиля родила ребёнка от своего 71-летнего мужа, который впервые стал отцом (у женщины ранее уже были дети от первого брака).
10-е место: Американка Aracelia Garcia в 2000 году поразила врачей тем, что зачала без гормональных препаратов и родила (путём кесарева сечения) тройню.
9-е место: Англичанка Элизабет Гринхилл в 1669 году в возрасте 54-лет родила своего 39-го ребёнка. Всего в жизни Элизабет было 38 родов (37 раз по одному ребёнку и 1 раз родилась двойня). Все её дети выжили. Элизабет Гринхилл - рекордсмен по количеству успешных родов и одна из в истории человечества. Сама Элизабет говорила, что если бы не смерть мужа ещё до рождения 39-го ребёнка, то она, возможно, родила бы ещё двух или трёх детей.
8-е место: Англичанка Kathleen Campbell в 1987 году родила сына, будучи в возрасте 55 лет.
7-е место: Чилийка Leontina Albina родила ребёнка в 1981 году в возрасте 55 лет.
6-е место: Россиянка Раиса Ахмадеева из Ульяновска в 2008 году с помощью кесарева сечения родила своего первого ребёнка, будучи в возрасте 56 лет. При рождении ребёнок (это был мальчик) весил 2,6 кг. и имел рост 49 см.
5-е место: Киевлянка, чьё имя неизвестно, в 2008 году стала самой старой роженицей Украины, в 57-летнем возрасте путём кесарева сечения родив сына. При рождении ребёнок весил 3,9 кг. Это был четвёртый ребёнок женщины. Первый её ребенок трагически погиб в 20 лет, после чего она попыталась родить снова. Но ее двойня, мальчики, умерли через 10 дней, поэтому она хотела ребёнка, вела здоровый образ жизни и её желание осуществилось.
4-е место: Россиянка Наталья Суркова - старейшая мать России. В 1996 году 57-летняя женщина, уже имевшая двух взрослых детей, родила дочь. При рождении девочка весила 3,45 кг. и имела рост 51 см.
Наталья Суркова с дочерью.
3-е место: Американка Ruth Kistler в 1956 году родила дочь, будучи в возрасте 57 лет.
2-е место: Dawn Brooke, живущая на острове Гернси (владение Великобритании) в 1997 году родила путём кесарева сечения сына, будучи в возрасте 59 лет. Заберементь женщине помогла гормональная терапия. Dawn Brooke является старейшей матерью в истории человечества, родившей живого ребёнка, зачатого естественным путём.
Старейшая роженица в истории - валлийка Ellen Ellis, которая в 1776 году родила своего 13-го ребёнка, будучи в возрасте 72 лет. К сожалению, чуда не произошло - ребёнок был мертворождённым.
Что касается матерей, родивших детей после искусственного оплодотворения, то здесь рекорд принадлежит 70-летней индианке Omkari Panwar, которая в 2008 году родила путём кесарева сечения близнецов (мальчика и девочку), каждый из которых весил по 2 кг. На момент рождения близнецов у женщины уже были две взрослых дочери и пятеро внуков. 77-летний муж женщины очень хотел наследника мужского пола, поэтому женщина решилась на искусственное оплодотворение. Ради этого мужчина продал своих буйволов и заложил землю. После рождения сына его радостный отец сказал: "Лечение стоило мне целого состояния, но рождение сына того стоит. Я могу умереть счастливым человеком и гордым отцом".
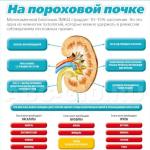
Врачи в один голос говорят, что беременность после 40 лет - очень рискованна для организма и матери, и ребенка. Исследования показывают, что риск родить недоношенного ребенка, ребенка с синдромом Дауна или других патологий очень высок. В таком возрасте повышается риск смертности - как матери, так и ее малыша - могут отказать почки, случиться инсульт и другие проблемы. Однако Израильские врачи уже много лет с успехом принимают роды у 40 и даже 45-ти летних женщин. Секрет - желание женщины и чуткий врачебный контроль.Риски поздней беременности
Статистика неутешительна. Всего 70 беременностей из 1000 у женщин после 40 проходят гладко, без осложнений. Обычно в таком возрасте у женщин достаточно много хронических заболеваний (таких, как сахарный диабет, гинекологические проблемы, болезни сердца и сосудов и многие другие), которые могут повлиять на процесс беременности.
Исследователи утверждают, что и возраст молодых мам тоже растет. Количество женщин, родивших в возрасте 30 лет, преобладает над 20-летними. Это говорит о том, что женщины все чаще откладывают процесс рождения ребенка. Чем старше родители, тем больше шанс получить ребенка с генетическими заболеваниями, например с синдромом Дауна.
Течение беременности может осложниться выкидышем в любом сроке или преждевременными родами. Для этого с учетом возраста сразу должна назначаться профилактика недонашивания.
Чаще развивается недостаточная функция плаценты, поэтому в течение беременности надо проводить курсы «оптимизирующей терапии», направленные на поддержание функции плаценты. Эти курсы так же помогут избежать отслойки плаценты, что также чаще встречается у возрастных первобеременных.
И ещё одно, наиболее частое осложнение беременности - это поздний гестоз . Гестоз - это серьезное осложнение поздних сроков беременности, поэтому его также называют поздним “токсикозом”. При гестозе ухудшается работа почек, сосудов и головного мозга будущей мамы. Его самые характерные признаки - это повышение артериального давления и появление белка в анализах мочи. В тяжелых случаях гестоз может привести к судорожным припадкам, отслойке плаценты, задержке развития и гибели малыша.
Течение беременности зависит от исходного состояния матери, наличия хронических заболеваний, физической формы женщины, её образа жизни.
Беременность после 40 лет повышает риск развития раковых опухолей у детей на 10%.
Притом каждые последующие 5 лет возраста роженицы увеличивают риск еще на 10%. «Хотя риск не так уж и велик, все-таки будущим мамам стоит задуматься, когда планировать рождение малыша, чтобы не навредить его здоровью», - отмечают ученые. Пока специалисты не могут дать объяснение этому факту, но они предполагают, что виной всему изменение гормонального уровня уже немолодой мамы.
В ходе исследования ученые проверили статистику развития раковых заболеваний у 17 672 детей. В настоящее время один из 435 детей младше 15 лет имеет ту или иную форму рака.
Карьера или семья?
Что правильнее - сначала карьера, положение в обществе, материальные блага, а потом беременность и роды или наоборот, - лучше родить малыша, посвятив пеленкам и распашонкам пару лет, чтобы затем уже без оглядки и перерывов совершенствоваться в профессии? Кто-то хочет принести ребенка в его собственную комнату, где на входе стоит улыбающаяся няня а в шкафу поджидают костюмчики от кутюр. А кто-то боится, что на прогулке с ребенком примут за бабушку, а не маму…
Это раньше в России первые роды в 35-40 лет были диковинкой и случаем из ряда вон выходящим... Уже в 27-28 лет таким женщинам обязательно проводилась операция «кесарево сечение», и «естественный путь» рождения ребенка даже не рассматривался. Сейчас взгляд на роды 30-летних изменился, однако врачи по-прежнему рекомендуют рождение первого малыша в 20-25 лет.
Поздние роды
Иногда природа лишает женщину возможности выбрать оптимальный возраст для рождения первенца… А сколько сил и лет порой приходится потратить некоторым супружеским парам, которые наконец-то в определенном возрасте решились «завести ребенка», но из года в год эти попытки остаются безрезультатными. В России практически каждая пятая семья бесплодна. Эта проблема в большинстве случаев вполне преодолима, но на каждую попытку зачатия и вынашивания ребенка уходит не один месяц, а иногда и не один год… Нередко на лечение бесплодия уходит более 10 лет. А способность к зачатию даже у здоровых женщин начинает постепенно уменьшаться уже после 35 лет.
С другой же стороны, новые медицинские разработки в диагностике и лечении различных гинекологических заболеваний (в том числе тех, которые являются причиной бесплодия), позволяют многим женщинам вынашивать и рожать здоровых малышей не только в 20-25 лет, но и гораздо позже.
Многие врачи придерживаются той точки зрения, что с возрастом женщине все сложнее и сложнее выносить и родить здорового малыша. Педиатры давно «бьют в набат» о том, что абсолютно здоровых новорожденных практически нет: у каждого то или иное заболевание или патологическое состояние, которое диагностируется иногда уже в родзале. А что уж говорить о девушках - подростках и женщинах, которым далеко за двадцать пять…
Уже к тридцати годам у женщины в среднем насчитывается порядка 2-3 заболеваний внутренних органов, которые не могут не отразиться на способности к зачатию, вынашиванию и рождению здорового малыша. Лишь единицы к 35-40 годам могут похвастаться, что у них нет проблем с гормональным фоном или болезней «по-женски», нет тонзиллитов и гайморитов, «не пошаливает» давление и почки «работают как часы»…
Кроме того, ни для кого не секрет, что при рождении ребенка в «зрелом возрасте» резко увеличивается риск различных генетических отклонений у плода. Три четверти детей с синдромом Дауна рождены от матерей старше 35 лет, при этом нет зависимости от того, какой эта беременность была по счету. Опасность рождения такого больного ребенка у 40-летней женщины в 10 раз выше, чем у 30-летней.
Мнение, что роды омолаживают женщину, к сожалению, не всегда соответствуют действительности. Во время беременности и родов нагрузка на все органы и системы увеличивается на порядок, а потому иногда именно период вынашивания и рождения малыша является либо пусковым моментом развития различных заболеваний, либо причиной обострения хронических недугов. Мама «в возрасте», да еще и с «букетом» болезней - сможет ли она справиться со всеми хлопотами о младенце хоть и приятными, но требующими столько сил и энергии?
Однако и здесь нельзя делать однозначных выводов. Иногда беременность и роды у молоденькой мамы протекают с большим числом осложнений как для нее самой, так и для ребенка, нежели у более зрелой женщины. Хотя, у женщин «в возрасте» все же риск развития отклонений в течение беременности, родов и послеродового периода в несколько раз выше... Чаще происходят выкидыши, чаще наблюдаются нарушения в «работе» плаценты, роды более длительные, больший риск возникновения разрывов в родах, кровотечения, нарушения лактации после родов. Намного чаще в этом возрасте врачам, к сожалению, приходится склоняться к операции «кесарево сечение» во время беременности и в родах по показаниям со стороны матери или плода.
Но нельзя недооценивать и то, что «взрослые» беременные более серьезно подходят к самой беременности, изначально планируя ее и готовясь к ней, а затем более тщательно выполняют все предписания врача. Еще до наступления беременности многие женщины готовят себя к этому важному событию в жизни: пополняют запасы витаминов и минералов, нормализуют вес, приводят в порядок мышечную систему, а также проходят совместно с мужем тщательное обследование на различные инфекционные заболевания (от банального кариеса до половых инфекций), которые могут затем пагубно отразиться на развитии малыша.
Все возможно!
Эти и другие меры (в том числе отказ задолго до зачатия от алкоголя, курения и кофеина) позволяют резко снизить риск развития тех осложнений и проблем со здоровьем, которые обсуждались выше. Одновременно с этим, при грамотной подготовке к предстоящему материнству, женщина увеличивает свои шансы на более легкое течение беременности и рождение здорового малыша.
Безусловным преимуществом «поздних родов» является и то, что к 35-40 годам у женщины, как правило, уже сложившийся образ жизни, карьера, устоявшиеся отношения в семье и обоюдное с мужем огромное желание, а главное - готовность не только выносить и родить ребенка, но и дать ему любовь, ласку и хорошее воспитание. Уже не нужно прикладывать неимоверные усилия, чтобы продвинуться по карьерной лестнице и наладить быт, а значит, можно больше времени посвятить своему чаду. Такие мамочки более терпеливы и внимательны к ребенку, большее значение придают развитию его способностей.
... В каком возрасте рожать первенца - в 20, в 30 или в 40? Этот вопрос каждая женщина решает для себя сама, и только она знает правильный ответ. Могу лишь заметить, что материнство способно приносить радость и наполнять жизнь новым смыслом в любом возрасте…
Елена ВЫСОЦКАЯ,
врач-гинеколог
Всё чаще на улицах можно встретить не только беременных молодых девушек, но и женщин в положении старше 35 лет. Мнение врачей и психологов по поводу наиболее благоприятного возраста для продолжения рода отличается.
Так, в каком возрасте лучше всего рожать первого ребёнка? Как утверждают многие гинекологи и врачи акушеры, по состоянию здоровья лучше всего рожать женщинам от 19 до 26 лет. После 18 лет девушка начинает превращаться в полноценную женщину, а поэтому как раз на этот возраст приходится расцвет её организма. Внутренние половые органы полностью сформированы, гормональный баланс поддерживается яичниками. Влагалищные мышцы достаточно упругие и эластичные. Тазовые кости обладают хорошей подвижностью, а это очень важно для родов.
А благодаря отлично натренированным мышцам брюшного пресса, молодой женщине проще выполнять команды гинеколога при потугах. У роженицы этой возрастной категории отсутствуют хронические болезни. Роды проходят легко, без разрывов влагалища и маточных кровотечений. Восстановление физической формы у молодых женщин происходит намного быстрее, чем у тех, кому за 30 лет. Чаще всего отсутствуют осложнения после родов.
Согласно исследованиям скандинавских учёных, наиболее подходящий возраст для родов первого ребёнка – 30 лет. Врачи советуют не затягивать с первой беременностью, так как репродуктивная функция с каждым годом угасает, снижается вероятность удачного зачатия, да и роды могут начаться раньше срока (с 23 по 37 неделю). У женщин, которые первый раз рожают в возрасте после 30 лет, беременность может осложниться из-за вредных привычек, лишнего веса и только потом из-за возраста. Если сравнивать их с роженицами до 30 лет, то вероятность осложнений у старших женщин выше на 20%.
После 25 лет репродуктивная функция идёт на спад. А поэтому идеальный возраст для родов – от 20 до 25 лет. Согласно утверждениям гинекологов, поздняя беременность опасна для здоровья будущей матери и младенца. Чаще всего, дети с генетическими патологиями, врождёнными заболеваниями (например, синдром Дауна), рождаются у родителей в возрасте после 30 лет.
Мнение социологов и психологов о лучшем возрасте для родов
Как считают психологи, благоприятный возраст для родов – от 20 до 35 лет. Европейские женщины первый раз рожают в возрасте около 35 лет. Позднюю беременность объясняют удовлетворением собственных амбиций и достижением финансового благополучия. Женщина в первую очередь беспокоится о карьере и материальной стабильности, и только после этого решается на ребёнка.
Согласно статистическим данным, 76% женщин, у которых есть высшее образование, считают, что идеальный возраст для первенца – от 26 до 34 лет. Большая часть опрошенных утверждает, что достигнуть успехов в карьере и обеспечить финансовую базу нужно до 28 лет, а в 29 лет можно родить первого ребёнка.
Ранняя беременность
В некоторых случаях первая беременность приходится на возраст от 13 до 16 лет. Речь идёт о незапланированной беременности, ведь будущая мама ещё не достаточно развита физически, а отец не имеет материальных благ для содержания будущей семьи. Из-за этого страдает нервная система девушки, а депрессия негативно влияет на неокрепший юный организм. А поэтому медики не рекомендуют рожать в таком возрасте, ведь половые органы, да и, в общем, организм девочки продолжает развиваться.
Что касается гормонального фона, то он нестабильный, может наблюдаться дефицит прогестерона и эстрогена, которые способствуют формированию плаценты. Как утверждают врачи, ранняя беременность возможна, но опасна для здоровья будущей мамы и ребёнка. Существует высокий риск осложнённых родов, разрывов, маточных кровотечений. Психологи категорически не рекомендуют рожать молоденьким девочкам, ведь они морально не готовы к бытовым сложностям и материнству.
По мнению гинекологов и психологов, самый лучший возраст для родов находится в промежутке 23–30 лет. Преимущества родов в этот период:
подвижные тазовые кости;
эластичный родовой канал;
отсутствуют возрастные заболевания;
вероятность выкидыша ниже, чем у поздних рожениц;
минимальный риск развития аномалий у новорождённого.
Если первые роды пройдут в этот период, то второго ребёнка женщина сможет родить до 30 лет. Первый ребёнок будет старше за второго примерно на 3 года, за этот период роженица успеет полностью восстановится физически. К тому же, первенец подрастет, и женщина сможет больше времени уделить новорождённому.
Беременность после 30 лет
Несколько лет назад, женщину в возрасте 30 лет, которая решила стать мамой относили в группу «возрастных первородящих». Сейчас первородящие в 35 лет – это уже давно не редкость. Но, несмотря на все возможности современной медицины, первый раз рожать в таком возрасте достаточно опасно. Даже зачать ребёнка в таком возрасте сложно. Это объясняется увеличением количества циклов, при которых отсутствует овуляция. К тому же снижается восприимчивость матки к оплодотворённой яйцеклетке. В некоторых случаях врачи диагностируют бесплодие. А поэтому оптимальный возраст для родов – это 20 – 26 лет.
Различные осложнения могут проявиться как во время беременности, так при родах. Существует риск фетоплацентарной недостаточности – это распространённое осложнение, при котором нарушаются функции плаценты по разным причинам. У беременной женщин после 30 лет могут возникнуть следующие осложнения: преждевременное отделение плаценты, недостаточная родовая деятельность, сильные маточные кровоизлияния, разрывы влагалища.
Возможные осложнения родов:
Недоношенный плод;
гестоз (поздний токсикоз);
переношенный плод;
преждевременное излитие околоплодных вод;
кислородное голодание плода.
Первая беременность после 30 лет грозит физическими и умственными патологиями у эмбриона. К тому же после поздних родов повышается риск рака груди и сахарного диабета.
Однако плюсы тоже присутствуют, женщина после 30 лет правильно питается, ведёт здоровый образ жизни, следит за своим здоровьем. Она уделяет больше времени младенцу, так как чаще всего уже имеет неплохую карьеру и хорошую материальную базу.
В каком возрасте лучше всего рожать третьего ребёнка? Медики утверждают, что третьего малыша лучше планировать в 27–30 лет. Это возможно, если женщина родила первенца в 19–20 лет. С учётом обязательных интервалов второй малыш появится на свет примерно в 23–24 года, а третий – около 30 лет.
Беременность после 40 лет
Несмотря на запреты врачей, некоторые женщины решаются на беременность даже после 40 лет. Вероятность зачатия в этом возрасте достаточно низкая, у более чем 50% женщин диагностируют бесплодие. Если возраст роженицы 40–45 лет, то вероятность выкидыша повышается в 3 раза. Во время беременности могут появиться следующие осложнения: сахарный диабет, преждевременное отделение плаценты, обострение хронических заболеваний.
Женщина после 40 лет, которая решила стать матерью должна тщательно обследоваться, так как вероятность осложнений высокая. Хотя организм каждой женщины по-разному реагирует на особое состояние. Из позитивных моментов – у рожениц после 40 лет позже наступает климакс, они менее подвержены риску онкологических заболеваний половых органов, продолжительность жизни у них выше. А поэтому максимальный возраст для родов – это 40 лет.
Но успешное зачатие и здоровье ребёнка зависит не только от возраста матери, но и отца. Если партнёр старше 40 лет, то шансы на удачное зачатие снижаются. Кроме того, в этом возрасте ухудшается качество спермы из-за вредных привычек, плохой экологической обстановки, приёма опасных медицинских препаратов. У немолодых родителей часто рождаются дети с патологиями, например, синдром Дауна.
Средний возраст рожениц в разных странах
Статистика родов по возрасту гласит, что в последнее время возраст перворожениц значительно увеличился. Если в 80-е годы женщины рожали первенца примерно в 23 года, то сейчас радость первого материнства познают в 25–27 лет.
Особенно эта тенденция отслеживается у европейских женщин. Средний возраст рожениц в мире составляет 27 – 28 лет. Причём жительницы Болгарии и Румынии рожают раньше (25–26 лет), а итальянки и испанки позже (30–31 год).
Средний возраст рожениц в России составляет 26–27 лет. Хотя врачи напоминают, что репродуктивная функция начинает угасать поле 30 лет.
Таким образом, лучший возраст для беременности и родов находится в промежутке 20–26 лет. Организм женщины сформирован, она полна энергии, легко переносит роды и быстро восстанавливается после них. К тому при желании женщина может стать матерью ещё двоих детей.
Кашель – рефлекторная реакция организма и симптом многих заболеваний. Первоначально функция кашлевой реакции защитная – вывести с мокротой болезнетворные микроорганизмы.
Как правило, кашлевый рефлекс возникает в результате раздражения нервных окончаний, так называемых кашлевых рецепторов, в дыхательных путях. Кашель бывает редким и частым, сухим и влажным, постоянным и периодическим, болезненным и безболезненным, сильным и слабым.
При беременности кашель, как правило, обусловлен либо острыми респираторными инфекциями (ОРВИ, ОРЗ), либо наличием хронических заболеваний (например, бронхиальной астмы, лор-патологии и др.). Типичными именно для беременности состояниями, провоцирующими кашель, являются различные аллергические реакции, восприимчивость к которым у будущих мам повышается в силу особенностей функционирования иммунной системы, токсикоз (в первом триместре) и изжога, нередко возникающая на поздних сроках беременности. В более редких случаях причинами кашля у беременных являются неврогенные (психогенные) реакции, заболевания среднего уха, желудочно-кишечного тракта (в нем тоже есть кашлевые рецепторы), сердечно-сосудистой системы (за счет отека слизистой дыхательных путей при сердечной недостаточности), щитовидной железы (чаще за счет механического сдавления).
Как лечить кашель у беременных?
Следует сразу оговориться, что лечение именно кашля направлено на устранение данного симптома, то есть симптоматическое. Такой подход заведомо не является максимально эффективным. Наиболее действенный способ избавиться от кашля – устранить его причину, конечно, если это возможно. Таким образом, при инфекционно-воспалительных процессах необходимо бороться с инфекцией, при аллергиях – искать и устранять аллерген, при наличии хронических болезней – заниматься их лечением, стараясь добиться нормализации состояния.
Согласитесь, часто бывает так, что, простудившись и подхватив вирус, мы не бежим к врачу, а действуем привычными методами, проверенными на практике. Однако самолечение во время беременности следует исключить: назначать любую терапию должен врач. Многие лекарственные препараты запрещены для применения у беременных женщин, немало медикаментов, которые нельзя принимать совместно из-за высокого риска различных лекарственных осложнений, причем это относится и к безобидным на первый взгляд фитопрепаратам. К тому же необходимо установить сначала причину кашля, то есть поставить правильный диагноз, от которого будет зависеть лечение.
У беременных (впрочем, как и у всех остальных) кашель чаще всего является симптомом простудного заболевания. У будущих мам происходит естественное снижение иммунитета (так природа заботится о сохранении беременности), в результате чего повышается уязвимость перед различными инфекционными заболеваниями, особенно в сезон простуд, ОРВИ, ОРЗ.
Наиболее уязвимым и опасным является первый триместр беременности, когда на фоне естественного снижения иммунитета происходит формирование всех систем органов ребенка, что накладывает очень строгие ограничения на использование многих лекарственных препаратов в этот период. Во втором и третьем триместре, после образования плаценты, малыш защищен гораздо лучше, а лекарственных ограничений хоть и много, но они уже не столь строги, как в начале беременности. Таким образом, лечение кашля на разных сроках вынашивания малыша отличается, однако некоторые методы эффективны и безопасны во всех триместрах.

При кашле рекомендуется, чтобы воздух в помещении был прохладным и не сухим (влажностью 50–70 %): прохладный воздух способствует рефлекторному углублению и урежению дыхания, что делает дыхание более эффективным, а достаточно увлажненный воздух способствует увлажнению слизистых, уменьшению количества вязкой слизи, разжижению мокроты, которая и является одной из причин кашля. Поэтому в отопительный сезон, когда воздух в квартирах очень сухой, не обойтись без проветривания и использования увлажнителей (либо других способов увлажнения). Кроме того, воздух должен быть чистым, для чего надо регулярно делать влажную уборку и использовать очистители воздуха.
Существует мнение, что некоторые привычные нам блюда оказывают положительный эффект при кашле: например, картофельное пюре, приготовленное с добавлением молока, способствует облегчению кашля. Следует также учитывать, что процесс пищеварения является очень энергозатратным. Поэтому для экономии сил организма на борьбу с инфекциями (а сигналом к этому является плохой аппетит) следует выбирать легкую для переваривания, некалорийную, богатую витаминами и минеральными веществами пищу: фрукты, овощи, кисломолочные продукты, компоты, кисели, соки. Во избежание дополнительного раздражения слизистых оболочек и провокации кашля желательно исключить из своего меню очень кислую, острую, соленую пищу и, разумеется, продукты, вызывающие аллергические реакции.
При кашле при беременности нужно много пить (если нет противопоказаний, и врач не рекомендовал вам ограничение жидкости): напитки должны быть теплыми, не аллергенными, приятными для вас (чаи, морсы, компоты, кисели, минеральная вода без газа). Почему это так важно? Дело в том, что такой питьевой режим способствует увлажнению слизистых оболочек, механически смываются болезнетворные агенты и вязкая слизь (с этой же целью используются и полоскания горла), из организма выводятся токсины, образующиеся при инфекционно-воспалительных процессах.
Лечение кашля при беременности: ингаляции и полоскание горла

Одним из достаточно эффективных и безопасных методов лечения кашля при беременности являются ингаляции. Их можно проводить на любых сроках беременности как с помощью специальных устройств – небулайзеров (их мелкодисперсное распыление способствует проникновению лекарственного вещества в нижние отделы дыхательных путей), так и без особых приспособлений, по старинке дыша над картошкой, отварами трав, обладающих противовоспалительным действием. Необходимо помнить, что горячим паром можно обжечь верхние дыхательные пути, поэтому и картошке, и травяным отварам следует дать немного остыть, и лишь затем приступать к процедуре. При повышенной температуре тела горячие ингаляции запрещены, возможно применение холодных ингаляций, ароматерапии (при отсутствии аллергии на эфирные масла).
Полоскание горла увлажняет слизистые оболочки, удаляет с их поверхности вязкую слизь, болезнетворные микроорганизмы. Для полоскания рекомендуется использовать теплые отвары и настои трав (ромашка, липа, шиповник и др.), воду с добавлением соды (сода способствует разжижению и выведению мокроты), растворов антисептиков (фурацилин, мирамистин), оказывающих антибактериальный и антивирусный эффекты.
Лечение кашля при беременности: физиотерапевтические процедуры
Наиболее часто при кашле, причиной которого являются простудные инфекционно-воспалительные заболевания, используются следующие виды физиотерапевтических процедур: ингаляции, УФО, УВЧ-терапия, электрофорез, массаж грудной клетки.
При кашле у беременных наиболее часто используются ингаляции.
УВЧ, как и другие процедуры электро- и теплолечения, относительно противопоказаны во время беременности, а при повышенной температуре нельзя проводить вовсе.
Постольку техника дренирующего массажа, который способствует выведению из бронхов мокроты, включает вибрации, данная процедура не рекомендована беременным.
Электрофорез с магнием достаточно широко используется при угрозе прерывания беременности, однако этот метод, но с другими компонентами, полезен при кашле: в случае влажного кашля применяют хлорид кальция, а при сухом – йодид кальция.
Ультрафиолетовое облучение (УФО) обладает мощным бактерицидным действием. Местное применение УФО при инфекционно-воспалительных процессах верхних дыхательных путей у беременных разрешено и может использоваться, как вспомогательный метод лечения при кашле.
Лекарства для лечения кашля при беременности

Многие лекарства запрещены к применению у беременных, еще больше лекарственных препаратов, действие которых у беременных женщин не изучено или изучено недостаточно. Тем не менее в ряде ситуаций без применения медикаментов не обойтись (например, назначение антибиотиков при воспалении легких или тяжелом бактериальном бронхите обязательно), и только врач может подобрать препарат, максимально эффективный и безопасный во время беременности.
Все препараты от кашля можно условно разделить на две группы: противокашлевые и отхаркивающие средства, причем одновременный прием препаратов из разных групп недопустим. Противокашлевые средства влияют на кашлевые рецепторы (периферическое действие) или на кашлевый центр (центральное действие). Отхаркивающие препараты, в свою очередь, делятся на три подгруппы: средства первой из них увеличивают количество слизи (пищевая сода, йодиды калия и натрия), второй – через раздражение нервных окончаний в желудке активизируют кашлевый и рвотный центры в головном мозге (большинство фитопрепаратов: мать-и-мачеха, багульник, трава термопсиса и т.д.) и третья подгруппа – муколитики – вещества, разжижающие мокроту и способствующие ее выведению (препараты амброксола, бромгексина гидрохлорида, ацетилцистеина).
Если лечащий врач принял решение назначить вам лекарственные препараты, не стоит отказываться от их приема из-за боязни навредить малышу: во-первых, если доктор прописывает вам лекарства, то, значит, в данном случае без них обойтись нельзя, во-вторых, врач выбирает максимально безопасные при беременности средства, и, в-третьих, само заболевание, вызвавшее кашель, и его осложнения могут быть гораздо опасней для вас и ребенка, чем прописанные медикаменты.
Фитотерапия для лечения кашля у беременных
Важно помнить, что целый ряд фитопрепаратов противопоказан беременным женщинам. Так, распространенное средство от кашля из солодки или лакрицы нельзя принимать будущим мамам в связи с выраженным влиянием на водно-солевой обмен и высокой вероятностью нарушения гормонального фона. Алоэ, листья малины, барбарис, трава термопсиса, девясил, пижма, иссоп (а также препараты на их основе) могут повышать тонус миометрия (мышечного слоя матки), вызывать маточные сокращения и провоцировать выкидыш или преждевременные роды. У подорожника, пижмы, ревеня, череды, аира и сосновых почек выявлено неблагоприятное действие на плод; тимьян и шалфей могут спровоцировать маточные кровотечения. К сожалению, все возможные неблагоприятные эффекты фитотерапии, взаимодействие различных компонентов растительных сборов, а также лекарственных растений с различными медикаментами до сих пор до конца не изучены. Поэтому к применению любого растительного препарата во время беременности следует подходить с осторожностью.
При простуде и кашле при беременности разрешены цвет липы, ягоды и лист брусники, ежевика, голубика, черника, ромашка, тысячелистник, шиповник, листья березы, калина. Большинство из этих растительных средств обладают антибактериальным и противовоспалительным эффектом. Цветки и корень алтея способствуют разжижению и выведению мокроты, однако в первом триместре от их применения предпочтительней воздержаться.
.jpg)
Народная медицина для лечения кашля у беременных
Целый ряд средств народной медицины подтвердил свою эффективность при кашле. Эти известные способы можно использовать и во время беременности: редька или лук с медом (при отсутствии аллергической реакции на мед), инжир с молоком, минеральную воду типа «Боржоми».
Меры предосторожности
При лечении кашля у беременных не рекомендуется использовать общие тепловые процедуры (горячие ванны) и тепловые процедуры на область ног (запрещены горячие ножные ванны, прикладывание горчичников и т.д.), так как они вызывают выраженный приток крови к органам малого таза и могут спровоцировать серьезные маточные кровотечения. Не рекомендуется будущим мамам ставить горчичники, банки (последний, весьма популярный ранее способ лечения признан специалистами нецелесообразным и даже вредным в связи с травмированием и возникновением кровоизлияний плевральной оболочки (она покрывает поверхность легких). При повышенной температуре любые тепловые процедуры также запрещены, кроме того, не рекомендуется любое физиотерапевтическое лечение.
Чем опасен кашель при беременности?
Безобидная, на первый взгляд, кашлевая реакция может быть достаточно опасной для будущей мамы и малыша. При сильном, чаще сухом и постоянном, кашле происходит напряжение брюшной стенки, повышается давление в грудной и брюшной полостях. Это может привести к рефлекторному, непроизвольному повышению тонуса и сокращению мышечного слоя матки, что опасно выкидышем на ранних сроках беременности (особенно при наличии угрозы прерывания беременности) и преждевременными родами – на поздних.
Кроме того, при частом, постоянном кашле возможно развитие гипоксии плода (нарушение снабжения малыша кислородом), что ведет к задержке его внутриутробного развития.
При наличии предрасполагающих факторов (предлежании или низком расположении плаценты) кашель может спровоцировать маточные кровотечения.
Сильный кашель у беременной способствует повышению артериального давления.
Простыть во время вынашивания ребенка может любая женщина, даже если до беременности ее организм отличался устойчивостью к простудным заболеваниям. Такую неприятную неожиданность может принести ослабление иммунитета, характерное для организма беременной.
В это время респираторные инфекции так и норовят зацепиться на слизистых носоглотки и горла и распространиться на нижние дыхательные пути. Явление это, конечно, нежелательное, но женщине не стоит отчаиваться, если она «подхватила» насморк и кашель при беременности. Нужно просто немедля обращаться к лечащему врачу и следовать его рекомендациям.
Вконтакте
Чем лечить насморк и кашель при беременности
При появлении первых же признаков простуды (першения в горле, щекотания в носу) можно попытаться остановить распространение болезни путем многократного (по нескольку раз в день) промывания носовых ходов солевым раствором. Для этого нужно в стакане чистой воды растворить чайную ложку соли и слить жидкость с осадка. Полученный раствор можно залить в заварочный чайник и проделать процедуру следующим образом:
- Встаньте над раковиной, наклоните голову так, чтобы одна ноздря оказалась выше другой, дышите ртом.
- Приставьте носик чайника к верхней ноздре и наклоните его так, чтобы вода свободно полилась в носовой ход.
- При правильном выполнении процедуры вода должна проделать в носу П-образный поворот и вылиться через нижнюю ноздрю.
- Некоторое количество раствора может оказаться во рту, его нужно сплюнуть.
- Проделайте ту же манипуляцию с другой ноздрей.
Помимо солевого можно использовать физраствор или готовые препараты из очищенной морской воды:
- Долфин;
- Маример;
Как правило, в комплекте с готовыми средствами прилагается специальное устройство для промывания носа. Принцип его действия примерно такой же, как и описанный выше, для удобства пациентов приложена также инструкция по применению.
Если беременность осложнена токсикозом, процедура промывания носа может спровоцировать рвотный рефлекс. В таком случае можно прибегнуть к другим методам лечения насморка и кашля у беременной.
Как лечить кашель и насморк при беременности
Если профилактическая процедура промывания носа не принесла результата, значит, попытка остановить респираторную инфекцию была предпринята с опозданием и вирусы или бактерии успели спровоцировать в организме воспалительный процесс. Характерными признаками начавшейся простуды у женщины в этот период являются насморк и кашель при беременности.
Чем лечить это состояние, если большинство действенных лекарственных препаратов, особенно в I триместре, женщине противопоказано? Очевидно, придется выбирать «из двух зол меньшее», то есть сравнивать возможные риски применения того или иного средства и его терапевтическую пользу для пациентки. Дополнительно прочитать информацию о препаратах, разрешенных от кашля в первом триместре, можно в статье .
 Оставлять простуду и кашель при беременности на самотек, в надежде, что они сами собой «рассосутся», крайне рискованно - если инфекция переместится в нижние отделы верхних дыхательных путей или еще глубже, могут возникнуть острый , или даже .
Оставлять простуду и кашель при беременности на самотек, в надежде, что они сами собой «рассосутся», крайне рискованно - если инфекция переместится в нижние отделы верхних дыхательных путей или еще глубже, могут возникнуть острый , или даже .
Как правило, насморк и кашель у беременной стараются излечить наиболее безопасными методами, например, ингаляциями, увлажняющими спреями, теплым питьем, .
Ингаляции от насморка
Облегчить носовое дыхание помогут ингаляции солевого раствора или физраствора с добавлением ментоловых капель, лаврового масла, эфирных масел цитрусовых (если нет аллергии на эти продукты). Можно дышать над отварами таких лекарственных растений как:
- эвкалипт;
- чабрец;
- шалфей;
- зверобой;
- подорожник;
- календула;
- ромашка;
- лавр.
Для приготовления отваров пользуются традиционным рецептом: столовая ложка измельченного сырья (можно сушеного) на стакан кипятка, настоять, процедить. Длительность ингаляции от насморка и кашля при беременности не должна превышать 5 минут. Температура ингалируемого вещества - не выше 45 градусов или, если пользоваться , - по инструкции к приспособлению для ингаляций.
Вдыхать пары нужно носом, а выдыхать ртом. При повышенной температуре тела ингаляции домашним горячим методом противопоказаны.
Ингаляции от кашля
Чтобы избавиться от первых признаков кашля, который обычно начинается вслед за насморком, можно делать ингаляции и для нижних дыхательных путей, вдыхая лечебные пары ртом, а выдыхая через нос.
 Для этого используются отвары лекарственных растений, ароматические масла (кроме базилика, розмарина, кипариса, кедра и некоторых других).
Для этого используются отвары лекарственных растений, ароматические масла (кроме базилика, розмарина, кипариса, кедра и некоторых других).
Можно растворять в физрастворе или минеральной воде для ингаляции разрешенные при беременности муколитические средства (например, ). В любом случае консультация врача перед началом курса ингаляций обязательна.
Назальные спреи
Когда заложен нос или из него непрерывно течет слизь, возникает искушение нанести удар по насморку быстродействующими назальными каплями или спреями. Но, несмотря на местное применение, действующие вещества сосудосуживающих препаратов обладают такими побочными эффектами как повышение артериального давления, тахикардия, тошнота, судороги, привыкание к препарату и другие состояния, несовместимые с беременностью.
Поэтому, если крайне необходимо облегчить дыхание, лучше пользоваться каплями или спреями с детской дозировкой - например, Називином или Виброцилом, а также назальными препаратами на натуральных компонентах, таких как Пиносол. Но и эти относительно безопасные средства не должны применяться дольше 3-4 дней.
Увлажнение
 Сильный насморк с обильными выделениями из носа часто сменяется сухостью, жжением носовых слизистых, особенно если применялись сосудосуживающие капли. Это состояние не менее опасно при простуде, так как верхние дыхательные пути, по сути, лишаются защитного барьера - слизи - на пути микробов.
Сильный насморк с обильными выделениями из носа часто сменяется сухостью, жжением носовых слизистых, особенно если применялись сосудосуживающие капли. Это состояние не менее опасно при простуде, так как верхние дыхательные пути, по сути, лишаются защитного барьера - слизи - на пути микробов.
Иммунитет матери в период вынашивания ребенка ослаблен: нужно постараться устранить простуду как можно быстрее
Поэтому беременной женщине стоит придерживаться примерно следующего плана действий.
- Обращение к врачу, тщательное обследование, сдача необходимых анализов.
- Четкое следование рекомендациям врача - постельный режим, витаминизированное питание, теплое питье, соблюдение дозировок и сроков применения назначенных врачом лекарств и других лечебных мероприятий - ингаляций, полосканий и т.д.
- Полный отказ от самолечения, даже если раньше Стрептомицин или Тетрациклин были излюбленными помощниками при простуде, принимать их в положении нельзя.
- Исключение любых процедур, связанных с перегревом (банки, горячие ванночки для ног, «накутаться и пропотеть»).
- Обеспечение полноценного рациона питания с преобладанием витаминосодержащих продуктов.
- Соблюдение температурного режима в помещении, где находится простуженная пациентка - частое проветривание, недопущение пересушивания и перегрева воздуха в комнате (+25 градусов - это уже много!).
- Полноценный сон.
Соблюдение режима питания и отдыха, прием назначенных врачом лекарственных препаратов, дополнительные меры противодействия простуде, разрешенные врачом, достаточно быстро приведут к облегчению состояния и полному излечению.
Профилактика кашля, насморка и простуды при беременности
 Устойчивое мнение о том, что болезнь легче предупредить, чем лечить, подтверждается стремлением человека вести здоровый образ жизни, периодически проходить медицинское обследование, прибегать к профилактическим мерам защиты от болезней.
Устойчивое мнение о том, что болезнь легче предупредить, чем лечить, подтверждается стремлением человека вести здоровый образ жизни, периодически проходить медицинское обследование, прибегать к профилактическим мерам защиты от болезней.
Предупредить простуду, конечно, не всегда удается, особенно у женщин, ожидающих ребенка, и связано это, в первую очередь, с ослаблением их иммунитета. Но попытка защититься от болезни всегда лучше халатного к ней отношения, поэтому следующие рекомендации не будут лишними.
Профилактика насморка
Помимо вышеозначенных правил поведения при простуде (режим, проветривание и т.д.), в качестве профилактики простуд можно использовать и более конкретные методы защиты.
- Например, по возвращении домой из людного места (поликлиники, магазина, транспорта) физраствором или препаратом на основе морской воды (или хотя бы увлажнить их при помощи флакончика с дозатором).
- О следующем средстве разгораются горячие споры, но одно известно точно - вреда такая профилактика не принесет. В период обострения респираторных инфекций среди домочадцев устроить в доме ароматерапию противомикробными веществами растительного происхождения (фитонцидами), содержащимися в луке или чесноке. Польза этого средства научно не доказана, но если на вас это подействует, хотя бы в качестве плацебо - почему бы и нет.
- С той же целью можно воспользоваться ароматическими маслами апельсина, эвкалипта, чайного дерева, лайма, лаванды.
Упражнения для носовых ходов
Чтобы практически всегда дышать носом, стоит приучиться к упражнениям для носовых ходов, которые можно делать в любое время, а в период сезонных простуд - тем более. Как показывает практика, благодаря этим несложным упражнениям можно навсегда забыть о сосудорасширяющих каплях или спреях для носа.
- Носовое дыхание перед началом упражнений должно быть свободным, поэтому можно избавиться от заложенности при помощи назальных средств.
- Сделать несколько глубоких вдохов и выдохов, чтобы убедиться, что нос дышит.
- Прижать указательным пальцем одну ноздрю, а другой сделать 8-10 быстрых усиленных выдохов, словно прогоняя воздух по носовому ходу.
- Проделать то же с другой ноздрей.
- В заключение сделать 8-10 усиленных выдохов обеими ноздрями, затем восстановить дыхание и дышать спокойно.
Эту гимнастику для носа можно проделывать по нескольку раз в день с перерывом не менее 1 часа. Если после процедуры начинает кружиться голова, следует рассказать об этом врачу.
Профилактика кашля
Чтобы не допускать ситуации, когда болит горло и появляется , иногда достаточно соблюдать несложные правила поведения:
- не стоит увлекаться мороженым, холодными напитками (беременным они вообще ни к чему);
- нужно избегать сквозняков, охлаждения или промокания ног, других переохлаждений;
- не нужно отравлять слизистые дыхательных путей никотиновым дымом, который негативно воздействует на иммунитет глотки;
- обязательно нужно полноценно питаться и высыпаться, чаще бывать на свежем воздухе и проявлять посильную физическую активность.
В следующем видео – дополнительные рекомендации о том, как правильно промывать нос с помощью чайничка при насморке.
Заключение
Методы лечения простуды у беременных включают, как правило, целый комплекс наиболее результативных и безопасных средств, проверенных многолетней медицинской практикой. Поэтому женщина может полностью положиться на опыт лечащего врача и заботиться только о соблюдении всех предписанных им рекомендаций. Это будет ее наилучшей помощью и врачу, и себе, и будущему малышу, который при быстром излечении мамы от простуды обязательно родится здоровым.