Катар новорожденных. Транзиторные состояния новорожденных. Физиологические состояния новорожденного
Среди основных проблем с яичниками у женщин выделяют недостаточность функции, поликистоз и склерокистоз. Симптомы недостаточности яичников не имеют яркого внешнего проявления, а вот женщин с поликистозом и склерокистозом можно определить сразу – у тех и других ярко выражен избыточный вес, наблюдаются вторичные половые признаки в виде оволосения на лице.
Недостаточность функции яичников: симптомы и лечение
При выявлении нормального, овуляторного, двухфазного цикла этот фактор бесплодия не выявляется. Но чаще всего, к сожалению, препятствие наступлению беременности оказывается именно здесь, в той или иной форме неполноценности менструального цикла.
Это может быть первичной недостаточностью функции яичников – у молоденьких, еще даже не имеющих сексуальных контактов девушек, данный фактор встречается довольно часто. Признаками этих проблем с яичниками являются нерегулярность месячных с длительными задержками. На графиках базальной температуры видно, что не созревает яйцеклетка. А ведь на этом процессе «завязан» весь остальной цикл. Если не созревает яйцеклетка, не будет овуляции - выхода созревшей яйцеклетки из яичника (в маточную трубу благодаря движениям фимбрий), не сформируется желтое тело в месте выскочившей яйцеклетки. Таким образом, у этих молодых женщин отсутствует субстрат для оплодотворения, яйцеклетка.
Пациенткам с симптомами данной проблемы с яичниками при несозревании яйцеклеток требуется дополнительное гормональное обследование, чтобы выяснить, где произошла поломка - в самих яичниках или в руководящих ими гормонах. Им подходит программа УЗИ и гормонального мониторирования цикла.
Часто у таких женщин организм приспосабливается к определенному самообману: недозревшая до овуляции яйцеклетка переходит в желтое тело, минуя овуляцию. Таким образом, получается искусственная вторая фаза цикла. От этого начинают приходить более или менее регулярные месячные, но овуляции не происходят. Мониторинг цикла или измерение БТ позволяют уточнить это и выбрать необходимое лечение.
Если эта проблема с яичниками вызвана нарушением регуляции, то проводятся шесть-восемь циклов витаминотерапии. И сейчас начали появляться аналоги рилизинг-гормонов. Это микровещества, «разрешающие» (release) выделиться гормонам центральной нервной системы, гонадотропинам ФСГ и ЛГ (гонады - половые железы, а тропность - направленность действия фолликулостимулирующего и лютеинизирующего гормонов).
Ну, а если данные признаки проблем с яичниками у женщин связаны с поломкой, бедностью фолликулярного запаса яйцеклеток в самих яичниках, то таким пациенткам назначаются гормональные контрацептивы в микродозе, на три-четыре цикла «выключить» яичники, сохранить минимальный запас яйцеклеток. Отдых яичников может способствовать восстановлению овуляций. При наличии у партнера или супруга полноценной, фертильной (плодовитой) спермы может наступить беременность.
Если это не получается, то на следующем этапе лечения недостаточности яичников пробуют вызвать искусственное экспресс-созревание яйцеклетки и овуляцию. Маленькая доза лекарства клостильбэгитом (кломифеном). стимулирует выход яйцеклетки, вызывает овуляцию. Неуспех и данного метода заставляет провести программу искусственного роста яйцеклетки и программируемой овуляции. Конечно, все эти методики должны применяться не с ходу, не прямо сразу применять виды искусственной стимуляции. Различные типы вызывания роста яйцеклетки и индукции овуляции должны проводиться при отсутствии инфекций, при полноценной сперме супруга или партнера и проходимых маточных трубах. Иначе есть высокий риск получить беременность не в матке, а в недостаточно проходимой трубе! Проблемы, мешающие зачатию, утраиваются или даже учетверяются!
Поликистоз и склерокистоз яичников: симптомы, причины и лечение
Более длительные задержки месячных, отсутствие месячных по шесть-восемь месяцев встречается у женщин с поликистозом яичников или врожденным синдромом склерокистозных яичников. Одной из причин поликистоза яичников называют стрессовое воздействие. Длительное отсутствие овуляций, когда стрессовый гормон пролактин (а стрессов сейчас - хоть отбавляй!) блокирует созревание яйцеклеток и овуляции, отчего в яичниках скапливаются множественные фолликулы (пузырьки с яйцеклетками), не дошедшие до выхода яйцеклеток - овуляции. Эти фолликулы становятся маленькими, по 1,5-2 см, кисточками, выделяющими большое количество женского гормона эстрадиола. Его избыток переходит в тестостерон - мужской гормон, способствующий росту «усов и бороды». Блокада яичников вызывает повышение активности надпочечников, которые обуславливают набор лишнего веса за счет скопления лишней жидкости. Надпочечниковые гормоны вызывают рост волос по мужскому типу на теле (гирсутизм) - на животе, пояснице и в области крестца, угревую сыпь. Ещё один симпт
ом поликистоза яичников – выпадение волос головы и облысение, как у мужчин (алопеция).
Узнали толстую, прыщавую и усатую женщину? Это женщина с поликистозными яичниками. На графиках БТ у них имеются размахи температуры вверх и вниз на две-четыре десятых градуса, что напоминает зубцы штакетника и имеет прозвище «пролактиновый забор». Эти размахи температуры отражают всплески пролактина, блокирующего, обрывающего начавшийся было процесс созревания яйцеклетки.
Другое дело - склерокистозные яичники. У таких женщин овуляции не происходят из-за плотной белочной оболочки, покрывающей яичники. Одна из причин склерокистоза яичников – это скопление лишних, не дошедших до овуляции фолликулов. И повышение женского гормона также переходит в мужской тестостерон. Внешние симптомы склерокистоза яичников – это небольшой избыточный вес, легкие усики, гиперсексуальность, так как сексуальность связана с количеством тестостерона, а он у таких женщин повышен.
Но за внешнюю привлекательность и сексуальность такие женщины жестоко расплачиваются бесплодием. Откуда же возьмется яйцеклетка, если овуляция не происходит?
Лечение поликистоза склерокистоза яичников проводится по-разному. В первом случае пациентки должны принимать антипролактиновый препарат на фоне длительного применения гормональной контрацепции, которая способствует постепенному рассасыванию лишних фолликулов, сохраняя при этом остальной запас яйцеклеток, от его растраты на бесплодные циклы.
Пациентки со склерокистозными яичниками после прохождения общего обследования на ИПППП, чьи мужья или партнеры прошли обследование качества спермы или добились в результате лечения нормальных показателей спермограммы, должны пройти лечебную лапароскопию, при которой прижигают лишние фолликулы.
А раньше, в 70-80-х годах прошлого века, при лечении склерокистоза яичников делали так называемую клиновидную резекцию яичников - вырезали по клинышку из каждого яичника, что убирало часть лишних фолликулов и давало выход из сплошной плотной белочной оболочки выход яйцеклеткам. А сейчас просто прижигают эти лишние фолликулы, и это также дает выходы (дырочки) для осуществления овуляции.
Если нормализованы показатели спермограммы и выявлен двухфазный овуляторный цикл, а беременность не наступает, то партнерам предлагают пройти пробу Шуварского, или пост-коитальный тест. Это тоже исследование иммунного фактора бесплодия, что проводится и у мужчин.
Диета при лечении поликистоза и склерокистоза яичников
 При выявленных симптомах таких проблем с яичниками у женщины, как поликистоз и склерокистоз, проводится программа снижения лишнего веса, так как у обеих форм кистозных яичников имеется избыточный вес разной степени выраженности.
При выявленных симптомах таких проблем с яичниками у женщины, как поликистоз и склерокистоз, проводится программа снижения лишнего веса, так как у обеих форм кистозных яичников имеется избыточный вес разной степени выраженности.
Если требуется снижение веса от 20 до 50 кг, то необходимо полностью изменить стиль питания на всю оставшуюся жизнь. Быстрое снижение веса, которое пропагандируют многие фирмы - «десять килограмм за 10 дней», совершенно непригодно по двум причинам.
Первая причина неприемлемости быстрой диеты при поликистозе и склерокистозе яичников - быстрый набор за два-четыре дня потерянного с таким трудом веса, за вдвое меньшее количество дней, пускание потраченных денег на ветер.
Вторая причина неприемлемости диет, ограниченных временем, заключается в шоковой реакции при быстрой потере и быстром наборе веса. Шоковый гормон пролактин нарушает функцию яичников, начинают работать надпочечники, способствующие набору веса за счет задержки жидкости в организме. Вместо снижения получается набор еще большего веса. Поэтому нужно не ограничивать снижение веса каким-то временем, а пересмотреть свой метод приема пищи вообще, до самого климакса и после него, так как избыточный вес в менопаузе - основа , приводящего к и .
Такое изменение питания с капитальным снижением веса может быть достигнуто двумя путями.
Первый - метод доктора Волкова: выявление индивидуальных пищевых аллергенов и устранение их из пищи. Такая диета при лечении поликистоза и склерокистоза яичников приводит к большому снижению веса в течение года-полутора.
Второй - проведение диеты Кима Протасова в течение десяти недель с выходом в раздельное питание , которое надо продолжать, потому что, действительно, не могут работать одновременно ферменты, расщепляющие белки, жиры, углеводы , растительное сырье.
Если упорства отдельного пациента или пациентки хватает, чтобы изменить свое питание и удается капитально снизить вес, то это может привести и приводит к нормализации гормонального статуса у них и самостоятельному, без операции, восстановлению овуляции.
Статья прочитана 20 489 раз(a).

Опущение яичника проявляется в виде определенных симптомов, на которые могут жаловаться женщины. Основными жалобами являются неприятные ощущения в районе поясницы и внизу живота.
Заболевание может протекать безболезненно. Но когда в яичнике начинается воспалительный процесс, он увеличивается в размерах, а у пациенток появляются сильные боли во время полового акта или испражнения.
Важно! Часто при опущениях появляются и урологические осложнения — недержание мочи и кала, запоры и прочее. У некоторых женщин происходят изменения в менструальной функции, а также появляются гормональные нарушения. Зачастую такие пациентки жалуются на неспособность забеременеть и затрудненную половую жизнь.
У больных может появиться варикоз на ногах. Это происходит по причине венозного оттока и недостаточности соединительнотканных образований.
Причины

Пролапс яичника происходит в результате ослабления мышечно-фасциального аппарата тазового дна. То есть, мышцы и связки, которые поддерживают тазовые органы у пациентки, теряют свою эластичность. Помимо этого данное заболевание имеет врожденный характер. Оно возникает еще внутри материнской утробы при нарушении производства или строения эластина и коллагена.
Опущение яичника свойственно для пациенток с нарушенным синтезом половых гормонов. Это женщины постменопаузного возраста, у которых не было месячных более года по вине истощения яичников и уменьшения продуцирования эстрогенов.
Врачи выделяют несколько факторов, предрасполагающих к развитию пролапса. К ним относятся:
- Многократные роды (более двух раз), а также вынашивание крупного плода (более 4 килограммов весом).
- Разрыв тканей, расположенных между влагалищем и задним проходом во время родов.
- Ожирение.
- Пожилой и зрелый возраст пациентки.
- Занятия тяжелым физическим трудом.
Диагностика

При подозрении на опущение яичника больная направляется на кольпоскопическое исследование. Этот метод диагностики позволяет осмотреть влагалищный вход, стенки и шейку матки влагалища колькоскопом (прибором, который состоит из бинокуляра и осветительного элемента).
Для того чтобы определить наличие болезни, у пациентки определяется наличие цистоцеле и ректоцеле. При этом проводится исследование функционального состояния сфинктера мочевого пузыря и прямой кишки. Это необходимо для того чтобы определить, имеется ли недержание мочи или газов.
Обратите внимание: Пациентка обязательно сдает мочу на общий анализ и бактериологическое исследование. Помимо этого она должна пройти ректальное обследование. Если врачи решают провести органосохраняющую пластическую операцию, в комплекс обязательных исследований включается гистероскопия, ультразвуковое и гормональное обследования, а также анализ посевов из влагалища.
Последствия

Данное заболевание в запущенной форме способно вызвать запор у женщин. Это происходит по причине сдавливания кишки задней стенкой матки. Иногда наблюдается противоположная реакция организма — недержание кала.
Опущение яичника чревато сбоями в работе мочевыводящей системы. У пациентки меняется анатомическое положение мочевого пузыря и мочеточника, в результате чего появляется недержание и осложнение оттока мочи. В некоторых случаях появляется застой, провоцирующий возникновение инфекционных и воспалительных процессов.
Встречается в 100% на 2-4 день жизни и составляет в норме5 – 7 - 8% (максимально до 10 %) потери от массы при рождении (у недоношенных 9-14%).Восстановление массы телак 7 -10 дню (у недоношенных 2 -3 недели).
ПРИЧИНЫ:
Недоедание в первые дни
Выделение воды через кожу и легкие
Потери воды с мочой и калом (меконием)
Недостаточное потребление жидкости
Срыгивание околоплодных вод
Высыхание (усыхание) пуповинного остатка
Раннее прикладывание к груди
Кормление по требованию
Профилактика гипогалактии
Контроль массы тела
2. Физиологический катар кожи (транзиторная эритема кожи).
Проявляется в виде:
1. простой эритемы
2. токсической эритемы
ПРОСТАЯ ЭРИТЕМА.
Это реактивная краснота кожи (иногда с легким синюшным оттенком кистей и стоп).
ПРИЧИНА: рефлекторное паретическое расширение сосудов кожи вследствие мощного воздействия факторов внешней среды на рецепторы кожи новорожденного.
Появляется в первые дни жизни, у зрелых доношенных сохраняется несколько часов, реже 1 – 2 – 3 дня.
ТОКСИЧЕСКАЯ ЭРИТЕМА .
Это своеобразная аллергическая реакция кожи новорожденного.
Возникает на 2 – 5 день жизни . Проявляется в виде сыпи – гиперемированные пятна, папулы, везикулы на всей коже, кроме ладоней и стоп. Исчезает через 2 – 3 дня. После эритемы возникает мелкое шелушение, иногда крупное.
ТАКТИКА акушерки (медсестры, фельдшера):
Уход за кожей
Гигиеническая ванна с раствором перманганата калия
3.Физиологическая (транзиторная) лихорадка.
ПРИЧИНЫ:
Несовершенство терморегуляции
Недостаточное количество поступления жидкости в организм
Неустойчивый водный обмен
Перегревание ребенка
Попадание эндотоксинов кишечной палочки при первичном заселении кишечника
Появляется на 3 – 5 день жизни. Исчезает через несколько часов или 1 – 2 дня.
ПРИЗНАКИ: Т 38-39 градусов, беспокойство, жажда, сухость кожи и слизистых оболочек.
ТАКТИКА акушерки (медсестры, фельдшера):
Раскрыть ребенка
Контроль температуры тела, состояния
4. Физиологическая (транзиторная гипербилирубинемия) желтуха.
ПРИЧИНЫ:
Незрелость ферментных функций печени
Массивное разрушение фетальных эритроцитов (их много у плода)
Повышенное содержание билирубина в крови
Пигмент эритроцитов накапливается в коже и слизистых, окрашивает в желтый цвет
Появляется на 2 – 3 сутки , максимально на 4 -5 день.Исчезает к 7 -10 дню жизни .
ПРИЗНАКИ: желтушное окрашивание кожи и слизистых оболочек без нарушения самочувствия.
ТАКТИКА акушерки (медсестры, фельдшера):
Дополнительное питье 5% раствора глюкозы
Контроль за состоянием ребенка
5.Гормональный (половой) криз.
ПРИЧИНА: переход эстрогенов матери в кровь ребенка и с молоком
ПРИЗНАКИ:
1. ФИЗИОЛОГИЧЕСКАЯ МАСТОПАТИЯ (у мальчиков и девочек) – симметричное нагрубание молочных желез без признаков воспаления. Из сосков может быть сероватое отделяемое.
Появляется на 3 – 4 день жизни ,исчезает к концу 2 – 3 недели.
2. ОТЕК МОШОНКИ у мальчиков – симметричные изменения, появляется в первые дни жизни, проходят без лечения к 3 дню жизни.
3. ДЕСКВАМАТИВНЫЙ ВУЛЬВОВАГИНИТ у девочек - серо– белые, иногда коричневые выделения из половой щели, появляются в 1 е дни жизни, исчезают к 3 дню.
ТАКТИКА акушерки (медсестры, фельдшера):
При нагрубании молочных желез- бережный уход (не травмировать эту область)
Сухое тепло на область желез
При вульвовагините – подмывание девочек
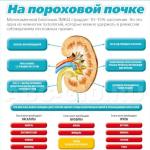
6. МОЧЕКИСЛЫЙ ИНФАРКТ ПОЧЕК .
Это отложение мочевой кислоты в виде кристаллов в просвете мочевых канальцев.
ПРИЧИНЫ:
Выделение небольшого количества мочи
Усиленный распад большого количества клеток
Особенности белкового обмена
ПРИЗНАКИ:
Изменение внешнего вида мочи (мутная, желтовато- коричневого цвета), после высыхания на пеленках остаются коричневые пятна и песок
Снижение суточного объема диуреза (физиологическая олигурия).
Появляется на 3 – 4 день жизни, исчезает через 7 – 10 дней (при возрастании диуреза и вымывании кристаллов)
ТАКТИКА акушерки (медсестры, фельдшера):
Дополнительное питье 5% раствора глюкозы
ОСОБЕННОСТИ ФИЗИОЛОГИЧЕСКИХ СОСТОЯНИЙ У НЕДОНОШЕННЫХ ДЕТЕЙ.
1.Физиологическая потеря массы тела – 9 -14%, падение массы тела растянуто по времени, восстановление ко 2 – 3 недели жизни
2. Физиологическая желтуха – встречается чаще, чем у доношенных (59 – 90%), содержание билирубина выше (85 мкмоль/л), более медленное накопление билирубина, медленное созревание ферментных систем создает угрозу билирубиновой интоксикации.
Ядерная желтуха может быть при непрямом билирубине 170 мкмоль/л; снижение билирубина идет медленно, желтуха держится 2 недели и более.
3. Физиологическая эритема (токсическая) держится долго.
4. Гормональный криз практически не отмечается.
5. Транзиторный гипотиреоидизм.
В периоде новорожденности происходит адаптация ребенка к условиям внеутробной жизни.
В раннем неонатальном периоде выделяют следующие фазы наибольшего напряжения адаптивных реакций :
- − первые 30 минут жизни − острая респираторно-гемодинамическая адаптация;
- − 1-6 часов − стабилизация и синхронизация основных функциональных систем;
- − 3-4-е сутки − напряженная метаболическая адаптация.
Реакции, отражающие процесс приспособления (адаптации) к родам и новым условиям жизни, называются транзиторными (пограничными, переходными, физиологическими) состояниями новорожденных , длительность которых может сохраняться от 2,5 до 3,5 недель жизни, а у недоношенных и более.
К транзиторным (физиологическим) состояниям новорожденных относятся:
- Родовой катарсис — в первые секунды жизни младенец находится в состоянии летаргии;
- Синдром “только что родившегося ребенка” , в последующие 5-10 минут — происходит синтез огромного количества катехоламинов, действие внешних и внутренних раздражителей в результате чего ребенок становится активным;
- Транзиторная гипервентиляция , которая проявляется:
- активацией дыхательного центра гипоксией, гиперкапнией и ацидозом, транзиторно возникающих во время родов, ребенок делает первое дыхательное движение с глубоким вдохом и затрудненным выдохом, что приводит к расправлению легких.
- заполнением легких воздухом и созданием функциональной остаточной емкости;
- освобождением легких от жидкости и прекращением ее секреции;
- расширением легочных артериальных сосудов и снижением сосудистого сопротивления в легких, увеличением легочного кровотока и закрытием фетальных шунтов.
- Транзиторное кровообращение — в течение первых 2-х дней жизни возможно шунтирование крови справа налево и на оборот, обусловленное состоянием легких и особенностями гемодинамики в большом круге кровообращения.
- Транзиторная потеря первоначальной массы тела , которая обусловлена дефицитом молока, временем прикладывания к груди, потерей жидкости с меконием и мочой. Максимальная убыль первоначальной массы тела у здоровых новорожденных составляет не более 6% к 3-4 дню жизни.
- Транзиторные нарушение терморегуляции :
- транзиторная гипотермия — в первые 30 минут температура тела ребенка снижается на 0,3оС в минуту и достигает около 35,5-35,8оС, которая восстанавливается к 5-6 часам жизни. Это обусловлено особенностями компенсаторно-приспособительных реакций ребенка;
- транзиторная гипертермия — возникает на 3-5 день жизни, температура тела может повышаться до 38,5о-39,5оС и выше. Основная причина — обезвоживание, перегревание, недопаивание, катаболическая направленность процессов.
- Простая эритема — реактивная краснота кожи, возникающая после удаления первородной смазки или первой ванны. На 2-е сутки эритема более яркая, к концу 1-ой недели она исчезает, у недоношенных детей она может сохраняться до 2-3 недель.
- Токсическая эритема — появление эритематозных пятен с серовато-желтоватыми папулами или пузырьками в центре на 2-5 день жизни, в следствии аллергоидной реакции (дегрануляция тучных клеток и выделение медиаторов аллергических реакций немедленного типа). Сыпь исчезает через 2-3 дня.
- Транзиторная гипербилирубинемия (физиологическая желтуха) . Данное пограничное состояние среди доношенных новорожденных встречается в 60-70%, недоношенных 90-95% .
В основе генеза физиологической желтухи лежат особенности билирубинового обмена у новорожденных, которые проявляются:
- повышенным образованием непрямого билирубина (НБ) в результате:
а) укорочения длительности жизни эритроцитов, содержащих фетальный гемоглобин (HbF) до 70 дней;
б) физиологической полицитемии (Нb220г/л) при рождении;
в) несостоятельности эритропоэза;
г) дополнительных источников образования НБ из цитохрома и миоглобина;
д) преобладания процессов катаболизма.
- Сниженной способностью к связыванию и транспортировки НБ в кровяном русле, вследствие гипоальбуминемии.
- Снижением функции печени, которая проявляется:
а) сниженным захватом НБ гепатоцитами, в результате низкого уровня мембранного белка — легандина;
б) низкой способностью к глюкуронированию из-за сниженной активности глюкуранилтрансферазы;
в) замедленной экскрецией конъюгированного билирубина из гепатоцита вследствие узости желчных протоков.
- Поступлением НБ из кишечника через кишечно-печеночный шунт (Аранцев проток и слизистые кишечника) в кровяное русло через нижнюю полую вену, минуя v.porte, который образуется под воздействием β-глюкуронидазы.
Клинически транзиторная гипербилирубинемия проявляется иктеричностью кожных покровов на 2-3 сутки жизни и исчезает к 7-10 дню жизни. Характерно отсутствие волнообразного течения желтухи. Общее состояние у таких младенцев не нарушено, отсутствует гепатолиенальный синдром. Максимальный уровень билирубина в периферической крови на 3 сутки не превышает 205 мкмоль/л, в пуповинной крови при рождении он составляет не более 50-60 мкмоль/л, почасовой прирост — 5-6 мкмоль/л/час, суточный прирост билирубина 86 мкмоль/л, уровень прямого билирубина 25 мкмоль/л.
Визуально желтушность кожных покровов у доношенных новорожденных появляется при уровне билирубина 60 мкмоль/л, недоношенных 80-100 мкмоль/л.
- Половой (гормональный) криз проявляется нагрубанием грудных желез, десквамативным вульвовагинитом, метроррагиями, милией. В основе этого состояния лежат: гиперэстрогенный фон плода и быстрое выведение эстрогенов на 1-ой неделе жизни.
- Мочекислый инфаркт , который обусловлен повышенными процессами катаболизма, что приводит к усилению пуринового обмена с образованием мочевой кислоты, которая в виде кристаллов откладывается в почечных канальцах, и как следствие моча имеет желто-коричневый цвет. Время проявления — 1-я неделя жизни.
Преходящая неонатальная нейтропения
Потеря первоначальной массы тела при рождении
Потеря первоначальной массы тела при рождении возникает вследствие голодания из-за дефицита молока в первые дни установления лактации. Максимальная убыль массы тела обычно отмечается на 3–4 день жизни и составляет у здоровых новорожденных от 3 до 10% веса при рождении.. Сроки восстановления находятся в прямой зависимости от состояния ребенка. У недоношенных детей масса тела восстанавливается лишь ко 2–3 неделе жизни. Восстановление массы тела у доношенных новорожденных обычно наступает к 6–7 дню жизни у 60–70% детей, к 10-му - у 75–85% и ко 2-й неделе жизни у всех здоровых доношенных детей. Залогом хорошей прибавки веса у новорожденного ребенка является раннее прикладывание к груди, свободный режим вскармливания. Потеря более 10% массы тела при рождении может привести к ухудшению состояния ребенка. В этом случае в индивидуальном порядке врач решает вопрос о дополнительном выпаивании ребенка или докармливании смесью.
Физиологическая (транзиторная) желтуха
кожных покровов определяется повышением уровня билирубина в крови и отмечается у 60–70% детей. Билирубин в небольшом количестве содержится в крови у каждого взрослого и ребенка , однако в период новорожденности уровень этого вещества может повышаться, и связано это с особенностями новорожденного ребенка : Повышенное образование билирубина происходит при распаде эритроцитов - красных кровяных телец, в которых содержится гемоглобин. Внутриутробно в эритроцитах ребенка содержится так называемый фетальный гемоглобин, отличающийся по своей структуре от гемоглобина взрослого. После рождения начинается активный процесс распада эритроцитов с фетальным гемоглобином и синтез эритроцитов с гемоглобином взрослого.
Физиологическая желтуха кожных покровов появляется на 2–3 день жизни ребенка , достигает максимума на 3–4 день, исчезает к концу первой недели. Однако появление желтухи в первый день жизни или интенсивное желтое окрашивание кожи являются тревожным признаком и требуют проведения дополнительного обследования.
Нарушения теплового баланса
Нарушения теплового баланса возникают у новорожденных вследствие несовершенства процессов регуляции и нестабильности температуры окружающей среды. Новорожденные легко перегреваются и охлаждаются при не комфортных для них внешних условиях. В норме температура новорожденного 37-37,2 С°, а в первые дни – 38-39 °С (из-за недостатка поступления воды в организм).
Основными особенностями процесса теплорегуляции у младенцев являются:
- Способность детей легко терять тепло при некомфортных условиях (снижение температуры окружающей среды, мокрые пеленки);
- Сниженная способность отдавать тепло при повышении температуры окружающей среды (например, при перекутывании ребенка , расположении кроватки в непосредственной близости от батареи отопления или под прямыми солнечными лучами).
Все это приводит к тому, что в первые 30 минут после рождения у ребенка начинается процесс снижения температуры тела. Для профилактики переохлаждения сразу после появления из родовых путей малыша укутывают в стерильную пеленку, осторожно вытирают и помещают на подогреваемый пеленальный столик. Учитывая перечисленные выше особенности новорожденных детей , необходимо поддерживать комфортную температуру окружающей среды (для доношенного ребенка это 20–22°). При этом необходимо избегать возможного перегревания. Так как очень редко, у 1% родившихся детей , на 3–5 сутки может развиваться временная гипертермия - повышение температуры тела до 38–39°.
Гормональный криз новорожденных
Гормональный (половой) криз новорожденных связан в основном с действием гормонов матери на ребенка и встречается у доношенных новорожденных . У недоношенных детей данные состояния бывают достаточно редко. Половой криз включает несколько состояний:
- Нагрубание молочных желез , которое начинается на 3–4 день жизни, достигает максимума на 7–8 день и затем постепенно уменьшается. Иногда из молочной железы отмечаются выделения молочно-белого цвета, которые по составу приближаются к молозиву матери. Увеличение молочных желез встречается у большинства девочек и у половины мальчиков. Нельзя надавливать на грудные железы, массировать их и тем более пытаться сцеживать капли жидкости из сосков. Всякие манипуляции с грудными железами у младенцев опасны тем, что могут привести к развитию мастита новорожденных , а это очень тяжелое заболевание и лечится только хирургическим путем. Для профилактики достаточно просто сделать прокладку из ваты и марли и положить на грудные железы под распашонку малышу . При выраженном нагрубании педиатр назначит специальные компрессы;
- Милиа - беловато-желтые узелки размером 1–2 мм, возвышающиеся над уровнем кожи, локализующиеся чаще на крыльях носа и переносице, в области лба, подбородка. Это сальные и потовые железы с обильным секретом и закупоренными протоками. Встречаются у 40% новорожденных и не требуют лечения;
- Водянка оболочек яичек (гидроцеле) - встречаетсяу 5–10% мальчиков, проходит без лечения в период новорожденности;
Десквамативный вульвовагинит - обильные слизистые выделения серовато-белого цвета из половой щели, появляющиеся у 60–70% девочек в первые три дня жизни. Выделения бывают 1–3 дня и затем постепенно исчезают. Характер влагалищных выделений также может быть кровянистым - это не повод для беспокойства. Такое состояние терапии не требует. При выделениях из влагалища девочку нужно подмывать светло-розовым, прохладным раствором перманганата калия спереди назад.
УГРИ НОВОРОЖДЕННЫХ (угри эстрогенные) — появляются в первые 3-5 мес. жизни ребенка , являясь реакцией мелких, поверхностно расположенных, сальных желез новорожденных на половые гормоны матери (чаще имевшей в анамнезе тяжелые проявления угревой болезни). Высыпания немногочисленны, представлены открытыми и закрытыми (милиум) комедонами, мелкими папулами и пустулами с небольшим воспалительным венчиком вокруг.Элементы угревой сыпи располагаются изолированно, локализуются на коже щек, лба, носа, носощечных и носогубных складок, на затылке, иногда на коже полового члена. Через несколько дней после возникновения угри новорожденных самостоятельно разрешаются.
Переходные изменения стула
Переходные изменения стула (транзиторный катар кишечника, физиологическая диспепсия новорожденных, переходный катар кишечника) - своеобразное расстройство стула, наблюдающееся у всех новорожденных в середине первой недели жизни. В течение первого-второго (реже до третьего) дня из кишечника ребенка отходит меконий - т.е. первородный кал. Меконий представляет собой вязкую, густую темно-зеленую, почти черную массу.
Позднее стул становится более частым, негомогенным как по консистенции (можно видеть комочки, слизь, жидкую часть), так и по окраске (участки темно-зеленого цвета чередуются с зеленоватыми, желтыми и даже беловатыми). Нередко стул приобретает более водянистый характер, в результате чего вокруг каловых масс на пеленке образуется пятно воды. Такой стул называют переходным , а состояние, связанное с его появлением, как Вы уже догадались, и есть переходный катар кишечника . Через 2-4 дня стул становится физиологичным - гомогенным по консистенции и окраске. Проще говоря, приобретает кашицеобразный, желтый вид с кисломолочным запахом. В нем уменьшается количество лейкоцитов, жирных кислот, муцина (слизи) и тканевого белка. Степень выраженности переходного катара кишечника варьирует у разных детей . У одних частота дефекаций достигает шести и более раз в сутки, стул очень водянист, у других малышей частота его до трех раз и консистенция мало чем отличается от обычной.
Как бы то ни было, переходный катар кишечника явление физиологическое и в состоянии лишь перепугать новоиспеченных мам и пап, но не навредить ребенку . Пытаться воздействовать напереходный катар кишечника - мероприятие неоправданное. Нужно лишь немного подождать - когда малыш более или менее «научится» пользоваться своей пищеварительной системой, стул нормализуется.
Физиологический катар кожи (транзиторная эритема кожи).
Проявляется в виде:
1. простой эритемы
2. токсической эритемы
ПРОСТАЯ ЭРИТЕМА.
Это реактивная краснота кожи (иногда с легким синюшным оттенком кистей и стоп).
ПРИЧИНА: рефлекторное паретическое расширение сосудов кожи вследствие мощного воздействия факторов внешней среды на рецепторы кожи новорожденного.
Появляется в первые дни жизни, у зрелых доношенных сохраняется несколько часов, реже 1 – 2 – 3 дня.
ТОКСИЧЕСКАЯ ЭРИТЕМА .
Это своеобразная аллергическая реакция кожи новорожденного.
Возникает на 2 – 5 день жизни . Проявляется в виде сыпи – гиперемированные пятна, папулы, везикулы на всей коже, кроме ладоней и стоп. Исчезает через 2 – 3 дня. После эритемы возникает мелкое шелушение, иногда крупное.
ТАКТИКА акушерки (медсестры, фельдшера):
— уход за кожей
— гигиеническая ванна с раствором перманганата калия
В период новорожденности, который длится 28 дней, происходит значительная перестройка в организме ребенка. Какие-то органы и системы функционировали уже внутриутробно. Сердце, эндокринные железы, почки и даже пищеварительная система (плод уже на 14-й неделе начинает заглатывать околоплодные воды, переваривать их, что затем превращает их в первородный кал меконий). Другие, как легкие, которые начинают работать только после рождения, да и сердечно-сосудистая система резко изменяет свою работу из-за включения легочного круга кровообращения. Ребенок с эндогенного способа питания, получения кислорода и освобождения от продуктов обмена, переходит на автономный эндогенный способ питания, дыхания и выделения. Поэтому в период новорожденности отмечаются некоторые физиологические особенности.
От того, что резко возрастает нагрузка на почки, так как новорожденный должен самостоятельно выводить продукты жизнедеятельности мама ему здесь уже не поможет, у новорожденного может возникнуть мочевой криз . Это физиологическое состояние новорожденности, и характеризуется он высоким удельным весом мочи (моча очень концентрированная), так что даже могут выпадать в осадок кристаллы в виде песочка. Это происходит обычно на 25-й день от рождения и связано с большим выделением мочекислых солей, которые окрашивают осадок в моче в красноватый цвет.
Помимо мочевого криза, недостаток жидкости может вызвать и транзиторную лихорадку . Она характеризуется повышением температуры, порой до 40° С, беспокойством ребенка и даже судорогами. Ребенка просто нужно отпаивать.
Одним из физиологических состояний периода новорожденности является физиологическая убыль веса . В норме она не должна превышать 57% от массы тела новорожденного, а если вес доношенного ребенка в норме 30003200, то в первые 3 дня младенец теряет 200250 г веса. Это происходит из-за того, что первые 3 дня жизни кишечник новорожденного освобождается от мекония первородного кала (меконий это темно-коричневая, тягучая без запаха масса, образовавшаяся из выделений пищеварительного тракта, эпителия и околоплодных вод в течение пяти месяцев внутриутробного развития). А так как первая еда новорожденного молозиво очень концентрированная и в очень малых количествах (от нескольких капель до пяти миллилитров), то она в основном восполняет энергетические затраты. И только с появлением переходного молока новорожденный восстанавливает свой первоначальный вес, при условии наличия физиологической зрелости. И происходит это как правило к 57-му дню от рождения.
Следующей особенностью периода новорожденности является физиологическая желтуха , встречается она у 4045% физиологически зрелых новорожденных (у недоношенных детей желтуха обязательна, и держится она до 34 недель). Связано это с тем, что в печени идет интенсивная перестройка фетального (плодного) гемоглобина, который был необходим плоду для кислородного обмена через плаценту, на зрелый гемоглобин, с помощью которого осуществляется газообмен в легких. Желтуха, как правило, не сильно выражена это небольшое желтушное окрашивание кожи, слизистых оболочек, склер глаз. Появляется она на 23-й день жизни и держится обычно 710 дней. Она не требует никакого лечения. Поите чаще ребенка, если погода солнечная, подержите ребенка на солнце пятьсемь минут. Ультрафиолет помогает удалению билирубина, который окрашивает кожу в желтушный цвет (солнечные лучи эффективны, они проходят через чистое стекло, хотя 60% ультрафиолета стеклом задерживается). Но если ребенок кажется Вам слишком желтым при хорошем освещении. Если ладони и подошвы ног ребенка желтые, ребенок вялый и плохо ест или повысилась температура необходимо обратиться к врачу.
Нужно знать и о половых кризах . В последние годы они встречаются практически у всех новорожденных, и связано это с грубым вмешательством в гормональный фон роженицы. Материнские гормоны попадают в кровь младенца во время родов и в дальнейшем с молоком матери, вызывая интенсивное нагрубание грудных желез, как у мальчиков, так и у девочек, с появлением иногда капель из сосков, похожих на молоко. Помимо этого у девочек могут появиться кровянистые выделения из половой щели, а у мальчиков может возникнуть отек мошонки. Обычно это происходит в первые дни жизни и заканчивается к 810-му дню. Нельзя надавливать на грудные железы, массировать их и тем более пытаться сцеживать капли жидкости из сосков. Всякие манипуляции с грудными железами у младенцев опасны тем, что могут привести к развитию мастита новорожденных, а это очень тяжелое заболевание и лечится только хирургическим путем. Чтобы вы были спокойны, достаточно просто сделать прокладку из ваты и марли и положить на грудные железы под распашонку малышу. При выделениях из влагалища девочку нужно подмывать светло-розовым, прохладным раствором перманганата калия спереди назад.
Кожа новорожденного ребенка при рождении покрыта смазкой, которая помогает ему легче проходить через родовые пути и защищает его от бактерий. Постепенно смазка смывается, и Вы можете увидеть у новорожденного физиологический катар кожи . Это покраснение кожи с небольшим синюшным оттенком. Возникает оно из-за значительного расширения кожных капилляров, чаще на стопах и кистях, и держится от нескольких часов до 34 суток с последующим шелушением. В старину говорили: «Младенец цветет».
Часто у новорожденных возникает закупорка сальных и потовых желез в виде белых уплотнений величиной с просо на носу, на лбу и, реже, щеках. Они слегка возвышаются над уровнем кожи, не вызывая никаких неприятных ощущений у младенца. У детей, имеющих в роду предков монголоидной расы, чаще в области крестца имеется серо-синюшное пятно, не выступающее над поверхностью кожи, пятно «монголоидности», которое с возрастом проходит. Несколько реже встречаются телеангиэктазии расширения кожных капилляров, остатков эмбриональных сосудов. Обычно они имеют вид красных или слегка синюшных пятен неправильной формы и различной величины с четкой границей от окружающей нормальной кожи. При надавливании они бледнеют, но затем окраска восстанавливается. Чаще они располагаются на верхних веках, на затылке, на лбу, на границе волосистой части головы. К году эти пятна бледнеют, к 35 годам проходят, чаще без врачебного вмешательства. В народе их называют «родовыми пятнами».
Часто в первые дни у новорожденных на всем теле появляются беловатые узелки в толще кожи, окруженные красным ободком. Это токсическая эритема , она напоминает следы от ожогов крапивы. Через двое суток исчезает бесследно. Кожа ребенка принимает большое участие не только в терморегуляции, но и в газообмене. Через кожу выделяется до 70% продуктов обмена, и поэтому так важно, чтобы она была чистой и здоровой. Учитывая, что у младенцев подкожно-жировая клетчатка имеет особое строение в ней мало соединительнотканных перегородок, и она имеет очень хорошее кровоснабжение, в связи с этим всякий воспалительный процесс кожи очень быстро переходит на подлежащие ткани, и это требует особо тщательного ухода за кожей новорожденного. Ребенка необходимо мыть, купать, плавать с ним каждый день. Следить, чтобы не возникали опрелости они являются показателем того, что ребенка перегревают, или могут быть первым симптомом экссудативно-катарального диатеза. В этом случае маме необходимо вести пищевой дневник, чтобы выявить продукты, вызывающие опрелости, а места опрелостей (чаще это шейные складки, подмышечные впадины, паховые складки) обрабатывать или оливковым маслом, или картофельным крахмалом. Но ни в коем случае не совмещать одно с другим, а главное не перегревать ребенка.
Транзиторный катар кишечника (физиологическая диспепсия новорожденных, переходный катар кишечника) своеобразное расстройство стула, наблюдающееся у всех новорожденных в середине первой недели жизни. В течение первого-второго (реже до третьего) дня из кишечника ребенка отходит меконий т.н. первородный кал. Меконий представляет собой вязкую, густую темно-зеленую, почти черную массу. Позднее стул становится более частым, негомогенным как по консистенции (можно видеть комочки, слизь, жидкую часть), так и по окраске (участки темно-зеленого цвета чередуются с зеленоватыми, желтыми и даже беловатыми). Нередко стул приобретает более водянистый характер, в результате чего вокруг каловых масс на пеленке образуется пятно воды. Такой стул называют переходным, а состояние, связанное с его появлением, как Вы уже догадались, и есть переходный катар кишечника. Через 24 дня стул становится физиологичным гомогенным по консистенции и окраске. Проще говоря, приобретает кашицеобразный, желтый вид с кисломолочным запахом. В нем уменьшается количество лейкоцитов, жирных кислот, муцина (слизи) и тканевого белка. Степень выраженности переходного катара кишечника варьирует у разных детей. У одних частота дефекаций достигает шести и более раз в сутки, стул очень водянист, у других малышей частота его до трех раз и консистенция мало чем отличается от обычной.
Как бы то ни было, переходный катар кишечника явление физиологическое и в состоянии лишь перепугать новоиспеченных мам и пап, но не навредить ребенку. Пытаться воздействовать на переходный катар кишечника мероприятие неоправданное. Нужно лишь немного подождать когда малыш более или менее «научится» пользоваться своей пищеварительной системой, стул нормализуется.
Транзиторный дисбактериоз переходное состояние, закономерно развивающееся у всех новорожденных. Нормальное течение беременности позволяет развиваться плоду в стерильных условиях. Рождение ребенка волей-неволей знаменует его переход в мир микроорганизмов. Дать отпор патогенным, «чужим» микробам представляется возможным только благодаря существованию так называемой аутофлоры бактерий, естественным физиологическим образом заселяющих человеческий организм.
Начиная с момента появления ребенка на свет его кожу и слизистые заселяет флора родовых путей матери. Невольными источниками дополнительного привнесения микроорганизмов могут являться воздух, руки медперсонала, предметы ухода, молоко матери. При этом первичная бактериальная флора кишечника и кожи, слизистых оболочек представлена не только бифидобактериями, лактострептококками и эпидермальным стафилококком, но и условно-патогенными микробами: кишечной палочкой с измененными свойствами, протеем, грибами, которые в небольшом количестве могут быть также естественными спутниками взрослого человека.
Поэтому не секрет, что с конца первой и всю вторую недели жизни с кожи, слизистой носа, зева, из кала у большинства абсолютно здоровых новорожденных можно выделить патогенные стафилококки, у половины энтеробактерии с пониженными ферментативными свойствами, дрожжеподобные грибы Кандида, а у каждого десятого ребенка обнаружить протея и гемолитических энтеробактерий. В носоглотке новорожденных также нередко обживаются золотистый стафилококк, эшерихии, клебсиеллы. Транзиторному дисбактериозу способствует и то, что барьерная функция кожи и слизистых оболочек в момент рождения менее совершенна по ряду показателей, чем у детей второй недели жизни. Только к третьей неделе новорожденности в кишечнике завоевывают надлежащее место бифидобактерии.
Сообразуясь с этим, выделяются т.н. фазы первичного бактериального заселения кишечника новорожденных. Первая фаза, занимающая двадцать часов от момента рождения, называется асептической, то есть стерильной. Вторая фаза, нарастающего инфицирования, может длиться до трехпяти дней. В это время происходит колонизация кишечника бифидобактериями, кишечными палочками, стрепто- и стафилококками, грибами. Ко второй неделе должно начаться вытеснение всех остальных микроорганизмов бифидофлорой (стадия трансформации). С этого момента разные кишечные палочки, сарцины и стафилококки, хочется им того или нет, обязаны уяснить бифидобактерия становится королевой микробного пейзажа.
Общеизвестно, что материнское молоко является важным поставщиком бифидофлоры и неизбежно приводит к вытеснению патогенных микроорганизмов либо к резкому снижению их количества.
Помогают преодолеть транзиторный дисбактериоз и достигающая к шестому дню 5,0 (а то и 3,0!) рН кожи, и увеличивающаяся кислотность желудочного сока. Активно синтезируются неспецифические и специфические факторы иммунной защиты, в том числе и местной на коже, слизистых и в стенке кишечника.
Транзиторный дисбактериоз физиологическое явление, но при несоблюдении гигиенических норм ухода, искусственном вскармливании дисбактериоз затягивается и может явиться причиной заболевания ребенка в результате наслоения вторичной инфекции либо активации эндогенной болезнетворной флоры.
По материалам И.Лазаревой