Физиологический катар кишечника новорожденных. Транзиторный катар кишечника. Шелушение кожных покровов
Опущение матки – неправильное положение матки, смещение дна и шейки матки ниже анатомо-физиологической границы вследствие ослабления мышц тазового дна и связок матки. Проявляется ощущением давления, дискомфорта, тянущих болей внизу живота и во влагалище, расстройством мочеиспускания (затруднение, учащение мочеиспускания, недержание мочи), патологическими выделениями из влагалища. Может осложниться частичным или полным выпадением матки.
Наиболее частыми вариантами неправильного расположения внутренних половых органов женщины являются опущение матки и ее выпадение (утероцеле). При опущении матки происходит смещение ее шейки и дна ниже анатомической границы, но шейка матки не показывается из половой щели даже при натуживании. Выхождение матки за пределы половой щели расценивается как выпадение. Смещение матки книзу предшествует ее частичному или полному выпадению. У большинства пациенток опущение и выпадение матки обычно сопровождается смещением книзу влагалища.
Опущение матки является довольно частой патологией, встречающейся у женщин всех возрастов: оно диагностируется у 10% женщин до 30 лет, в возрасте 30-40 лет выявляется у 40% женщин, а в возрасте после 50 лет встречается у половины. 15% всех операций на гениталиях проводятся по поводу опущения либо выпадения матки.
Опущение матки чаще всего связано с ослаблением связочного аппарата матки, а также мышц и фасций тазового дна и нередко приводят к смещению прямой кишки (ректоцеле) и мочевого пузыря (цистоцеле), сопровождающимся расстройством функций этих органов. Нередко опущение матки начинает развиваться еще в детородном возрасте и всегда носит прогрессирующее течение. По мере опущения матки становятся выраженнее и сопутствующие функциональные расстройства, что приносит женщине физическое и моральное страдание и нередко приводит к частичной или полной утрате трудоспособности.
Нормальным положением матки считается ее расположение в малом тазу, на равном расстоянии от его стенок, между прямой кишкой и мочевым пузырем. Матка имеет наклон тела кпереди, образующий тупой угол между шейкой и телом. Шейка матки отклонена кзади, образует по отношению к влагалищу угол, равный 70-100°, ее наружный зев прилежит к задней стенке влагалища. Матка имеет достаточную физиологическую подвижность и может менять свое положение в зависимости от наполнения прямой кишки и мочевого пузыря.
Типическому, нормальному расположению матки в полости таза способствуют ее собственный тонус, взаиморасположение с прилежащими органами, связочный и мышечной аппарат матки и тазового дна. Любое нарушения архитектоники аппарата матки способствует опущению матки или ее выпадению.
Классификация опущения и выпадения матки
Различают следующие стадии опущения и выпадения матки:
- опущение тела и шейки матки – шейка матки определяется над уровнем входа во влагалище, но не выступает за пределы половой щели;
- частичное выпадение матки – шейка матки показывается из половой щели при натуживании, физическом напряжении, чиханье, кашле, поднятии тяжестей;
- неполное выпадением тела и дна матки – из половой щели выступает шейка и частично тело матки;
- полное выпадение тела и дна матки – выход матки за пределы половой щели.
Причины опущения и выпадения матки
К опущению матки за пределы ее нормальных физиологических границ приводят анатомические дефекты тазового дна, развивающиеся в результате:
- повреждений мышц тазового дна;
- родовых травм – при наложении акушерских щипцов, вакуумэкстракции плода или извлечении плода за ягодицы;
- перенесенных хирургических операций на половых органах (радикальной вульвэктомии);
- глубоких разрывов промежности;
- нарушения иннервации мочеполовой диафрагмы;
- врожденных пороков тазовой области;
- дефицита эстрогенов, развивающегося в менопаузу;
- дисплазии соединительной ткани и др.
Факторами риска в развитии опущения матки и ее последующего выпадения служат многочисленные роды в анамнезе, тяжелый физический труд и подъем тяжестей, пожилой и старческий возраст, наследственность, повышенное внутрибрюшное давление, вызванное ожирением, опухолями брюшной полости, хроническими запорами, кашлем.
Зачастую в развитии опущения матки играет роль взаимодействие ряда факторов, под влиянием которых происходит ослабление связочно-мышечного аппарата внутренних органов и тазового дна. При увеличении внутрибрюшного давления матка вытесняется за пределы тазового дна. Опущение матки влечет за собой смещение анатомически тесно связанных с ней органов — влагалища, прямой кишки (ректоцеле) и мочевого пузыря (цистоцеле). Ректоцеле и цистоцеле увеличивается под действием внутреннего давления в прямой кишке и мочевом пузыре, что вызывает еще большее опущение матки.
Симптомы опущения и выпадения матки
При отсутствии лечения опущение матки характеризуется постепенным прогрессированием смещения органов малого таза. В начальных стадиях опущение матки проявляется тянущими болями и давлением внизу живота, крестце, пояснице, ощущением инородного тела во влагалище, диспареунией (болезненным половым актом), появлением белей или кровянистых выделений из влагалища. Характерным проявлением опущения матки служат изменения в менструальной функции по типу гиперполименореи и альгодисменореи. Нередко при опущении матки отмечается бесплодие, хотя не исключается и наступление беременности.
В дальнейшем к симптомам опущения матки присоединяются урологические расстройства, которые наблюдаются у 50% пациенток: затрудненное или учащенное мочеиспускание, развитие симптома остаточной мочи, застой в мочевыделительных органах и в дальнейшем - инфицирование нижних, а затем и верхних отделов мочевыделительного тракта — развиваются цистит, пиелонефрит, мочекаменная болезнь. Длительное течение опущения и выпадения матки ведет перерастяжению мочеточников и почек (гидронефрозу). Часто смещение матки книзу сопровождается недержанием мочи.
Проктологические осложнения при опущении и выпадении матки встречаются в каждом третьем случае. К ним относятся запоры, колиты, недержание кала и газов. Нередко именно тягостные урологические и проктологические проявления опущения матки заставляют пациенток обращаться к смежным специалистам – урологу и проктологу. При прогрессировании опущения матки ведущим симптомом становится самостоятельно обнаруживаемое женщиной образование, выступающее из половой щели.
Выступающая часть матки имеет вид блестящей, матовой, потрескавшейся, садненной поверхности. В дальнейшем, в результате постоянной травматизации при ходьбе, выбухающая поверхность нередко изъязвляется с образованием глубоких пролежней, которые могут кровоточить и инфицироваться. При опущении матки развивается нарушение кровообращения в малом тазу, возникновение застойных явлений, цианоз слизистой оболочки матки и отек прилежащих тканей.
Нередко при смещении матки ниже физиологических границ становится невозможной половая жизнь. У больных с опущением матки зачастую развивается варикозная болезнь вен, преимущественно нижних конечностей, вследствие нарушения венозного оттока. Осложнениями опущения и выпадения матки также могут служить ущемление выпавшей матки, пролежни стенок влагалища, ущемление петель кишечника.
Диагностика опущения и выпадения матки
Опущение и выпадение матки может быть диагностировано на консультации гинеколога во время гинекологического осмотра. Для определения степени опущения матки врач просит пациентку потужиться, после чего при влагалищном и прямокишечном исследовании определяет смещение стенок влагалища, мочевого пузыря и прямой кишки. Женщины со смещением половых органов ставятся на диспансерный учет. В обязательном порядке больным с такой патологией матки проводится кольпоскопия.
В случаях опущения и выпадения матки, требующих проведения органосохраняющих пластических операций, и при сопутствующих заболеваниях матки в диагностический комплекс включаются дополнительные методы обследования:
- гистеросальпингоскопия и диагностическое выскабливание полости матки;
- ультразвуковую диагностику органов малого таза;
- взятие мазков на флору, степень чистоты влагалища, бакпосев, а также для определения атипических клеток;
- бакпосев мочи для исключения инфекций мочевыводящих путей;
- экскреторную урографию для исключения обструкции мочевыводящих путей;
- компьютерную томографию для уточнения состояния органов малого таза.
Пациентки с опущением матки осматриваются проктологом и урологом для определения наличия ректоцеле и цистоцеле. Им проводится оценка состояния сфинктеров прямой кишки и мочевого пузыря для выявления недержание газов и мочи при напряжении. Опущение и выпадение матки следует отличать от выворота матки, кисты влагалища, родившегося миоматозного узла и проводить дифференциальную диагностику.
Лечение опущения и выпадения матки
При выборе тактики лечения учитываются следующие факторы:
- Степень опущения или выпадения матки.
- Наличие и характер сопутствующих опущению матки гинекологических заболеваний.
- Необходимость и возможность восстановления или сохранения менструальной и детородной функций.
- Возраст пациентки.
- Характер нарушений функций сфинктеров мочевого пузыря и прямой кишки, толстой кишки.
- Степень анестезиологического и хирургического риска при наличии сопутствующих заболеваний.
Учитывая совокупность данных факторов, определяется тактика лечения, которая может быть как консервативной, так и хирургической.
Консервативное лечение опущения и выпадения матки
При опущении матки, когда она не достигает половой щели и не нарушены функции смежных органов, используется консервативное лечение, которое может включать:
- лечебную физкультуру, направленную на укрепление мышц тазового дна и брюшного пресса (гимнастика по Кегелю, по Юнусову);
- гинекологический массаж;
- заместительную терапию эстрогенами, укрепляющую связочный аппарат;
- местное введение во влагалище мазей, содержащих метаболиты и эстрогены;
- перевод женщины на более легкую физическую работу.
При невозможности проведения оперативного лечения по поводу опущения или выпадения матки у пациенток пожилого возраста показано применение влагалищных тампонов и пессариев, представляющих толстые резиновые кольца различного диаметра. Внутри пессария содержится воздух, придающий ему эластичность и упругость. После введения во влагалища, кольцо создает опору для сместившейся матки. При введении во влагалище кольцо упирается в своды влагалища и фиксирует шейку матки в специальном отверстии. Пессарий нельзя длительное время оставлять во влагалище из-за опасности развития пролежней. При использовании пессариев для лечения опущения матки необходимо проводить ежедневное влагалищное спринцевание отваром ромашки, растворами фурацилина или перманганата калия, и дважды в месяц показываться гинекологу. Пессарии можно оставлять во влагалище 3-4 недели, делая затем перерыв на 2 недели.
Хирургическое лечение опущения и выпадения матки
Более эффективным радикальным методом лечения опущения или выпадения матки является хирургическая операция, показаниями к которой служат неэффективность консервативной терапии и значительная степень смещения органа. Современная оперативная гинекология при опущении и выпадении матки предлагает множество видов хирургических операций, которые можно структурировать по ведущему признаку – анатомическому образованию, которое задействуется для исправления и укрепления положения органов.
К первой группе хирургических вмешательств относится вагинопластика – пластические операции, направленные на укрепление мышц и фасций влагалища, мочевого пузыря и тазового дна (например, кольпоперинеолеваторопластика, передняя кольпорафия). Поскольку мышцы и фасции тазового дна всегда задействованы в опущении матки, то кольпоперинеолеваторопластика проводиться при всех видах операций в качестве основного или дополнительного этапа.
Вторая большая группа операций предусматривает укорочение и укрепление поддерживающих матку круглых связок и их фиксацию к передней или задней стенке матки. Данная группа операций является не столь эффективной и дает наибольшее количество рецидивов. Это объясняется использованием для фиксации круглых связок матки, имеющих способность к растяжению.
Третью группу операций по поводу опущения и выпадения матки используют для укрепления фиксации матки путем сшивания связок между собой. Некоторые операции данной группы лишают в дальнейшем пациенток способности к деторождению. Четвертую группу хирургических вмешательств составляют операции с фиксацией смещенных органов к стенкам тазового дна (крестцовой, лобковой кости, тазовым связкам и т. д.).
К пятой группе операций относятся вмешательства с применением аллопластических материалов, используемых для укрепления связок и фиксации матки. К недостаткам операций данного вида относят значительное число рецидивов опущения матки, отторжение аллопласта, развитие свищей. В шестую группу операций по поводу данной патологии входят хирургические вмешательства, приводящие к частичному сужению просвета влагалища. Последняя группа операций включает радикальное удаление матки – гистерэктомию, в тех случаях, когда нет необходимости сохранения детородной функции.
Предпочтение на современном этапе отдается комбинированному хирургическому лечению, включающему одновременно и фиксацию матки, и пластику влагалища, и укрепление связочно-мышечного аппарата тазового дна одним из способов. Все виды операций, применяемых при лечении опущения или выпадения матки, проводятся влагалищным доступом или через переднюю брюшную стенку (полостным либо лапароскопическим доступом). После проведения операции необходим курс консервативных мероприятий: лечебной физкультуры, диетотерапии для устранения запоров, исключение физических нагрузок.
www.krasotaimedicina.ru
Распространенность

Согласно данным современных зарубежных исследований риск опущения, требующего оперативного лечения, составляет 11%. Это означает, что в течение жизни как минимум одна из 10 женщин перенесет операцию по поводу этого заболевания. У женщин после операции более чем в трети случаев возникает рецидив генитального пролапса.
Чем старше женщина, тем выше у нее вероятность такого заболевания. Эти состояния занимают до трети всей гинекологической патологии. К сожалению, в России после наступления менопаузы многие пациентки долгие годы не обращаются к гинекологу, стараясь справиться с проблемой своими силами, хотя у каждой второй из них имеется эта патология.
Оперативное лечение заболевания – одна из частых гинекологических операций. Так, в США в год оперируют более 100 тысяч пациенток, расходуя на это 3% от всего бюджета здравоохранения.
Классификация
 В норме влагалище и шейка имеют наклон назад, а само тело органа наклонено вперед, образуя с осью влагалища угол, открытый вперед. К передней стенке матки прилежит мочевой пузырь, задняя стенка шейки и влагалища соприкасается с прямой кишкой. Сверху мочевой пузырь, верхняя часть тела матки, стенка кишечника покрыты брюшиной.
В норме влагалище и шейка имеют наклон назад, а само тело органа наклонено вперед, образуя с осью влагалища угол, открытый вперед. К передней стенке матки прилежит мочевой пузырь, задняя стенка шейки и влагалища соприкасается с прямой кишкой. Сверху мочевой пузырь, верхняя часть тела матки, стенка кишечника покрыты брюшиной.
Матка удерживается в тазу силой собственного связочного аппарата и мышцами, формирующими область промежности. При слабости этих образований начинается ее опущение или выпадение.
Различают 4 степени заболевания.
- Наружный маточный зев опускается до середины вагины.
- Шейка вместе с маткой перемещается ниже, до входа в вагину, однако не выступает из половой щели.
- Наружный зев шейки перемещается за пределы вагины, а тело матки находится выше, не выходя наружу.
- Полное выпадение матки в область промежности.
Эта классификация не учитывает положение матки, она определяет лишь самую выпавшую область, часто результаты повторных измерений отличаются друг от друга, то есть имеется плохая воспроизводимость результатов. Этих недостатков лишена современная классификация пролапса гениталий, принятая большинством зарубежных специалистов.
Соответствующие измерения проводятся в положении женщины лежа на спине во время натуживания, с помощью сантиметровой ленты, маточного зонда или корнцанга с сантиметровой шкалой. Выпадение точек оценивают относительно плоскости гимена (наружного края влагалища). Измеряют степень выпадения влагалищной стенки и укорочение влагалища. В результате опущение матки делится на 4 стадии:
- I стадия: самая выпадающая зона находится над гименом больше чем на 1 см;
- II стадия: эта точка расположена в пределах ±1 см от гимена;
- III стадия: область максимального выпадения находится ниже гимена больше чем на 1 см, но длина вагины сокращена менее чем на 2 см;
- IV стадия: полное выпадение, сокращение длины вагины более чем на 2 см.
Причины и механизм развития

Болезнь часто начинается в фертильном возрасте женщины, то есть до наступления климакса. Течение ее всегда прогрессирующее. По мере развития заболевания присоединяются нарушения функции влагалища, матки, окружающих органов.
Для появления генитального пролапса необходимо сочетание двух факторов:
- повышенное давление в брюшной полости;
- слабость связочного аппарата и мышц.
Причины опущения матки:
- уменьшение выработки эстрогенов, наступающее в период климакса и постменопаузу;
- врожденная слабость соединительной ткани;
- травма мышц промежности, в частности, при родах;
- хронические болезни, сопровождающиеся нарушением кровообращения в организме и повышением внутрибрюшного давления (болезни кишечника с постоянными запорами, заболевания органов дыхания с длительным сильным кашлем, ожирение, опухоли яичников, почек, печени, кишечника, желудка).
Эти факторы в разных комбинациях приводят к слабости связок и мышц, и те становятся не в состоянии удерживать матку в нормальном положении. Повышенное давление в полости живота «выдавливает» орган вниз. Так как передняя стенка связана с мочевым пузырем, этот орган также начинает тянуться вслед за ней, формируя цистоцеле. Результатом становятся урологические нарушения у половины женщин с опущением, например, недержание мочи при кашле, физическом усилии. Задняя стенка при опущении «тянет» за собой прямую кишку с образованием ректоцеле у трети больных. Нередко возникает опущение матки после родов, особенно если они сопровождались глубокими разрывами мышц.
Увеличивают риск болезни многократные роды, интенсивная физическая нагрузка, генетическая предрасположенность.
Отдельно стоит упомянуть о возможности выпадения влагалища после ампутации матки по другому поводу. По данным разных авторов, это осложнение возникает у 0,2-3% прооперированных пациенток с удаленной маткой.
Клиническая картина
Больные с пролапсом тазовых органов – в основном женщины пожилого и старческого возраста. Более молодые пациентки обычно имеют ранние стадии болезни и не спешат обращаться к врачу, хотя шансов на успех лечения в этом случае гораздо больше.
- чувство, что во влагалище или промежности находится какое-то образование;
- длительные боли внизу живота, в пояснице, утомляющие пациентку;
- выпячивание грыжи в промежности, которая легко травмируется и инфицируется;
- болезненные и длительные менструации.
Дополнительные признаки опущения матки, возникающие при патологии соседних органов:
- эпизоды острой задержки мочеиспускания, то есть невозможности помочиться;
- недержание мочи;
- частое мочеиспускание малыми порциями;
- запоры;
- в тяжелых случаях недержание кала.
Более чем у трети пациенток наблюдается боль при половом контакте. Это ухудшает качество их жизни, приводит к напряженности в семейных отношениях, отрицательно сказывается на психике женщины и формирует так называемый синдром тазовой десценции, или тазовой дисинергии.
Нередко развивается варикозная болезнь с отеками ног, судорогами и чувством тяжести в них, трофическими нарушениями.
Диагностика
Как распознать опущение матки? Для этого врач собирает анамнез, осматривает пациентку, назначает дополнительные методы исследования.
Женщине нужно рассказать гинекологу о количестве родов и их течении, перенесенных операциях, заболеваниях внутренних органов, упомянуть о наличии запоров, вздутия живота.
Главный метод диагностики – тщательное двуручное гинекологическое исследование. Врач определяет, насколько опустилась матка или влагалище, находит дефекты в мышцах тазового дна, проводит функциональные тесты – пробу с натуживанием (тест Вальсальвы) и кашлевой. Проводится и ректовагинальное исследование для оценки состояния прямой кишки и особенностей строения тазового дна.
Назначается ультразвуковое исследование матки, придатков и мочевого пузыря. Оно помогает определить объем оперативного вмешательства. На ранних стадиях болезни проводится кольпоскопия. Помогает оценить измененную анатомию малого таза магниторезонансная томография.
Для диагностики недержания мочи урологи используют комбинированное уродинамическое исследование, но при опущении органов результаты его искажены. Поэтому такое исследование является необязательным.
При необходимости назначается эндоскопическая диагностика: гистероскопия (осмотр матки), цистоскопия (обследование мочевого пузыря), ректороманоскопия (изучение внутренней поверхности прямой кишки). Обычно такие исследования необходимы при подозрении на цистит, проктит, гиперплазию или полип эндометрия, рак. Нередко уже после операции женщина направляется к урологу или проктологу для консервативного лечения выявленных воспалительных процессов.
Лечение
Консервативное лечение
Лечение опущения матки должно достигать таких целей:
- восстановление целостности мышц, формирующих дно малого таза, и их укрепление;
- нормализация функций соседних органов.
Опущение матки 1 степени лечится консервативно в амбулаторных условиях. Такую же тактику выбирают и при неосложненном генитальном пролапсе 2 степени. Что делать при опущении матки в легких случаях заболевания:
- укреплять мышцы тазового дна с помощью лечебной гимнастики;
- отказаться от тяжелой физической нагрузки;
- избавиться от запоров и других проблем, повышающих внутрибрюшное давление.
Можно ли качать пресс при опущении матки? При поднимании корпуса из положения лежа повышается внутрибрюшное давление, что способствует дальнейшему выталкиванию органа наружу. Поэтому лечебная гимнастика включает в себя наклоны, приседания, махи ногами, но без натуживания. Она проводится в положении сидя и стоя (по Атарбекову).
В домашних условиях
Лечение в домашних условиях включает диету, богатую растительной клетчаткой, с уменьшенным содержанием жиров. Возможно применение вагинальных аппликаторов. Эти небольшие приборы производят электростимуляцию мышц промежности, укрепляя их. Есть разработки по СКЭНАР-терапии, направленной на улучшение процессов обмена веществ и укрепление связок.
Массаж
Нередко используется гинекологический массаж. Он помогает вернуть нормальное положение органов, улучшить их кровоснабжение, устранить неприятные ощущения. Обычно проводится от 10 до 15 сеансов массажа, во время которых врач или медсестра пальцами одной руки, введенными во влагалище, приподнимают матку, а второй рукой через брюшную стенку производят круговые массажные движения, в результате чего орган возвращается на свое нормальное место.
Однако все консервативные методы могут только приостановить прогрессирование болезни, но не избавить от нее.
Можно ли обойтись без операции? Да, но только в том случае, если опущение матки не приводит к ее выпадению за пределы влагалища, не затрудняет функцию соседних органов, не причиняет пациентке неприятностей, связанных с неполноценной сексуальной жизнью, не сопровождается воспалительными и другими осложнениями.
Оперативное вмешательство
Как лечить опущение матки III–IV степени? Если, несмотря на все консервативные методы лечения или в связи с поздним обращением пациентки за медицинской помощью матка вышла за пределы влагалища, назначается самый эффективный метод лечения – хирургический. Целью операции является восстановление нормального строения половых органов и коррекция нарушенных функций соседних органов – мочеиспускания, дефекации.
Основа хирургического лечения – вагинопексия, то есть закрепление стенок влагалища. При недержании мочи одновременно выполняют укрепление стенок уретры (уретропексию). Если имеется слабость мышц промежности, проводят их пластику (восстановление) с укреплением шейки, брюшины, поддерживающих мышц — кольпоперинеолеваторопластику, проще говоря, подшивание матки при опущении.
В зависимости от необходимого объема операция может быть проведена с применением трансвагинального доступа (через влагалище). Так выполняется, например, удаление матки, ушивание стенок влагалища (кольпорафия), петлевые операции, сакроспинальная фиксация влагалища или матки, укрепление влагалища с помощью особых сетчатых имплантов.
При лапаротомии (разрезе передней брюшной стенки) операция при опущении матки заключается в фиксации влагалища и шейки собственными тканями (связками, апоневрозом).
Иногда применяется и лапароскопический доступ – малотравматичное вмешательство, во время которого можно укрепить стенки влагалища и ушить дефекты окружающих тканей.
Лапаротомия и вагинальный доступ не отличаются между собой по отдаленным результатам. Вагинальный является менее травматичным, при этом меньше кровопотеря и образование спаек в малом тазу. Применение лапароскопии может быть ограничено в связи с отсутствием необходимого оборудования или квалифицированного персонала.
Вагинальная кольпопексия (укрепление шейки доступом через влагалище) может проводиться под проводниковой, перидуральной анестезией, внутривенным или эндотрахеальным наркозом, что расширяет ее использование у пожилых людей. При этой операции используется имплант в виде сетки, который укрепляет тазовое дно. Длительность операции составляет около 1,5 часов, кровопотеря незначительна – до 100 мл. Начиная со второго дня после вмешательства, женщина уже может садиться. Выписывают пациентку через 5 дней, после чего она проходит лечение и реабилитацию в поликлинике еще в течение 1-1,5 месяцев. Наиболее распространенное осложнение в отдаленном периоде – эрозия стенки влагалища.
Лапароскопическая операция выполняется под эндотрахеальным наркозом. В ходе ее также применяется сетчатый протез. Иногда выполняется ампутация или экстирпация матки. Поле операции необходима ранняя активизация пациентки. Выписка проводится на 3-4 день после вмешательства, амбулаторная реабилитация длится до 6 недель.
В течение 6 недель после операции женщине нельзя поднимать тяжести более 5 кг, требуется половой покой. В течение 2 недель после вмешательства необходим и физический покой, затем уже можно выполнять легкую работу по дому. Средний срок временной нетрудоспособности составляет от 27 до 40 дней.
Что делать в отдаленном периоде после операции:
- не поднимать тяжести более 10 кг;
- нормализовать стул, избегать запоров;
- вовремя лечить заболевания дыхательных путей, сопровождающихся кашлем;
- длительно применять свечи с эстрогенами (Овестин) по назначению врача;
- не заниматься некоторыми видами спорта: езда на велосипеде, гребля, тяжелая атлетика.
Особенности лечения патологии в пожилом возрасте
Лечение опущения матки в пожилом возрасте часто затруднено из-за сопутствующих заболеваний. Кроме того, нередко это заболевание имеется уже в запущенной стадии. Поэтому врачи сталкиваются со значительными трудностями. Чтобы улучшить результаты лечения, при первых же признаках патологии женщина должна обратиться к гинекологу в любом возрасте.
В начальных стадиях заболевания у немолодых пациенток при опущении матки применяют гинекологическое кольцо. Это так называемый пессарий из синтетического материала, который вводится глубоко во влагалище и поддерживает его свод, не давая матке опускаться. Кольцо снимается на ночь и хорошо промывается, а утром женщина устанавливает его обратно. Лечебным эффектом гинекологический пессарий не обладает. При его использовании возможны воспалительные осложнения – кольпиты, вагиниты, цервициты, а также эрозии (об эрозии шейки матки можно прочесть здесь).
Поэтому значительную помощь женщине при опущении матки окажет бандаж. Его могут использовать и более молодые пациентки. Это специальные поддерживающие трусики, плотно охватывающие и область живота. Они препятствуют выпадению матки, поддерживают другие органы малого таза, уменьшают выраженность непроизвольного мочеиспускания и болей внизу живота. Подобрать хороший бандаж непросто, в этом должен помочь гинеколог.

Женщина обязательно должна выполнять лечебную гимнастику.
При значительном выпадении проводят хирургическую операцию, нередко это удаление матки через вагинальный доступ.
Последствия
Если болезнь диагностируется у женщины в фертильном возрасте, у нее нередко возникает вопрос, можно ли забеременеть при опущении стенок матки. Да, особых препятствий на ранних стадиях к зачатию не возникает, если заболевание протекает бессимптомно. Если же опущение значительное, то перед планируемой беременностью лучше прооперироваться за 1-2 года до зачатия.
Сохранение беременности при доказанном опущении матки сопряжено с трудностями. Можно ли выносить ребенка при этом заболевании? Безусловно, да, хотя значительно повышается риск патологии беременности, невынашивания, преждевременных и стремительных родов, кровотечения в послеродовом периоде. Чтобы беременность развивалась удачно, нужно постоянно наблюдаться у гинеколога, носить бандаж, при необходимости использовать пессарий, заниматься лечебной физкультурой, принимать лекарственные препараты, назначенные врачом.
Чем грозит опущение матки помимо возможных проблем с вынашиванием беременности:
- цистит, пиелонефрит – инфекции мочевыводящей системы;
- везикоцеле – мешотчатое расширение мочевого пузыря, в котором остается моча, вызывая ощущение его неполного опорожнения;
- недержание мочи с раздражением кожи промежности;
- ректоцеле – расширение и выпадение ампулы прямой кишки, сопровождающееся запорами и болью при дефекации;
- ущемление кишечных петель, а также самой матки;
- выворот матки с последующим ее некрозом;
- ухудшение качества сексуальной жизни;
- снижение общего качества жизни: женщина стесняется выйти в общественное место, потому что постоянно вынуждена бегать в туалет, менять прокладки при недержании, ее изнуряет постоянная боль и дискомфорт при ходьбе, она не чувствует себя здоровой.
Профилактика
Опущение стенок матки можно предотвратить таким образом:
- свести к минимуму длительные травматичные роды, при необходимости, исключая потужной период или выполняя кесарево сечение;
- вовремя выявлять и лечить заболевания, сопровождающиеся повышением давления в брюшной полости, в том числе хронические запоры;
- при возникновении разрывов или рассечения промежности в течение родов тщательно восстанавливать целостность всех слоев промежности;
- рекомендовать женщинам при дефиците эстрогенов заместительную гормональную терапию, в частности, при климаксе;
- назначать пациенткам с риском генитального пролапса специальные упражнения для укрепления мышц, образующих тазовое дно.
ginekolog-i-ya.ru
Распространенность
Опущение органов малого таза достаточно широко распространено. Например, в Индии данная патология обнаруживается практически у каждой женщины, а в США это заболевание диагностировано у 15 миллионов представительниц слабого пола.
Статистические данные по пролапсу тазовых органов поражают:
- возраст до 30 – заболевание имеет место у каждой десятой женщины;
- возраст 30 – 45 лет – патология диагностируется у 40 женщин из ста;
- возраст старше 50 лет – опущением органов малого таза страдает каждая вторая женщина.
Согласно данным эпидемиологического исследования каждая одиннадцатая женщина во всем мире будет прооперирована по поводу данной патологии, что обусловлено высоким риском развития пролапса половых органов. Заставляет задуматься и факт рецидива заболевания, по поводу которого оперируются повторно больше 30% больных.
Расположение органов малого таза

Матка является полым органом, состоящим из гладкой мускулатуры и имеет грушевидную форму. Основной задачей матки является вынашивание и рождение ребенка. В норме она располагается по проводной оси таза (в центре и вдоль линии, проходящей вниз от головы к ногам). Тело матки несколько наклонено кпереди, образуя угол, открытый в сторону передней брюшной стенки (положение антефлексио). Маточное дно находится на уровне или за пределами плоскости входа в малый таз.
Второй угол формируется между шейкой матки и влагалищем, который также открыт кпереди. Спереди матки соприкасается с мочевым пузырем, а сзади с прямой кишкой. И матка, и придатки обладают определенной физиологической подвижностью, что необходимо для их нормального функционирования (течение беременности/родов, работа смежных органов: мочевого пузыря/прямой кишки). В то же время матка в малом тазу надежно зафиксирована, что предотвращает ее выпадение. Фиксация матки осуществляется следующими структурами:
- подвешивающими связками (широкие, круглые связки матки, яичниковые связки) – за счет них матка и придатки фиксируются к стенкам таза;
- мышцами и фасциями тазового дна и передней стенки живота (их нормальный тонус обеспечивает правильное расположение внутренних половых органов, а при потери мышц упругости и эластичности развивается опущение органов малого таза);
- плотными связками, которые крепят матку к смежным органам (мочевик/прямая кишка), к фасциям и тазовым костям.
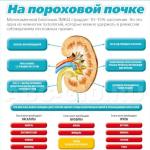
Что такое опущение органов малого таза?
Опущением (пролапсом) тазовых органов называют такое заболевание, при котором отмечается нарушение расположения матки и/или влагалищных стенок, характеризующееся смещением половых органов либо до входа во влагалище, либо выхождением (выпадением) их за его границы. Зачастую пролапс половых органов ведет к опущению и выпячиванию мочевого пузыря с формированием цистоцеле и/или прямой кишки – ректоцеле. Заболевание относится к прогрессирующим и развивается при несостоятельности мышечного слоя тазового дна, растяжении связок, которые поддерживают матку, и повышении внутрибрюшного давления. Пролапс тазовых органов для удобства понимания можно назвать грыжей.
 Расположение матки в нормальном положении и при патологии
Расположение матки в нормальном положении и при патологии
Причины пролапса
Опущение половых органов обусловлено рядом причин, которые можно разделить на несколько групп:
- травмирование тазового дна;
- нарушение синтеза стероидов (в частности эстрогенов);
- несостоятельность соединительнотканных образований;
- хронические соматические заболевания, которые сопровождаются нарушением кровоснабжения, процессов обмена или вызывают повышение внутрибрюшного давления.
Травмирование тазового дна
Первая группа причин в основном обусловлена осложненными родами. Это могут быть разрывы промежности 3 – 4 степени, применение акушерских щипцов в периоде изгнания плода, роды крупным плодом, стремительные роды, роды при неправильном положении плода (ягодичное и ножное предлежание), многоплодная беременность. Часто травмирование мышц тазового дна в родах случается у «старых» первородящих женщин, когда промежность утратила эластичность и способность к растяжению и при повторных родах (короткие перерывы между родами или многочисленные роды). Немаловажное значение в развитии опущения органов малого таза имеет и тяжелая физическая работа, и постоянный подъем тяжестей, что приводит к регулярному повышению внутрибрюшного давления.
Выработка стероидов
Недостаток выработки эстрогенов, как правило, наблюдается в пре- и постменопаузальном периодах, но может быть обусловлен гормональными нарушениями у женщин в репродуктивном возрасте. Эстрогены отвечают за тонус и эластичность мышц, соединительнотканных структур и кожных покровов, их дефицит способствует растяжению связок и мышечного слоя тазового дна.
Несостоятельность соединительной ткани
О несостоятельности соединительнотканных образований говорят, когда имеет место «системная» недостаточность соединительной ткани, обусловленная генетической предрасположенностью (врожденные пороки сердца, астигматизм, грыжи).
Хронические заболевания
Хронические заболевания, приводящие к расстройству микроциркуляции и обменных процессов (сахарный диабет, ожирение), а также поддерживающие внутрибрюшное давление на высоком уровне (патология дыхательной системы – постоянный кашель) или заболевания пищеварительного тракта (проблемы с дефекацией, запоры) также провоцируют развитие пролапса половых органов.
Классификация
Для практической деятельности наиболее удобна следующая классификация пролапса половых органов:
- 1 степень определяется опущением шейки матки не далее, чем до ½ длины влагалища;
- при 2 степени шейка матки и/или влагалищные стенки спускаются до входа во влагалище;
- о 3 степени говорят в случае расположения шейки матки и вагинальных стенок за пределами влагалища, тогда как тело матки расположено выше;
- если матка и влагалищные стенки определяются за пределами влагалища – это уже 4 степень.
Клиническая картина, симптомы
Течение заболевания медленное, но неуклонно прогрессирующее, хотя в некоторых случаях процесс может развиваться сравнительно быстро, особенно если учесть, что в последние годы среди контингента больных отмечается все больше женщин молодого репродуктивного возраста. Пролапс гениталий приводит к функциональным нарушениям почти всех тазовых органов:
Со стороны половой системы
Появляется чувство инородного тела во влагалище, к которому присоединяются тяжести и дискомфорт внизу живота и в пояснице. Характерно, что после принятия горизонтального положения либо после сна эти жалобы исчезают, а усиление их происходит к концу дня или после подъема тяжестей/тяжелой физической работы. При выпадении матки и/или влагалища больные ощущают «грыжевой мешок» в промежности, который не только затрудняет половую жизнь (коитус возможен только после вправления органа), но и ходьбу. Матка и влагалищные стенки при осмотре выглядят либо матовыми, либо блестящими, с сухой слизистой, на которой имеются многочисленные ссадины и трещины. При 3 – 4 степенях заболеваниях нередко появляются трофические язвы и пролежни, обусловленные постоянным трением матки и вагинальных стенок об одежду и нарушением кровоснабжения в них (венозный застой).
Появление трофических язв зачастую провоцирует инфицирование близлежащей клетчатки с развитием гнойных осложнений (параметрит и другие). Смещение матки вниз приводит к нарушению нормального кровотока в малом тазу, что вызывает застой крови в нем и сопровождается болями и ощущением давления снизу в животе, дискомфортом, болями в крестцовой и поясничной областях, которые усиливаются при ходьбе. Из-за застойных явлений слизистые матки и влагалища становятся цианотичными и отекают.
Кроме того, страдает и менструальная функция, что проявляется альгодисменореей и гиперполименорей. Часто развивается бесплодие, хотя наступление беременности не исключается.
Со стороны мочевыделительной системы
Нарушаются функции и мочевыделительной системы, что проявляется затрудненным мочеиспусканием, наличием остаточной мочи и ее застоем. Вследствие чего происходит инфицирование нижних мочевыводящих путей (мочеиспускательный канал, мочевой пузырь), а затем верхних (мочеточники, почки). Если полные пролапс гениталий существует достаточно долго, то возможна обструкция мочеточников (сформированными камнями), развитие гидронефроза и гидроуретера. Также отмечается недержание мочи при напряжении (кашель, чиханье, смех). Вторичными осложнениями выступают воспаление почек и мочевого пузыря, мочекаменная болезнь и прочее. Следует отметить, что урологические осложнения имеют место у каждой второй пациентки.
Со стороны толстого кишечника
Опущение органов малого таза сопровождается развитием проктологических осложнений, что характерно для каждой третьей пациентки. К часто встречающимся относятся запоры, причем следует отметить, что с одной стороны они выступают как причина патологии, а с другой стороны следствием и клиническим признаком заболевания. Также нарушается функция толстой кишки, что выражается в виде колита. Достаточно тягостным и неприятным проявлением патологии является невозможность удерживать кал и газы. Недержание газов/кала обусловлено либо травмированием тканей промежности, стенок прямой кишки и прямокишечного сфинктера (в родах) либо развитием глубоких функциональных нарушений мышц тазового дна.
Варикозное расширение вен
У женщин, страдающих пролапсом половых органов зачастую развивается варикозное расширение вен, в частности нижних конечностей. Развитие варикозной болезни спровоцировано нарушением оттока крови из вен, которое произошло из-за изменений расположения органов малого таза и недостаточностью соединительнотканных структур.
Лечение
Тактика лечения опущения тазовых органов определяется несколькими факторами:
- степенью пролапса гениталий;
- сопутствующей гинекологической патологией (полипы эндометрия, эндометриоз, опухоли матки и прочее);
- желанием и возможностью сохранения репродуктивной и менструальной функций;
- клиническими проявлениями функциональных нарушений толстого кишечника и прямокишечного сфинктера;
- возрастом пациентки;
- сопутствующими соматическими (общими) заболеваниями (степень риска операции и общей анестезии).
Лечение патологии может проводится консервативным и оперативным путем.
Консервативная терапия

Консервативную терапию проводят женщинам с 1 – 2 степенью заболевания. Рекомендуется отказаться от тяжелой физической работы и запрещают подъем тяжестей (не более 3 кг). Также показана лечебная гимнастика по Атарбекову, упражнения, укрепляющие мышцы брюшного пресса («велосипед», наклоны в положении лежа, подъем ног в горизонтальном положении), упражнения Кегеля (сжатие и расслабление мышц промежности). Также следует пересмотреть диету, отдавая предпочтение кисломолочным продуктам, овощам и фруктам (нормализация работы кишечника). При недостатке эстрогенов назначаются свечи интравагинально или крем (Овестин).
В случае наличия противопоказаний (тяжелые соматические заболевания) к оперативному лечению рекомендуется ношение влагалищного пессария (кольца) из пластика или резины. Но длительное ношение пессария усугубляет течение заболевания, так как происходит еще большее растяжение мышц тазового дна.
Упражнения при опущении органов малого таза
Хирургическое вмешательство
Хирургическое вмешательство проводят при полном и неполном выпадении матки и влагалища. Разработано несколько видов операций:
- укрепление и поддержание тазового дна (кольпоперинеолеваторопластика);
- укорочение круглых связок и фиксация матки ими же;
- укрепление кардинальных и крестцово-маточных связок (сшивание их, транспозиция и прочее);
- фиксация матки к костям таза;
- укрепление связочного аппарата матки аллопластическими материалами;
- частичная облитерация влагалища;
- экстирпация матки влагалищным путем (женщинам в пременопаузе и постменопаузе).
Профилактика
Предупреждение развития опущения органов малого таза включает соблюдение следующих рекомендаций:
- Режим физического труда и воспитания
Следует не допускать чрезмерной физической работы и особенно подъема тяжестей уже в детстве, особенно это касается девочек – подростков, когда формируются менструальная и репродуктивная функции. - Ведение беременности/родов
Пролапс гениталий провоцирует не только большое количество родов, но и тактика их ведения. При оказании оперативных пособий в родах (наложение акушерских щипцов и вакуум-эскохлеатора, тазовое пособие и прочее) способствует возникновению внутритазовых повреждений пояснично-крестцового сплетения (впоследствии развивается параличи запирательного и седалищного нервов), глубоких разрывов мягких тканей промежности с вовлечением сфинктера прямой кишки и уретры, что позднее приводит к формированию недержания мочи и кала. По возможности следует не допускать затяжного течения потужного периода, выполнять эпизиотомию (при угрозе разрыва промежности) и стремится правильно сопоставлять мягкие ткани промежности при их ушивании в случае разрыва или разреза. - Реабилитация в послеродовом периоде
С особой тщательностью после родов следует проводить профилактику развития гнойно-септических осложнений (обработка антисептиками раны промежности, гигиена промежности, при необходимости антибиотикотерапия). Также проводятся реабилитационные мероприятия, призванные восстановить функциональность тазового дна (специальная гимнастика, лечение лазером, электростимуляция мышц промежности). - Питание и питьевой режим
Придерживаться диеты, не допускающей возникновение запоров (большое количество клетчатки). Также следует выпивать в день до 2,5 – 3 литров жидкости.
www.webmedinfo.ru
– неправильное положение матки, смещение дна и шейки матки ниже анатомо-физиологической границы вследствие ослабления мышц тазового дна и связок матки. У большинства пациенток опущение и выпадение матки обычно сопровождается смещением книзу влагалища. Опущение матки проявляется ощущением давления, дискомфорта, тянущих болей внизу живота и во влагалище, расстройством мочеиспускания (затруднение, учащение мочеиспускания, недержание мочи), патологическими выделениями из влагалища. Может осложниться частичным или полным выпадением матки. Опущение матки диагностируется в ходе гинекологического осмотра. В зависимости от степени опущения матки лечебная тактика может быть консервативной или хирургической.

Общие сведения
– неправильное положение матки, смещение дна и шейки матки ниже анатомо-физиологической границы вследствие ослабления мышц тазового дна и связок матки. Проявляется ощущением давления, дискомфорта, тянущих болей внизу живота и во влагалище, расстройством мочеиспускания (затруднение, учащение мочеиспускания, недержание мочи), патологическими выделениями из влагалища. Может осложниться частичным или полным выпадением матки.
Наиболее частыми вариантами неправильного расположения внутренних половых органов женщины являются опущение матки и ее выпадение (утероцеле). При опущении матки происходит смещение ее шейки и дна ниже анатомической границы, но шейка матки не показывается из половой щели даже при натуживании. Выхождение матки за пределы половой щели расценивается как выпадение. Смещение матки книзу предшествует ее частичному или полному выпадению. У большинства пациенток опущение и выпадение матки обычно сопровождается смещением книзу влагалища.
Опущение матки является довольно частой патологией, встречающейся у женщин всех возрастов: оно диагностируется у 10% женщин до 30 лет, в возрасте 30-40 лет выявляется у 40% женщин, а в возрасте после 50 лет встречается у половины. 15% всех операций на гениталиях проводятся по поводу опущения либо выпадения матки.
Опущение матки чаще всего связано с ослаблением связочного аппарата матки, а также мышц и фасций тазового дна и нередко приводят к смещению прямой кишки (ректоцеле) и мочевого пузыря (цистоцеле), сопровождающимся расстройством функций этих органов. Нередко опущение матки начинает развиваться еще в детородном возрасте и всегда носит прогрессирующее течение. По мере опущения матки становятся выраженнее и сопутствующие функциональные расстройства, что приносит женщине физическое и моральное страдание и нередко приводит к частичной или полной утрате трудоспособности.
Нормальным положением матки считается ее расположение в малом тазу, на равном расстоянии от его стенок, между прямой кишкой и мочевым пузырем. Матка имеет наклон тела кпереди, образующий тупой угол между шейкой и телом. Шейка матки отклонена кзади, образует по отношению к влагалищу угол, равный 70-100°, ее наружный зев прилежит к задней стенке влагалища. Матка имеет достаточную физиологическую подвижность и может менять свое положение в зависимости от наполнения прямой кишки и мочевого пузыря.
Типическому, нормальному расположению матки в полости таза способствуют ее собственный тонус, взаиморасположение с прилежащими органами, связочный и мышечной аппарат матки и тазового дна. Любое нарушения архитектоники аппарата матки способствует опущению матки или ее выпадению.
Классификация опущения и выпадения матки
Различают следующие стадии опущения и выпадения матки:
- опущение тела и шейки матки – шейка матки определяется над уровнем входа во влагалище, но не выступает за пределы половой щели;
- частичное выпадение матки – шейка матки показывается из половой щели при натуживании, физическом напряжении, чиханье, кашле, поднятии тяжестей;
- неполное выпадением тела и дна матки – из половой щели выступает шейка и частично тело матки;
- полное выпадение тела и дна матки – выход матки за пределы половой щели.
Причины опущения и выпадения матки
К опущению матки за пределы ее нормальных физиологических границ приводят анатомические дефекты тазового дна, развивающиеся в результате:
- повреждений мышц тазового дна;
- родовых травм – при наложении акушерских щипцов, вакуумэкстракции плода или извлечении плода за ягодицы;
- перенесенных хирургических операций на половых органах (радикальной вульвэктомии);
- глубоких разрывов промежности;
- нарушения иннервации мочеполовой диафрагмы;
- врожденных пороков тазовой области;
- дефицита эстрогенов, развивающегося в менопаузу ;
Факторами риска в развитии опущения матки и ее последующего выпадения служат многочисленные роды в анамнезе, тяжелый физический труд и подъем тяжестей, пожилой и старческий возраст, наследственность, повышенное внутрибрюшное давление, вызванное ожирением , опухолями брюшной полости, хроническими запорами , кашлем.
Зачастую в развитии опущения матки играет роль взаимодействие ряда факторов, под влиянием которых происходит ослабление связочно-мышечного аппарата внутренних органов и тазового дна. При увеличении внутрибрюшного давления матка вытесняется за пределы тазового дна. Опущение матки влечет за собой смещение анатомически тесно связанных с ней органов - влагалища, прямой кишки (ректоцеле) и мочевого пузыря (цистоцеле). Ректоцеле и цистоцеле увеличивается под действием внутреннего давления в прямой кишке и мочевом пузыре, что вызывает еще большее опущение матки.
Симптомы опущения и выпадения матки
При отсутствии лечения опущение матки характеризуется постепенным прогрессированием смещения органов малого таза. В начальных стадиях опущение матки проявляется тянущими болями и давлением внизу живота, крестце, пояснице, ощущением инородного тела во влагалище, диспареунией (болезненным половым актом), появлением белей или кровянистых выделений из влагалища. Характерным проявлением опущения матки служат изменения в менструальной функции по типу гиперполименореи и альгодисменореи . Нередко при опущении матки отмечается бесплодие , хотя не исключается и наступление беременности.
В дальнейшем к симптомам опущения матки присоединяются урологические расстройства, которые наблюдаются у 50% пациенток: затрудненное или учащенное мочеиспускание, развитие симптома остаточной мочи, застой в мочевыделительных органах и в дальнейшем - инфицирование нижних, а затем и верхних отделов мочевыделительного тракта - развиваются цистит , пиелонефрит , мочекаменная болезнь . Длительное течение опущения и выпадения матки ведет перерастяжению мочеточников и почек (гидронефрозу). Часто смещение матки книзу сопровождается недержанием мочи .
Проктологические осложнения при опущении и выпадении матки встречаются в каждом третьем случае. К ним относятся запоры, колиты , недержание кала и газов. Нередко именно тягостные урологические и проктологические проявления опущения матки заставляют пациенток обращаться к смежным специалистам – урологу и проктологу . При прогрессировании опущения матки ведущим симптомом становится самостоятельно обнаруживаемое женщиной образование, выступающее из половой щели.
Выступающая часть матки имеет вид блестящей, матовой, потрескавшейся, садненной поверхности. В дальнейшем, в результате постоянной травматизации при ходьбе, выбухающая поверхность нередко изъязвляется с образованием глубоких пролежней, которые могут кровоточить и инфицироваться. При опущении матки развивается нарушение кровообращения в малом тазу, возникновение застойных явлений, цианоз слизистой оболочки матки и отек прилежащих тканей.
Нередко при смещении матки ниже физиологических границ становится невозможной половая жизнь. У больных с опущением матки зачастую развивается варикозная болезнь вен , преимущественно нижних конечностей, вследствие нарушения венозного оттока. Осложнениями опущения и выпадения матки также могут служить ущемление выпавшей матки, пролежни стенок влагалища, ущемление петель кишечника.
Диагностика опущения и выпадения матки
Опущение и выпадение матки может быть диагностировано на консультации гинеколога во время гинекологического осмотра . Для определения степени опущения матки врач просит пациентку потужиться, после чего при влагалищном и прямокишечном исследовании определяет смещение стенок влагалища, мочевого пузыря и прямой кишки. Женщины со смещением половых органов ставятся на диспансерный учет. В обязательном порядке больным с такой патологией матки проводится кольпоскопия .
В случаях опущения и выпадения матки, требующих проведения органосохраняющих пластических операций , и при сопутствующих заболеваниях матки в диагностический комплекс включаются дополнительные методы обследования:
- гистеросальпингоскопия и диагностическое выскабливание полости матки;
- ультразвуковую диагностику органов малого таза;
- взятие мазков на флору, степень чистоты влагалища, бакпосев, а также для определения атипических клеток;
- бакпосев мочи для исключения инфекций мочевыводящих путей;
- экскреторную урографию для исключения обструкции мочевыводящих путей;
- компьютерную томографию для уточнения состояния органов малого таза.
Пациентки с опущением матки осматриваются проктологом и урологом для определения наличия ректоцеле и цистоцеле. Им проводится оценка состояния сфинктеров прямой кишки и мочевого пузыря для выявления недержание газов и мочи при напряжении. Опущение и выпадение матки следует отличать от выворота матки, кисты влагалища, родившегося миоматозного узла и проводить дифференциальную диагностику.
Лечение опущения и выпадения матки
При выборе тактики лечения учитываются следующие факторы:
- Степень опущения или выпадения матки.
- Наличие и характер сопутствующих опущению матки гинекологических заболеваний.
- Необходимость и возможность восстановления или сохранения менструальной и детородной функций.
- Возраст пациентки.
- Характер нарушений функций сфинктеров мочевого пузыря и прямой кишки, толстой кишки.
- Степень анестезиологического и хирургического риска при наличии сопутствующих заболеваний.
Учитывая совокупность данных факторов, определяется тактика лечения, которая может быть как консервативной, так и хирургической.
Консервативное лечение опущения и выпадения матки
При опущении матки, когда она не достигает половой щели и не нарушены функции смежных органов, используется консервативное лечение, которое может включать:
- лечебную физкультуру , направленную на укрепление мышц тазового дна и брюшного пресса (гимнастика по Кегелю, по Юнусову);
- заместительную терапию эстрогенами, укрепляющую связочный аппарат;
- местное введение во влагалище мазей, содержащих метаболиты и эстрогены;
- перевод женщины на более легкую физическую работу.
При невозможности проведения оперативного лечения по поводу опущения или выпадения матки у пациенток пожилого возраста показано применение влагалищных тампонов и пессариев, представляющих толстые резиновые кольца различного диаметра. Внутри пессария содержится воздух, придающий ему эластичность и упругость. После введения во влагалища, кольцо создает опору для сместившейся матки. При введении во влагалище кольцо упирается в своды влагалища и фиксирует шейку матки в специальном отверстии. Пессарий нельзя длительное время оставлять во влагалище из-за опасности развития пролежней. При использовании пессариев для лечения опущения матки необходимо проводить ежедневное влагалищное спринцевание отваром ромашки, растворами фурацилина или перманганата калия, и дважды в месяц показываться гинекологу. Пессарии можно оставлять во влагалище 3-4 недели, делая затем перерыв на 2 недели.
Хирургическое лечение опущения и выпадения матки
Более эффективным радикальным методом лечения опущения или выпадения матки является хирургическая операция, показаниями к которой служат неэффективность консервативной терапии и значительная степень смещения органа. Современная оперативная гинекология при опущении и выпадении матки предлагает множество видов хирургических операций, которые можно структурировать по ведущему признаку – анатомическому образованию, которое задействуется для исправления и укрепления положения органов.
К первой группе хирургических вмешательств относится вагинопластика – пластические операции, направленные на укрепление мышц и фасций влагалища, мочевого пузыря и тазового дна (например, кольпоперинеолеваторопластика , передняя кольпорафия). Поскольку мышцы и фасции тазового дна всегда задействованы в опущении матки, то кольпоперинеолеваторопластика проводиться при всех видах операций в качестве основного или дополнительного этапа.
Вторая большая группа операций предусматривает укорочение и укрепление поддерживающих матку круглых связок и их фиксацию к передней или задней стенке матки. Данная группа операций является не столь эффективной и дает наибольшее количество рецидивов. Это объясняется использованием для фиксации круглых связок матки, имеющих способность к растяжению.
Третью группу операций по поводу опущения и выпадения матки используют для укрепления фиксации матки путем сшивания связок между собой. Некоторые операции данной группы лишают в дальнейшем пациенток способности к деторождению. Четвертую группу хирургических вмешательств составляют операции с фиксацией смещенных органов к стенкам тазового дна (крестцовой, лобковой кости, тазовым связкам и т. д.).
К пятой группе операций относятся вмешательства с применением аллопластических материалов, используемых для укрепления связок и фиксации матки. К недостаткам операций данного вида относят значительное число рецидивов опущения матки, отторжение аллопласта, развитие свищей. В шестую группу операций по поводу данной патологии входят хирургические вмешательства, приводящие к частичному сужению просвета влагалища. Последняя группа операций включает радикальное удаление матки – гистерэктомию , в тех случаях, когда нет необходимости сохранения детородной функции.
Предпочтение на современном этапе отдается комбинированному хирургическому лечению, включающему одновременно и фиксацию матки, и пластику влагалища, и укрепление связочно-мышечного аппарата тазового дна одним из способов. Все виды операций, применяемых при лечении опущения или выпадения матки, проводятся влагалищным доступом или через переднюю брюшную стенку (полостным либо лапароскопическим доступом). После проведения операции необходим курс консервативных мероприятий: лечебной физкультуры, диетотерапии для устранения запоров, исключение физических нагрузок.
Профилактика опущения и выпадения матки
Важнейшими профилактическими мерами опущения и выпадения матки является соблюдение рационального режима, начиная с детства девочки. В дальнейшем необходимо четкое соблюдении законодательства в области охраны женского труда, недопущение тяжелой физической работы, подъема и переноски тяжестей свыше 10 кг.
В течение беременности и в ходе родов повышается риск смещения половых органов. В развитии опущения матки важную роль играет не только количество родов, но и правильное ведение беременности , родов и послеродового периода. Грамотно оказанное акушерское пособие, защита промежности, недопущение затяжных родов, выбор правильной методики родоразрешения – помогут избежать в дальнейшем неприятностей, связанных с опущением матки.
Важными профилактическими мерами в послеродовом периоде являются тщательное сопоставление и восстановление тканей промежности, профилактика септических осложнений. После родов с целью предотвращения опущения матки необходимо выполнять гимнастику, укрепляющую мышцы тазового дна, брюшного пресса, связочного аппарата, в случаях травматичного течения родов назначать лазеротерапию , электростимуляцию мышц тазового дна. В раннем послеродовом периоде противопоказаны тяжелые физические нагрузки. При склонности к запорам женщинам рекомендуется диета, направленная на их профилактику, а также специальная лечебная гимнастика.
Особое внимание профилактике опущения и выпадения матки следует уделять в пременопаузальный период: ограничивать чрезмерные физические нагрузки, заниматься лечебно-профилактической гимнастикой и спортом. Действенным способом профилактики опущения матки в менопаузу является назначение заместительной гормональной терапии, улучшающей кровоснабжение и укрепляющей связочный аппарат тазовых органов.
Среди основных проблем с яичниками у женщин выделяют недостаточность функции, поликистоз и склерокистоз. Симптомы недостаточности яичников не имеют яркого внешнего проявления, а вот женщин с поликистозом и склерокистозом можно определить сразу – у тех и других ярко выражен избыточный вес, наблюдаются вторичные половые признаки в виде оволосения на лице.
Недостаточность функции яичников: симптомы и лечение
При выявлении нормального, овуляторного, двухфазного цикла этот фактор бесплодия не выявляется. Но чаще всего, к сожалению, препятствие наступлению беременности оказывается именно здесь, в той или иной форме неполноценности менструального цикла.
Это может быть первичной недостаточностью функции яичников – у молоденьких, еще даже не имеющих сексуальных контактов девушек, данный фактор встречается довольно часто. Признаками этих проблем с яичниками являются нерегулярность месячных с длительными задержками. На графиках базальной температуры видно, что не созревает яйцеклетка. А ведь на этом процессе «завязан» весь остальной цикл. Если не созревает яйцеклетка, не будет овуляции - выхода созревшей яйцеклетки из яичника (в маточную трубу благодаря движениям фимбрий), не сформируется желтое тело в месте выскочившей яйцеклетки. Таким образом, у этих молодых женщин отсутствует субстрат для оплодотворения, яйцеклетка.
Пациенткам с симптомами данной проблемы с яичниками при несозревании яйцеклеток требуется дополнительное гормональное обследование, чтобы выяснить, где произошла поломка - в самих яичниках или в руководящих ими гормонах. Им подходит программа УЗИ и гормонального мониторирования цикла.
Часто у таких женщин организм приспосабливается к определенному самообману: недозревшая до овуляции яйцеклетка переходит в желтое тело, минуя овуляцию. Таким образом, получается искусственная вторая фаза цикла. От этого начинают приходить более или менее регулярные месячные, но овуляции не происходят. Мониторинг цикла или измерение БТ позволяют уточнить это и выбрать необходимое лечение.
Если эта проблема с яичниками вызвана нарушением регуляции, то проводятся шесть-восемь циклов витаминотерапии. И сейчас начали появляться аналоги рилизинг-гормонов. Это микровещества, «разрешающие» (release) выделиться гормонам центральной нервной системы, гонадотропинам ФСГ и ЛГ (гонады - половые железы, а тропность - направленность действия фолликулостимулирующего и лютеинизирующего гормонов).
Ну, а если данные признаки проблем с яичниками у женщин связаны с поломкой, бедностью фолликулярного запаса яйцеклеток в самих яичниках, то таким пациенткам назначаются гормональные контрацептивы в микродозе, на три-четыре цикла «выключить» яичники, сохранить минимальный запас яйцеклеток. Отдых яичников может способствовать восстановлению овуляций. При наличии у партнера или супруга полноценной, фертильной (плодовитой) спермы может наступить беременность.
Если это не получается, то на следующем этапе лечения недостаточности яичников пробуют вызвать искусственное экспресс-созревание яйцеклетки и овуляцию. Маленькая доза лекарства клостильбэгитом (кломифеном). стимулирует выход яйцеклетки, вызывает овуляцию. Неуспех и данного метода заставляет провести программу искусственного роста яйцеклетки и программируемой овуляции. Конечно, все эти методики должны применяться не с ходу, не прямо сразу применять виды искусственной стимуляции. Различные типы вызывания роста яйцеклетки и индукции овуляции должны проводиться при отсутствии инфекций, при полноценной сперме супруга или партнера и проходимых маточных трубах. Иначе есть высокий риск получить беременность не в матке, а в недостаточно проходимой трубе! Проблемы, мешающие зачатию, утраиваются или даже учетверяются!
Поликистоз и склерокистоз яичников: симптомы, причины и лечение
Более длительные задержки месячных, отсутствие месячных по шесть-восемь месяцев встречается у женщин с поликистозом яичников или врожденным синдромом склерокистозных яичников. Одной из причин поликистоза яичников называют стрессовое воздействие. Длительное отсутствие овуляций, когда стрессовый гормон пролактин (а стрессов сейчас - хоть отбавляй!) блокирует созревание яйцеклеток и овуляции, отчего в яичниках скапливаются множественные фолликулы (пузырьки с яйцеклетками), не дошедшие до выхода яйцеклеток - овуляции. Эти фолликулы становятся маленькими, по 1,5-2 см, кисточками, выделяющими большое количество женского гормона эстрадиола. Его избыток переходит в тестостерон - мужской гормон, способствующий росту «усов и бороды». Блокада яичников вызывает повышение активности надпочечников, которые обуславливают набор лишнего веса за счет скопления лишней жидкости. Надпочечниковые гормоны вызывают рост волос по мужскому типу на теле (гирсутизм) - на животе, пояснице и в области крестца, угревую сыпь. Ещё один симпт
ом поликистоза яичников – выпадение волос головы и облысение, как у мужчин (алопеция).
Узнали толстую, прыщавую и усатую женщину? Это женщина с поликистозными яичниками. На графиках БТ у них имеются размахи температуры вверх и вниз на две-четыре десятых градуса, что напоминает зубцы штакетника и имеет прозвище «пролактиновый забор». Эти размахи температуры отражают всплески пролактина, блокирующего, обрывающего начавшийся было процесс созревания яйцеклетки.
Другое дело - склерокистозные яичники. У таких женщин овуляции не происходят из-за плотной белочной оболочки, покрывающей яичники. Одна из причин склерокистоза яичников – это скопление лишних, не дошедших до овуляции фолликулов. И повышение женского гормона также переходит в мужской тестостерон. Внешние симптомы склерокистоза яичников – это небольшой избыточный вес, легкие усики, гиперсексуальность, так как сексуальность связана с количеством тестостерона, а он у таких женщин повышен.
Но за внешнюю привлекательность и сексуальность такие женщины жестоко расплачиваются бесплодием. Откуда же возьмется яйцеклетка, если овуляция не происходит?
Лечение поликистоза склерокистоза яичников проводится по-разному. В первом случае пациентки должны принимать антипролактиновый препарат на фоне длительного применения гормональной контрацепции, которая способствует постепенному рассасыванию лишних фолликулов, сохраняя при этом остальной запас яйцеклеток, от его растраты на бесплодные циклы.
Пациентки со склерокистозными яичниками после прохождения общего обследования на ИПППП, чьи мужья или партнеры прошли обследование качества спермы или добились в результате лечения нормальных показателей спермограммы, должны пройти лечебную лапароскопию, при которой прижигают лишние фолликулы.
А раньше, в 70-80-х годах прошлого века, при лечении склерокистоза яичников делали так называемую клиновидную резекцию яичников - вырезали по клинышку из каждого яичника, что убирало часть лишних фолликулов и давало выход из сплошной плотной белочной оболочки выход яйцеклеткам. А сейчас просто прижигают эти лишние фолликулы, и это также дает выходы (дырочки) для осуществления овуляции.
Если нормализованы показатели спермограммы и выявлен двухфазный овуляторный цикл, а беременность не наступает, то партнерам предлагают пройти пробу Шуварского, или пост-коитальный тест. Это тоже исследование иммунного фактора бесплодия, что проводится и у мужчин.
Диета при лечении поликистоза и склерокистоза яичников
 При выявленных симптомах таких проблем с яичниками у женщины, как поликистоз и склерокистоз, проводится программа снижения лишнего веса, так как у обеих форм кистозных яичников имеется избыточный вес разной степени выраженности.
При выявленных симптомах таких проблем с яичниками у женщины, как поликистоз и склерокистоз, проводится программа снижения лишнего веса, так как у обеих форм кистозных яичников имеется избыточный вес разной степени выраженности.
Если требуется снижение веса от 20 до 50 кг, то необходимо полностью изменить стиль питания на всю оставшуюся жизнь. Быстрое снижение веса, которое пропагандируют многие фирмы - «десять килограмм за 10 дней», совершенно непригодно по двум причинам.
Первая причина неприемлемости быстрой диеты при поликистозе и склерокистозе яичников - быстрый набор за два-четыре дня потерянного с таким трудом веса, за вдвое меньшее количество дней, пускание потраченных денег на ветер.
Вторая причина неприемлемости диет, ограниченных временем, заключается в шоковой реакции при быстрой потере и быстром наборе веса. Шоковый гормон пролактин нарушает функцию яичников, начинают работать надпочечники, способствующие набору веса за счет задержки жидкости в организме. Вместо снижения получается набор еще большего веса. Поэтому нужно не ограничивать снижение веса каким-то временем, а пересмотреть свой метод приема пищи вообще, до самого климакса и после него, так как избыточный вес в менопаузе - основа , приводящего к и .
Такое изменение питания с капитальным снижением веса может быть достигнуто двумя путями.
Первый - метод доктора Волкова: выявление индивидуальных пищевых аллергенов и устранение их из пищи. Такая диета при лечении поликистоза и склерокистоза яичников приводит к большому снижению веса в течение года-полутора.
Второй - проведение диеты Кима Протасова в течение десяти недель с выходом в раздельное питание , которое надо продолжать, потому что, действительно, не могут работать одновременно ферменты, расщепляющие белки, жиры, углеводы , растительное сырье.
Если упорства отдельного пациента или пациентки хватает, чтобы изменить свое питание и удается капитально снизить вес, то это может привести и приводит к нормализации гормонального статуса у них и самостоятельному, без операции, восстановлению овуляции.
Статья прочитана 20 489 раз(a).
Довольно часто служит первичное поражение какого-либо эндокринного органа, чаще всего яичников, гипофиза, щитовидной железы или надпочечника.
Яичники играют особую роль в патогенезе задержки полового созревания, так как недостаточность внутрисекреторной функции половых желез почти всегда является непосредственной причиной недоразвития половых органов и вторичных половых признаков вне зависимости от первичного этиологического фактора.
Stange выделяет следующие виды врожденных и приобретенных аномалий развития половых желез: 1) агонадизм истинный (аплазия яичников) и ложный (регрессивная форма); 2) гипогонадизм первичный (гипоплазия яичников на почве аномалий в хромосомном аппарате половых клеток) и вторичный (атрофия яичников на почве гонадотропной недостаточности гипофиза при нормальной закладке гонад); 3) гипергонадизм ложный (гиперплазия яичника, часто связанная с бластоматозным процессом или с фибро- и поликистозным перерождением гонад) и гипергонадизм истинный (аномалия закладки гонад); амбигонадизм (односторонняя и двусторонняя форма).
Рассмотрим вначале вопрос о роли первичной недостаточности половых желез в аномалии полового развития женского организма. Первичная недостаточность или выпадение функции яичников может быть обусловлена разными причинами. Редко имеет место аномалия эмбриогенеза. Полное отсутствие обоих яичников, по мнению большинства авторов, встречается, по-видимому, только у нежизнеспособных плодов. Но различного рода пороки развития яичников во время внутриутробного развития плода с последующим нарушением или выпадением их внутрисекреторной функции во внеутробной жизни девочки несомненно встречаются и описывались в литературе. Из сообщений последних лет в качестве примера могут служить описанные Greenblatt и соавторами пороки развития («половой дисгенез», по терминологии авторов), сущность которого заключается в отсутствии овогенной паренхимы в половых железах в комбинации с врожденными аномалиями различной степени. У всех 4 девочек, которых они наблюдали, наружные половые органы были развиты нормально, но имелась гипопластичная матка, удлиненные трубы и рудиментарная структура половых желез.
Недостаточность яичников возникает иногда на почве воспалительных, некротических, дистрофических и иных, иногда очень тяжелых, поражений половых желез плода в различных стадиях его внутриутробного развития. В этом отношении, в частности, представляют несомненный практический интерес наблюдения Stange и Dittmann. Авторы на основании серийного гистологического исследования 50 яичников новорожденных детей отмечают, что в ряде яичников новорожденных, родившихся от матерей, страдавших токсикозом беременных, были обнаружены характерные патологические изменения: множественные кисты фолликулов с гиперплазией клеток внутренней оболочки, резкая гиперемия яичников, дегенерация зародышевого эпителия, усиленное образование белочной оболочки, а также всей яичниковой стромы. Авторы предполагают, что указанные изменения зависят от высокого титра хориогенного гонадотропина при токсикозе.
АНОМАЛИИИ ПОЛОЖЕНИЯ ЖЕНСКИХ ПОЛОВЫХ ОРГАНОВ
Н.И.Киселева
Проблема аномалий положения женских половых органов продолжает оставаться в центре внимания хирургов-гинекологов, так как, несмотря на многообразие различных методов, при хирургическом лечении этих больных все еще имеют место рецидивы заболевания, связанные не только с несостоятельностью восстановленных мышц тазового дна, но и с несовершенством проведенного оперативного лечения. Решение этой проблемы особенно важно при лечении больных репродуктивного и трудоспособного возраста.
Из аномалий положения женских половых органов наиболее широко распространены в гинекологической практике опущение и выпадение внутренних половых органов, которые наблюдаются у 10,0% женщин моложе 30 лет, у 40,2% женщин в возрасте от 30 до 45 лет и у 50% женщин старше 50 лет. В структуре показаний к плановому оперативному лечению гинекологических больных пролапс гениталий занимает третье место после доброкачественных опухолей матки и яичников, эндометриоза.
Аномалии положения половых органов – это стойкое отклонение от их нормального положения, возникающее в связи с гинекологическими заболеваниями (воспалительные процессы, эндометриоз, опухоли и др.); повреждениями промежности, влагалища, связочного аппарата (например, при родовых травмах); врожденными нарушениями и приобретенными заболеваниями, снижающими тонус тканей половых органов и мышечно-соединительно-тканных структур.
Нормальным положением половых органов считается положение у здоровой небеременной и некормящей женщины фертильного возраста, находящейся в вертикальном положении, при опорожненных мочевом пузыре и прямой кишке.
В период половой зрелости матка располагается по средней линии малого таза на одинаковом расстоянии от симфиза и крестца, боковых стенок малого таза. Дно матки обращено кверху и кпереди и не выходит за пределы плоскости входа в малый таз. Влагалищная часть шейки матки и наружный зев цервикального канала находятся на уровне спинальной плоскости; влагалищная часть шейки матки обращена книзу и кзади, наружное отверстие цервикального канала примыкает к стенке влагалища в области заднего свода. На месте перехода тела матки в шейку образуется тупой угол, открытый кпереди; вершина угла находится на уровне внутреннего зева. Маточные трубы располагаются почти горизонтально, на уровне яичников они изгибаются книзу и кзади, вследствие чего их ампулярные концы приближаются к яичникам. Яичники находятся на задних листках широких связок и примыкают к брюшине задней стенки малого таза, косо направляясь снизу и спереди вверх и кзади. Передняя и задняя стенки влагалища соприкасаются, задний свод примыкает к матке на более высоком уровне, чем передний.
Физиологическое положение матки, труб и яичников обеспечивается:
· подвешивающим аппаратом, к которому относятся круглые и широкие маточные связки; собственные и подвешивающие связки яичника;
· закрепляющим аппаратом – крестцово-маточные, кардинальные, пузырно-маточные и пузырно-лобковые связки;
· поддерживающим аппаратом, включающим мышцы тазового дна, наиболее важными из которых, обеспечивающими противодействие внутрибрюшному давлению, являются мышцы, поднимающие задний проход.
Нормальному положению половых органов содействует ряд факторов: собственный тонус половых органов, определяемый уровнем половых гормонов, кровообращением, функциональным состоянием нервной системы; согласованная деятельность диафрагмы, передней брюшной стенки и тазового дна, при которой регулируется внутрибрюшное давление и обеспечивается прилегание друг к другу поверхностей внутренних органов.
Положение половых органов зависит от возраста: в детстве матка и придатки располагаются высоко в малом тазу; в старческом возрасте вследствие атрофии мышц тазового дна и связок матка опускается книзу и нередко отклоняется кзади.
Этиология. Патогенез
Этиологические факторы ретродевиаций матки разнообразны, но часто непосредственной причиной ее развития является расслабление связочного аппарата (подвешивающего, закрепляющего) и мышц тазового дна вследствие гипоплазии, возрастной гипотрофии и атрофии половых органов; многократных частых родов, особенно осложненных хирургическими вмешательствами и инфекцией. Кроме того, возникновению ретроверзии и ретрофлексии матки способствуют воспалительные заболевания женских половых органов и наружный эндометриоз, сопровождающиеся образованием спаек и рубцов, опухоли передней поверхности матки.
Аномалии положения половых органов наблюдаются чрезвычайно редко у нерожавших женщин или у женщин, имеющих одни неосложненные роды. Они обусловлены конституциональными особенностями организма (инфантилизм, астеническое телосложение, пониженное питание), тяжелым физическим трудом (особенно при его раннем начале и достаточной продолжительности), системным дефектом соединительной ткани (дисплазией). У многорожавших женщин данная патология встречается довольно часто вследствие расслабления мышц передней брюшной стенки и тазового дна.
Смещения матки и влагалища могут возникать вследствие таких аномалий развития, как spina bifida, когда развивается паралич III и IV крестцовых нервов, иннервирующих мышцы тазового дна.
Опущение и выпадение внутренних половых органов - полиэтиологическое заболевание. Основными причинами возникновения пролапса гениталий являются повышение внутрибрюшного давления экзо- или эндогенного характера и несостоятельность мышц тазового дна, связочного аппарата матки, которые обусловлены:
· повреждениями мышц промежности и тазовой диафрагмы в родах, особенно заканчивающихся родоразрешающими оперативными вмешательствами (наложение акушерских щипцов, извлечение плода за тазовый конец, вакуум-экстракция плода и др.). Определенное значение в развитии акушерского травматизма имеет снижение эластичности тканей родовых путей и промежности (пожилой возраст первородящей, рубцы после предшествующих травм и др.).
· несостоятельностью соединительнотканных структур в виде «системной» недостаточности, что проявляется наличием грыж других локализаций, опущением других внутренних органов;
· нарушением синтеза стероидных гормонов (эстрогенная недостаточность, приводящая к процессам возрастной атрофии матки, ее связочного аппарата и мышц тазового дна, к нарушению трофики эпителия мочепузырного треугольника и уретры, к снижению чувствительности адренорецепторов шейки мочевого пузыря и тургора тканей за счет их обезвоживания);
· хроническими заболеваниями, сопровождающимися нарушением обменных процессов, микроциркуляции, внезапным частым повышением внутрибрюшного давления.
У пациенток с опущением и выпадением половых органов наличие ярко выраженной наследственной предрасположенности, частое сочетание пролапса с грыжами другой локализации, спланхноптозом, варикозной болезнью, гипермобильностью суставов указывают на возможность генетически детерминированной дисплазии соединительной ткани.
Опущению, особенно выпадению матки и влагалища, сопутствуют значительные изменения в половой и мочевой системе. Изменяется положение прямой кишки, мочевого пузыря и уретры, тазовых отделов мочеточников, происходит смещение, изменение положения устьев мочеточников, нередко возникает расширение и снижение тонуса не только мочеточников, но и сфинктера мочевого пузыря. Вследствие топографических изменений у 85,5% больных с пролапсом гениталий развиваются функциональные расстройства смежных органов: недержание мочи – у 70,1% пациенток, нарушение дефекации – у 36,5%, диспареуния – у 53,3%.
Отмечаются сухость стенок влагалища, истончение слизистой оболочки или, наоборот, резкое ее утолщение, пролежни; при гистологических исследованиях обнаруживают нарушения микроциркуляции, гипер – и паракератоз, воспалительные инфильтраты и склероз. Наблюдаются элонгация шейки матки и ее гипертрофия, псевдоэрозия, полипы канала шейки матки, лейкоплакия, эндоцервицит.
Особую значимость приобретает неуклонное прогрессирование заболевания, приводящее к развитию не только гинекологических, но и социальных проблем: к снижению трудоспособности вплоть до полной ее утраты, социальной дезадаптации, психоневрологическим нарушениям.
Классификация
Различают следующие аномалии положения половых органов:
I. Неправильные загибы (флексии) и наклонения (верзии) матки:
· гиперантефлексия матки – патологический перегиб тела матки кпереди (между телом и шейкой матки создается острый угол менее 70°);
· ретроверзия – тело матки наклонено кзади, шейка матки – кпереди;
· ретрофлексия – перегиб тела матки кзади; угол между телом матки и ее шейкой открыт кзади;
· ретродевиация матки – сочетание ретрофлексии и ретроверзии;
· декстроверзия – тело матки наклонено вправо, шейка матки – влево;
· синистроверзия – тело матки наклонено влево, шейка матки – вправо.
II. Смещение женских половых органов в вертикальной плоскости: опущение и выпадение влагалища и матки, опущение яичников и труб, выворот и приподнятие (элевация) матки.
Опущение влагалища характеризуется выпячиванием из половой щели нижней его трети, выпадение – опущением и верхней трети.
Опущение и выпадение стенок влагалища может быть изолированным или сочетаться с опущением или выпадением стенки мочевого пузыря (при опущении (выпадении) передней стенки влагалища) и опущением или выпадением передней стенки прямой кишки (при опущении (выпадении) задней стенки влагалища).
Опущение матки – расположение ее ниже нормального уровня: влагалищная часть шейки матки (наружный зев) находится ниже интерспинальной плоскости, но из половой щели не показывается даже при натуживании.
Выпадение матки – матка выходит за пределы половой щели полностью (полное выпадение) или частично, иногда только шейка (неполное выпадение).
По классификации К.Ф.Славянского различают:
· Смещение влагалища книзу:
1. Опущение передней стенки влагалища, задней или обеих вместе, но стенки не выходят за пределы входа во влагалище.
2. Частичное выпадение передней влагалищной стенки и части мочевого пузыря, задней и части передней стенки прямой кишки или комбинация обоих выпадений; стенки выходят кнаружи от влагалищного входа.
3. Полное выпадение влагалища, которое сопровождается выпадением матки.
· Смещения матки книзу:
1. Опущение матки – шейка матки находится на уровне lig. interspinalis , но не выходит за пределы входа во влагалище даже при повышении внутрибрюшного давления.
2. Частичное (начинающееся) выпадение матки – шейка матки выходит за пределы половой щели при физическом напряжении и повышении внутрибрюшного давления (потуживание, кашель, чихание, поднятие тяжестей и др.).
3. Неполное выпадение матки: вне половой щели определяется не только шейка матки, но и часть тела матки.
4. Полное выпадение матки: вне половой щели, между выпавшими стенками влагалища, определяется вся матка, при этом можно свести указательный и средний пальцы обеих рук над дном матки.
Опущение матки обычно сочетается с опущением влагалища. Различают 5 степеней опущения стенок влагалища, матки и их выпадения:
I степень – начальная стадия опущения, при которой половая щель зияет, а передняя и задняя стенки влагалища незначительно опущены;
II степень – опущение стенок влагалища сопровождается опущением мочевого пузыря и передней стенки прямой кишки;
III степень – матка опущена, шейка доходит до входа во влагалище;
IV степень – неполное выпадение матки, при котором шейка выступает за пределы входа во влагалище;
V степень – полное выпадение матки с выворотом стенок влагалища.
Элевация – смещение матки вверх, когда наружный зев шейки оказывается выше интерспинальной линии, дно матки располагается выше плоскости входа в малый таз.
III. Смещение матки в горизонтальной плоскости или изменение позиции – это смещения матки, при которых сохраняется нормальный тупой угол между шейкой и телом:
· антепозиция – смещение матки кпереди;
· ретропозиция – смещение матки кзади;
· латеропозиция – боковое смещение матки: декстропозиция – смещение матки вправо; синистропозиция – смещение матки влево.
IV. Редкие виды аномалий положения женских половых органов:
· ротация матки – поворот матки вокруг продольной ее оси;
· торсия матки – поворот матки при фиксированной шейке.
Клиника
Гиперантефлексия матки клинически проявляется тянущими болями в крестце и внизу живот, нарушениями менструального цикла (позднее менархе, скудные, нерегулярные и болезненные менструации, бесплодие), половой функции (болезненность, фригидность), белями. При наступлении беременности часто происходит самопроизвольный аборт; при донашивании ее и нормальных родах клинические проявления патологии, как правило, исчезают.
Ретродивиация матки у многих женщин не вызывает никаких симптомов и выявляется случайно. Некоторые пациентки жалуются на боли в крестце и пояснице, внизу живота, во время полового акта, альгоменорею, меноррагию, бесплодие, бели, расстройства функции тазовых органов (дизурические явления, запор), реже – привычный выкидыш. Беременность в большинстве случаев протекает нормально благодаря самопроизвольному выправлению матки с четвертого месяца.
Опущение и выпадение влагалища и матки
Начальные формы опущения влагалища и матки могут не сопровождаться какими-либо клиническими симптомами. Прогрессирование заболевания неблагоприятно отражается на общем состоянии больной, приводит к нарушению специфических функций половой системы и функции смежных органов, снижению трудоспособности, а в ряде случаев к инвалидности.
Женщины жалуются на боли и чувство тяжести внизу живота, расстройства мочеиспускания и дефекации, ощущение постороннего тела в половой щели.
На шейке матки и стенках влагалища при выпадении половых органов нередко развиваются пролежни, которые приводят к развитию инфекции, распространяющейся на мочевые пути. Выпадающая часть шейки матки подвергается постоянному трению об одежду, высыханию, инфицированию, что ведет к образованию трофических изъязвлений, нередко с гнойными налетами. Стенки влагалища становятся грубыми, неэластичными, отечными, легко возникают трещины. Выпавшая матка, как правило, отечна, цианотична вследствие нарушения лимфооттока и кровообращения. В горизонтальном положении больной матка может вправляться.
Начавшееся выпадение матки сопровождается недержанием мочи при натуживании, прогрессирование его – затруднением мочеиспускания и реже острой задержкой мочи. Ректоцеле характеризуется затрудненной дефекацией, часто отмечается недержание газов.
При полном выпадении матки могут возникать осложнения в виде ущемления и отека выпавшей матки, невозможности ее вправления, что приводит к задержанию мочеиспускания и дефекации.
Диагностика
Диагноз аномалий положения женских половых органов не представляет трудностей и устанавливается на основании анамнеза, жалоб больной, данных специального гинекологического исследования. Диагностика опущений и выпадений влагалища и матки предполагает установление не только основного заболевания, но и сопутствующих патологических процессов. С этой целью уролог проводит исследование мочевой системы (лабораторное исследование мочи, хромоцистоскопию, экскреторную урографию, УЗИ почек и др.). При наличии показаний (лейкоплакия, псевдоэрозия и др.) обязательными методами исследования являются кольпоскопия, биопсия шейки матки и гистологическое исследование биоптата. При подозрении на гиперплазию, полип, рак эндометрия проводят ультразвуковое исследование матки и придатков, обследование полости матки с применением эндоскопических и гистоморфологических методов. При ректоцеле необходимо провести ректальное исследование.
Собирая анамнез, следует уточнить:
· характер менструальной функции;
· наличие экстрагенитальных заболеваний, сопровождающихся повышением внутрибрюшного давления;
· количество беременностей, родов, абортов; течение родов и послеродового периода; наличие послеродовых травм и реконструктивных операций; воспалительные изменения после родов;
· гинекологические заболевания и их лечение;
· проведенное обследование и его результаты;
· вид и длительность терапии, ее исход;
· наличие сопутствующих заболеваний.
Специальное гинекологическое исследование начинают с осмотра наружных половых органов. При этом у женщин с опущением стенок влагалища и матки половая щель зияет, отмечается расхождение леваторов, задняя стенка влагалища непосредственно прилежит к стенке прямой кишки. Чтобы иметь представление о степени опущения и выпадения внутренних половых органов, больной предлагают потужиться, причем при опущении влагалища обнаруживаются крупные поперечные складки передней, задней или обеих стенок. При выпадении влагалища выявляются грыжеподобные, полушаровидной формы, эластической консистенции опухоли – cystocele и rectocele. При опущении матки в половой щели можно увидеть шейку матки.
Однако натуживание не всегда дает представление о степени выпадения, поэтому необходимо захватить шейку матки пулевыми щипцами и низвести ее умеренным потягиванием книзу. При извлечении наружу выпавшей матки тщательно осматривают стенки влагалища и шейку матки для обнаружения вторичных изменений (трещины, язвы, пролежни, полипы, эрозии). Более точное представление о длине матки можно получить при зондировании ее полости; границы мочевого пузыря в случаях цистоцеле определяют введением катетера; степень участия стенки прямой кишки при ректоцеле определяется ректальным исследованием.
Состояние мышц тазового дна определяется следующим приемом: двумя указательными пальцами, введенными во влагалище, проводят исследование замыкающей способности луковично-пещеристой мышцы промежности.
При бимануальном исследовании представляется возможным установить ширину входа во влагалище, состояние промежности, мышц тазового дна, длину влагалища, глубину влагалищных сводов, длину и состояние влагалищной части шейки матки, положение, величину, консистенцию, подвижность, болезненность тела матки и состояние придатков.
При гиперантефлексии обнаруживают небольших размеров, резко отклоненную кпереди матку, удлиненную, конической формы шейку матки, узкое влагалище и уплощенные влагалищные своды. При ретрофлексии матка отклонена кзади, угол между телом и шейкой матки открыт кзади.
При исследовании мочевой системы в анализах мочи часто находят патологические отклонения, в том числе бактериурию; при хромоцистоскопии – трабекулярность и углубления слизистой оболочки, изменения в положении устьев мочеточников, цистит, понижение тонуса сфинктеров; при экскреторной урографии – атонию и расширение мочеточников, нефроптоз; при сканировании почек и реографии – нарушение функции почек.
Дифференцированный диагноз опущения и выпадения стенок влагалища и матки проводится с опухолью передней стенки влагалища (киста влагалища, киста продольного протока придатка); родившимся фиброматозным узлом (для родившегося узла характерен валик растянутого наружного зева, окружающего узел); выворотом матки (на «опухоли», покрытой эндометрием, можно обнаружить внутренние отверстия труб). Декубитальную язву, располагающуюся на стенках влагалища и влагалищной части шейки матки, необходимо дифференцировать от раковой опухоли. Для этого используют данные кольпоскопии и прицельной биопсии.
Принципы лечения
Гиперантефлексия матки – лечение сводится к устранению причин и последствий данной аномалии положения.
При ретрофлексии матки, протекающей бессимптомно, лечение не показано. При выраженных симптомах проводят лечение, направленное на устранение основной причины заболевания или его последствий. При фиксированной ретрофлексии, обусловленной воспалительным процессом в малом тазу, после исключения эндометриоза широко используют различные виды физиотерапии, санаторно-курортное лечение, гинекологический массаж. Хирургическую коррекцию проводят по строгим показаниям в качестве сопутствующего мероприятия при оперативном лечении других заболеваний (новообразования, киста, гидросальпинкс и др.).
Способы лечения опущения и выпадения стенок влагалища и матки делятся на неоперативные (консервативные) и оперативные.
Выбор тактики лечения, рационального способа оперативного пособия определяется:
· степенью опущения внутренних половых органов;
· анатомо-функциональными изменениями органов половой системы (наличием и характером сопутствующей гинекологической патологии);
· возможностью и необходимостью сохранения или восстановления детородной, менструальной функции;
· особенностями нарушения функции толстой кишки и сфинктера прямой кишки;
· возрастом больных;
· сопутствующей экстрагенитальной патологией, степенью риска хирургического вмешательства и анестезиологического пособия.
Консервативные методы лечения показаны:
· при начальных стадиях опущения влагалища и матки (при опущении передней и задней стенок влагалища и отсутствии цисто – и ректоцеле);
· при наличии противопоказаний к оперативному вмешательству (сахарный диабет, артериосклероз, обширное расширение вен и склонность к тромбофлебиту, тяжелые заболевания сердечно-сосудистой системы и др.);
· при подготовке больных к хирургическим вмешательствам (устранение патологических процессов в половых органах, лечение сопутствующих экстрагенитальных заболеваний).
Неоперативное лечение должно быть комплексным, направленным на повышение тонуса мышц тазового дна и передней брюшной стенки. Оно включает:
· сбалансированное полноценное питание;
· освобождение от работы, связанной с подъемом и ношением тяжестей;
· коррекцию дефицита эстрогенов путем их местного введения в виде вагинальных свечей, вагинального крема;
· назначение лечебной гимнастики с включением упражнений, укрепляющих мышцы живота (сгибание и разгибание туловища, боковые повороты, сгибание и разгибание ног в положении лежа) и тазового дна (ходьба с полуприседанием, поднимание ног под прямым углом к туловищу, упражнение Кегеля (изометрические сокращения поперечнополосатых мышечных волокон, входящих в состав тазового дна), Юнусова (произвольное сокращение мышц тазового дна во время мочеиспускания до прекращения тока мочи) и др.);
· физиотерапию: индуктотермия, грязевые тампоны, орошения;
· ортопедический метод – использование пессария, чаще всего имеющего кольцевидную форму. Его вводят во влагалище на определенный период времени, так как продолжительное ношение может вызвать раздражение, отек слизистой оболочки влагалища, изъязвления или обширные глубокие пролежни, врастание в ткани влагалища, образование пузырно – и прямокишечно-влагалищных свищей. Метод в связи с указанными недостатками применяется при наличии абсолютных противопоказаний к операции у лиц старческого возраста.
В современных условиях предпочтение отдается хирургическим методам лечения . Вид оперативного вмешательства выбирают с учетом степени смещения матки и влагалища, сопутствующих патологических процессов в половых органах, экстрагенитальных заболеваний и возраста больной.
Наиболее распространенными вариантами хирургического вмешательства являются следующие группы операций (В.И.Краснопольский и соавт., 1997):
I группа –операции, направленные на укрепление тазового дна– кольпоперинеолеваторопластика. Производятся при опущении и выпадении стенок влагалища вследствие старых разрывов промежности или снижения тонуса тканей.
Учитывая, что мышцы тазового дна патогенетически всегда вовлекаются в патологический процесс, кольпоперинеолеваторопластику следует проводить во всех случаях хирургических вмешательств по поводу опущений и выпадений половых органов как дополнительное или основное пособие.
Сюда же можно отнести пластические операции на передней стенке влагалища, направленные на укрепление пузырно-влагалищной фасции.
II группа – операции с применением различных модификаций укорочения и укрепления подвешивающего аппарата матки. Они производятся при опущении и выпадении стенок влагалища и матки у пожилых женщин, часто дополняют операции на влагалище и промежности. После этих операций иногда возникает болевой синдром, что снижает трудоспособность, нарушается питание матки, отмечается учащенное мочеиспускание.
Наиболее типичными и часто используемыми являются укорочение круглых маточных связок с их фиксацией к передней или к задней поверхности матки, укорочение круглых связок матки через паховые каналы по Алексендеру – Адамсу, вентросуспензия матки по Долери –Джильямсу, вентрофиксация матки по Кохеру и др.
Однако эта группа операций считается малоэффективной, поскольку после них наблюдается наибольший процент рецидивов заболевания. Это обусловлено тем, что в качестве фиксирующего материала используется заведомо несостоятельная ткань – круглые связки матки.
III группа – операции, направленные на укрепление фиксирующего аппарата матки (кардинальных, крестцово-маточных связок) за счет сшивания их между собой, транспозиции и т.д. Однако и эти операции, несмотря на то, что они подразумевают закрепление матки за счет наиболее мощных связок, задачу до конца не решают, так как устраняют одно звено в патогенезе заболевания. К этой группе операций можно отнести «манчестерскую операцию», которая показана при опущении и частичном выпадении матки, особенно при элонгации шейки матки и наличии цистоцеле. Во время этой операции часто прибегают к ампутации шейки матки (при ее гипертрофии, элонгации, разрывах, наличии эрозий), что нарушает последующую беременность или исключает возможность ее, поэтому не рекомендуют применять эту операцию в детородном возрасте.
IV группа – операции с жесткой фиксацией выпавших органов к стенкам таза (к лобковым костям, к крестцовой кости, сакроспинальной связке и т.д.).
V группа – операции с использованием аллопластических материалов для укрепления связочного аппарата матки и ее фиксации. Они не уменьшают число рецидивов заболевания в результате нередкого отторжения аллопласта, приводят к развитию свищей.
VI группа – операции, направленные на частичную облитерацию влагалища (срединная кольпорафия Лефора – Нейгебауэра, влагалищно-промежностный клейзис – операция Лабгардта). Срединная кольпорафия показана женщинам пожилого и старческого возраста, не живущим половой жизнью, при полном выпадении матки, рецидиве выпадения влагалища после влагалищной экстирпации матки в отсутствие какого-либо заболевания матки и шейки матки. Ее недостатками являются исключение возможности половой жизни, недоступность шейки матки для осмотра и лечения.
VII группа – радикальный способ хирургического лечения выпадения внутренних половых органов: влагалищная экстирпация матки. Ее производят обычно при полном выпадении матки у больных пожилого возраста с патологическими процессами влагалищной части шейки матки (псевдоэрозии, трофические язвы, лейкоплакия и др.), а также при имеющейся миоме матки. Эта операция не устраняет основной причины выпадения матки – слабости мышц тазового дна, поэтому она должна сочетаться с пластикой промежности и влагалища.
Больные для оперативного лечения поступают в отделение оперативной гинекологии в плановом порядке после амбулаторного обследования по месту жительства. В ходе подготовки к оперативному вмешательству необходимо лечение сопутствующих экстрагенитальных заболеваний, санация мочевых путей, устранение патологических процессов в половых органах. Целесообразно назначение в течение 7-10 дней овестина – 2 мг/сут., эстриола – 0,5-2 мг/сут., вагинальных капсул, свечей или таблеток, мазевых аппликаций с антибиотиками и биостимуляторами, ванночек с антисептиками, немедикаментозных методов (КУФ – лучи и др.). Операции выполняются только при I-II степени чистоты влагалища.
В послеоперационном периоде проводят:
· адекватное обезболивание наркотическими и ненаркотическими анальгетиками (с 3-х суток преимущественно нестероидные противовоспалительные средства: диклофенак 3,0 мл внутримышечно через день и др.);
· антибактериальную терапию пациенткам группы риска (старше 60 лет, с нарушением жирового обмена, с наличием хронических очагов инфекции в бронхолегочной и мочевой системах, сопутствующих заболеваний: сахарный диабет, анемия, недостаточность кровообращения), а также при длительных и травматичных вмешательствах, выполнении операции вагинальным доступом, применении избыточной диатермокоагуляции, наличии патологической кровопотери, использовании синтетических протезов;
· профилактику тромбоэмболических осложнений (бинтование эластичным бинтом голеней и бедер, ношение эластичных чулок, ранняя активизация больных в послеоперационном периоде, антикоагулянтная, дезагрегационная, ангиопротекторная и спазмолитическая терапия);
· лечение сопутствующих заболеваний.
Ежедневно 1-2 раза в сутки обрабатывают швы на промежности раствором антисептика (1-2% раствор бриллиантового зеленого; 5-7% раствор перманганата калия). Швы с промежности снимают на 5-7 день после операции, с 7-го дня после снятия швов показано промывание влагалища с помощью резинового катетера 3% раствором перекиси водорода; с 10-11 дня - спринцевание влагалища раствором антисептиков. Вставать больным после влагалищных операций разрешается на 1-2 сутки, садиться – после 28-го дня от момента операции.
Выписывают пациенток после полного заживания швов, восстановления всех функций соседних органов (на 15-18 день после операции). В течение 3 месяцев рекомендуют ограничение подъема тяжести (не более 3 кг), до 6 месяцев освобождают от тяжелого физического труда.
Профилактика опущения и выпадение половых органов заключается:
· в рациональном режиме труда, особенно в детском и пубертатном возрасте;
· в бережном ведении родов, восстановлении целостности промежности после родов с правильным сопоставлением тканей;
· в применении гормональной терапии при гипоэстрогенных состояниях;
· в лечении экстрагенитальной патологии, приводящей к повышению внутрибрюшного давления;
· в выполнении комплекса физических упражнений для укрепления мышц тазового дна и брюшного пресса.
Литература
1. Блинова, М.А. Аномалии положения половых органов / М.А.Блинова // Клинические лекции по акушерству и гинекологии / под ред. А.Н. Стрижакова, А.И. Давыдова, Л.Д. Белоцерковцевой. – М: Медицина, 2000. – С. 262–271.
2. Краснопольский, В.И. Опущения и выпадения влагалища и матки / В.И.Краснопольский, С.Н.Буянова // Заболевания шейки матки, влагалища и вульвы/ под ред. В.Н. Прилепской. – М: МЕДпресс-информ, 2003. – С. 367–396.
3. Кулаков, В.И. Оперативная гинекология / В.И.Кулаков, Н.Д.Селезнева, В.И.Краснопольский; под ред. В.И.Кулакова. – М.: «Медицина»,1990. – 464 с.
4. Основные методы исследования и оперативные вмешательства в гинекологии: учебное пособие / Т.Н.Колгушкина [и др.]; под общ. ред. Т.Н.Колгушкиной. – Мн.: изд-во Выш.шк.,1999. – 124 с.
5. Патология влагалища и шейки матки / В.И.Краснопольский [и др.]. – М.: 1997.
6. Радзинский, В.Е. Перинеология: болезни женской промежности в акушерско-гинекологических, сексологических, урологических, проктологических аспектах / В.Е.Радзинский. – М: МИА, 2006. – 336 с.