Причины преждевременных родов - как их избежать? Преждевременные роды - причины, симптомы, лечение и профилактика. Тест на преждевременные роды. Определение и особенности течения
С момента начала развития беременности многие женщины внимательно прислушиваются к своему организму, опасаясь выкидыша или преждевременных родов. Конечно же, такая тревожность не должна быть избыточной, ведь она может сильно потрепать нервы будущей маме. Но нормальное внимательное отношение к своему организму и к растущему малышу действительно необходимо. Ведь риск преждевременных родов присутствует у многих беременных, так что уточним признаки преждевременных родов на 28 неделе.
Риск родов до срока
Врачи утверждают, что преждевременные роды могут случиться у любой беременной женщины, если этому поспособствует ряд факторов. Тем не менее, у некоторых будущих мам вероятность такого исхода беременности на порядок выше, чем у остальных.
Как показывает практика, самой распространенной причиной преждевременных родов становится инфекционное поражение. Ведь маточная полость в норме является стерильной, и воспалительные процессы нарушают нормальную структуру ее стенок в целом, и мышечного слоя в частности. Как раз по этой причине будущим мамам настоятельно не рекомендуется отказываться от проведения обследований на наличие различных инфекций. И в идеале стоит пройти их еще на этапе планирования зачатия.
Особенную внимательность при этом стоит проявить тем представительницам прекрасного пола, которые уже сталкивались с хроническими и острыми воспалительными поражениями придатков, матки либо эндометрия, с внутриматочными вмешательствами (абортами либо диагностическими выскабливаниями). Также в группу риска попадают девушки, у которых в анамнезе есть случаи самопроизвольного прерывания беременности.
Второй наиболее распространенной причиной досрочных родов считают истмико-цервикальную недостаточность – наличие неполноценности мышечного слоя маточной шейки, который при здоровой беременности выполняет функцию своеобразного удерживающего кольца, предупреждая изгнание зародыша. Подобная патология может быть врожденной (что встречается крайне редко) либо приобретенной. Вероятность возникновения истмико-цервикальной недостаточности увеличивается при травмах перешейка и маточной шейки во время абортов и предыдущих родов (например, при рождении крупного ребенка, наложении акушерских щипцов и пр.). Также опасность представляют проводимые диагностические манипуляции, при которых осуществлялось насильственное и довольно грубое расширение участка цервикального канала. Еще истмико-цервикальная недостаточность может возникнуть из-за гормональных проблем, к примеру, при чрезмерном количестве андрогенов в женском организме и пр.
Среди возможных факторов, увеличивающих риск преждевременных родов, стоит выделить различные патологии в деятельности эндокринных желез, представленных щитовидной железой, надпочечниками, яичниками, гипофизом. Обычно такие нарушения не являются явными, и не особенно сказываются на самочувствии пациентки.
Иногда роль провоцирующего фактора при преждевременных родах играет перерастяжение матки, например, при многоплодной беременности, многоводии и крупных размерах плода.
Также свою роль могут сыграть и патологи развития матки (врожденные), среди которых инфантилизм, а также седловидная либо двурогая матка.
Еще вызвать досрочное появление крохи на свет может ряд прочих причин, представленных тяжелой физической работой, любыми острыми инфекционными недугами (особенно, при повышении показателей температуры тела), сильными и хроническими стрессами, как дома, так и на работе. В качестве провоцирующего фактора может выступать и недостаточно здоровый образ жизни: переутомление, вредные привычки и пр.
Также данные статистики показывают, что если у женщины в анамнезе уже есть преждевременные роды, увеличивается шанс на то, что при новой беременности ситуация повторится. Поэтому в таком случае доктора могут настаивать на госпитализации до даты «Х», чтобы предупредить возможное начало родовой деятельности.
Если вы попадаете в группу риска по вероятности развития преждевременных родов, не паникуйте. Просто информируйте о своих опасениях лечащего врача и полностью придерживайтесь его рекомендаций. Кроме того постарайтесь исключить влияние всех негативных факторов, которые зависят от вас.
Как распознать приближение преждевременных родов на 28 неделе беременности?
На самом деле, преждевременные роды вполне можно остановить, если попасть в руки специалистов до того, как они дойдут до стадии активной родовой деятельности.
Признаки родов
Итак, если беременную женщину беспокоят тянущие ощущения в нижней части живота и в пояснице или даже незначительная боль, стоит внимательно прислушаться к своему организму и проконсультироваться с врачом. О возможности преждевременных родов говорит также параллельное повышение тонуса матки, в результате чего живот заметно твердеет. При этом малыш в животе может проявить небывалую активность или наоборот надолго затихнуть. Также может наблюдаться появление слизистых выделений, иногда с примесью крови. Это серьезный повод для немедленного вызова скорой помощи.
Если тянущие ощущения усиливаются и приобретают схваткообразный характер, лучше и вовсе не медлить, и тут же вызвать врачей. На этом этапе досрочных родов еще иногда удается избежать. Вовремя замеченные признаки на 28 неделе и своевременное обращение в женскую консультацию помогут сохранить правильное течение беременности. Есть какие-то сомнения - идите к врачу сразу!
Стоит отметить, что современное развитие медицины позволяет выходить малышей, родившихся на сроке в 28 недель беременности. И при отсутствии серьезных патологий они могут вполне догнать своих сверстников по развитию.
Беременность с высоким риском – это такая беременность, при которой опасность болезни или смерти матери или новорожденного до или после родов выше, чем обычно.
Чтобы выявить беременность высокого риска, врач обследует беременную женщину с целью определить, имеются ли у нее заболевания или симптомы, которые повышают вероятность болезни или смерти ее или плода во время беременности (факторы риска). Факторам риска могут быть присвоены баллы, соответствующие степени риска. Выявление беременности высокого риска необходимо лишь для того, чтобы женщина, которая нуждается в интенсивной медицинской помощи, получила бы ее своевременно и в полном объеме.
Женщина с беременностью высокого риска может быть отправлена в дородовые отделения (перинатального) наблюдения (термин «перинатальный» служит для обозначения событий, которые происходят перед, во время или после родоразрешения). Эти отделения обычно связаны с акушерской службой и отделениями интенсивной терапии новорожденных, что позволяет обеспечить самый высокий уровень помощи для беременной женщины и младенца. Врач часто направляет женщину в центр перинатального наблюдения перед родами, поскольку ранний врачебный контроль очень существенно уменьшает вероятность патологии или смерти ребенка. Женщину также отправляют в такой центр во время родов, если возникают неожиданные осложнения. Как правило, наиболее распространенная причина для направления – высокая вероятность преждевременных родов (раньше 37 недель), которые часто происходят, если заполненные жидкостью оболочки, содержащие плод, разрываются прежде, чем он готов к рождению (то есть возникает состояние, называемое преждевременным разрывом плодных оболочек). Лечение в центре перинатального наблюдения уменьшает вероятность преждевременных родов.
В России материнская смертность происходит в 1 из 2000 родов. Основными ее причинами являются несколько заболеваний и нарушений, связанных с беременностью и родами: попадание сгустков крови в сосуды легких, осложнения анестезии, кровотечения, инфекции и осложнения, возникающие от повышения артериального давления.
В России показатель перинатальной смертности составляет 17%. Немногим более половины этих случаев – мертворождения; в остальных случаях младенцы умирают в первые 28 дней после родов. Основные причины этих смертей – врожденные пороки развития и недоношенность.
Некоторые факторы риска присутствуют еще до того, как женщина забеременеет. Другие возникают во время беременности.
Факторы риска до беременности
Прежде чем женщина забеременеет, у нее уже могут быть некоторые заболевания и нарушения, которые увеличивают риск во время беременности. Кроме того, у женщины, которая имела осложнения при предыдущей беременности, повышена вероятность развития тех же осложнений при последующих беременностях.
Факторы риска матери
На риск беременности влияет возраст женщины. У девушек в возрасте 15 лет и младше более вероятно развитие преэклампсии (состояния во время беременности, при котором повышается артериальное давление, появляется белок в моче и происходит накопление жидкости в тканях) и эклампсии (судорог, являющихся следствием преэклампсии). У них также более вероятно рождение ребенка с пониженной массой тела или недоношенного . У женщин в возрасте 35 лет и старше более вероятно повышение артериального давления , сахарный диабет , наличие фибромиомы (доброкачественного новообразования) в матке и развитие патологии во время родов . Риск рождения младенца с хромосомной аномалией, например синдромом Дауна, после 35 лет значительно повышается. Если беременная женщина старшего возраста обеспокоена возможностью появления аномалий у плода, можно провести исследование ворсин хориона или амниоцентез , чтобы определить состав хромосом плода.
У женщины, имевшей до беременности вес тела менее 40 кг, более вероятно рождение младенца с меньшим весом, чем ожидается в соответствии со сроком беременности (малым весом тела для гестационного возраста). Если женщина во время беременности прибавляет в весе менее 6,5 кг, то опасность гибели новорожденного возрастает почти до 30%. Наоборот, у страдающей ожирением женщины более вероятно рождение очень крупного младенца; ожирение также увеличивает опасность развития сахарного диабета и повышения артериального давления во время беременности.
Женщина ростом менее 152 см часто имеет уменьшенные размеры таза. У нее также повышена вероятность преждевременных родов и рождения новорожденного с недостаточным весом.
Осложнения во время предыдущей беременности
Если у женщины было три последовательных выкидыша (самопроизвольных аборта) в первые три месяца предыдущих беременностей, то очередной выкидыш у нее возможен с ¬вероятностью в 35%. Самопроизвольный аборт также более вероятен у женщин, которые ранее рожали мертвых детей между 4-м и 8-м месяцами беременности или имели преждевременные роды при предыдущих беременностях. Перед попыткой нового зачатия женщине, у которой произошел самопроизвольный аборт, рекомендуется пройти обследование для выявления возможных хромосомных или гормональных заболеваний, структурных дефектов матки или шейки матки, заболеваний соединительной ткани, например системной красной волчанки, или иммунной реакции на плод – чаще всего несовместимости по резус-фактору. Если причина самопроизвольного аборта установлена, она может быть устранена.
Мертворождение или смерть новорожденного могут быть следствием хромосомных аномалий плода, а также наличия сахарного диабета, хронического заболевания почек или кровеносных сосудов, повышенного артериального давления или заболевания соединительной ткани, например системной красной волчанки, у матери или употребления ею наркотиков.
Чем более преждевременными были предшествующие роды, тем больше опасность преждевременных родов при последующих беременностях. Если у женщины родился ребенок, весящий меньше 1,3 кг, то вероятность преждевременных родов при следующей беременности составляет 50%. Если отмечалась внутриутробная задержка развития плода, это осложнение может повториться при следующей беременности. Женщину обследуют с целью выявить нарушения, которые могут приводить к задержке развития плода (например, повышенное артериальное давление, заболевания почек, избыточный вес, инфекции); к нарушению развития плода также могут приводить курение и злоупотребление алкоголем.

Если у женщины родился ребенок, весящий при рождении больше 4,2 кг, у нее может быть сахарный диабет. Вероятность самопроизвольного аборта или смерти женщины или младенца повышена, если во время беременности женщина страдает таким диабетом. Беременных проверяют на его наличие, измеряя сахар (глюкозу) крови между 20-й и 28-й неделями беременности.
У женщины, которая имела шесть или больше беременностей, более вероятна слабость родовой деятельности (схваток) во время родов и кровотечение после родоразрешения из-за ослабления мышц матки. Также возможны быстрые роды, которые увеличивают риск сильного маточного кровотечения. Кроме того, у такой беременной более вероятно предлежание плаценты (расположение плаценты в нижней части матки). Это состояние может вызывать кровотечения и явиться показанием к выполнению кесарева сечения, поскольку плацента часто перекрывает шейку матки.
Если у женщины родился ребенок с гемолитическим заболеванием, то у следующего новорожденного повышена вероятность того же заболевания, причем тяжесть заболевания у предыдущего ребенка определяет его тяжесть у последующего. Данное заболевание развивается, когда у беременной, имеющей резус-отрицательную кровь, развивается плод, кровь которого резус-положительная (то есть имеется несовместимость по резус-фактору), и у матери вырабатываются антитела против крови плода (происходит сенсибилизация к резус-фактору); эти антитела разрушают эритроциты плода. В таких случаях проверяется кровь обоих родителей. Если отец имеет два гена резус-положительной крови, то у всех его детей будет резус-положительная кровь; если он имеет только один такой ген, то вероятность резус-положительной крови у ребенка составляет примерно 50%. Эта информация помогает врачам правильно оказывать медицинскую помощь матери и ребенку при последующих беременностях. Обычно при первой беременности плодом с резус-положительной кровью никаких осложнений не развивается, но контакт между кровью матери и ребенка в родах вызывает выработку у матери антител против резус-фактора. В результате возникает опасность для последующих новорожденных. Если, однако, после рождения ребенка с резус-положительной кровью матери, кровь которой резус-отрицательная, ввести Rh0-(D)-иммуноглобулин, то антитела против резус-фактора будут разрушены. Благодаря этому гемолитические заболевания новорожденных возникают редко.
У женщины, перенесшей преэклампсию или эклампсию, повышена вероятность ее повторного возникновения, особенно если у женщины хронически повышено артериальное давление .
Если у женщины родился ребенок с генетическим заболеванием или врожденным пороком, то перед новой беременностью обычно проводится генетическое обследование ребенка, а при мертворождении – и обоих родителей. При наступлении новой беременности производятся ультразвуковое исследование (УЗИ), исследование ворсин хориона и амниоцентез, чтобы выявить аномалии, которые, вероятно, будут возникать повторно.
Дефекты развития
Дефекты развития половых органов женщины (например, удвоение матки, слабость или недостаточность шейки матки, которая не может удерживать развивающийся плод) увеличивают опасность выкидыша. Чтобы обнаружить эти дефекты, необходимы диагностические операции, УЗИ или рентгенологическое исследование; если у женщины были неоднократные самопроизвольные аборты, эти исследования проводятся еще до наступления новой беременности.
Фибромиомы (доброкачественные новообразования) матки, которые чаще встречаются в старшем возрасте, могут увеличивать вероятность преждевременных родов, осложнений во время родов, патологического предлежания плода или плаценты и повторных выкидышей.
Заболевания беременной
Некоторые заболевания беременной женщины могут представлять опасность как для нее, так и для плода. Самые важные из них – хроническое повышение артериального давления, заболевания почек, сахарный диабет, тяжелое заболевание сердца, серповидноклеточная анемия, заболевания щитовидной железы, системная красная волчанка и нарушения свертывающей системы крови.
Заболевания у членов семьи
Наличие родственников с задержкой умственного развития или другими наследственными заболеваниями в семье матери или отца увеличивает вероятность таких заболеваний у новорожденного. Тенденция к рождению близнецов также часто встречается у членов одной семьи.
Факторы риска во время беременности
Даже здоровая беременная женщина может подвергаться действию неблагоприятных факторов, которые повышают вероятность нарушений у плода или ее собственного здоровья. Например, она может контактировать с такими тератогенными факторами (воздействиями, которые вызывают врожденные пороки развития), как облучение, некоторые химические вещества, лекарства и инфекции, или у нее может развиться заболевание или осложнение, связанное с беременностью.

Воздействие лекарств и инфекции
К веществам, способным вызывать врожденные пороки развития плода при их приеме женщиной во время беременности, относятся алкоголь, фенитоин, лекарства, которые противодействуют эффекту фолиевой кислоты (препараты лития, стрептомицин, тетрациклин, талидомид). Инфекции, которые могут приводить к врожденным порокам, включают простой герпес , вирусный гепатит , грипп , паратит (свинку), краснуху , ветряную оспу , сифилис , листериоз , токсоплазмоз , болезни, вызванные вирусом Коксаки и цитомегаловирусом. В начале беременности женщину спрашивают, не принимала ли она какие-либо из этих лекарств и не переносила ли какие-либо из этих инфекционных воспалений после зачатия. Особое беспокойство вызывает курение, употребление алкоголя и наркотиков во время беременности.
Курение – одна из самых распространенных вредных привычек среди беременных женщин в России. Несмотря на информированность относительно опасности курения для здоровья, число взрослых женщин, которые курят сами или живут с курящими людьми, понизилось за последние 20 лет незначительно, а число много курящих женщин увеличилось. Курение среди девушек-подростков стало существенно более распространенным и превышает этот показатель среди мальчиков-подростков.
Хотя курение вредит и матери, и плоду, но лишь около 20% курящих женщин прекращают курить во время беременности. Наиболее частое последствие курения матери во время беременности для плода – это его малый вес при рождении: чем больше курит женщина во время беременности, тем меньше будет вес ребенка. Этот эффект сильнее выражен среди курящих женщин старшего возраста, у которых более вероятно рождение детей с меньшим весом и ростом. У курящих женщин также более вероятны плацентарные осложнения, преждевременный разрыв плодных оболочек, преждевременные роды и послеродовые инфекционные поражения. Беременная женщина, которая не курит, должна избегать воздействия табачного дыма при курении окружающих, поскольку он может аналогичным образом вредить плоду.
Врожденные пороки развития сердца, головного мозга и лица более распространены у новорожденных, рождающихся у курящих беременных, чем у некурящих. Курение матери, возможно, увеличивает риск синдрома внезапной смерти младенцев. Кроме того, дети курящих матерей имеют небольшое, но заметное отставание в росте, интеллектуальном развитии и формировании поведения. Эти последствия, как считают специалисты, вызываются воздействием моноксида углерода, который уменьшает доставку кислорода тканям организма, и никотина, который стимулирует высвобождение гормонов, сужающих кровеносные сосуды плаценты и матки.
Употребление алкоголя во время беременности – ведущая из известных причин врожденных пороков развития. Алкогольный синдром плода, одно из основных последствий употребления спиртного во время беременности, выявляется в среднем у 22 из 1000 рождающихся живыми новорожденных. Это состояние включает замедление роста до или после рождения, лицевые дефекты, малую величину головы (микроцефалию), вероятно, связанную с недостаточным развитием головного мозга, и нарушение психического развития. Задержка умственного развития является следствием алкогольного синдрома плода чаще, чем воздействия любых других известных причин. Кроме того, алкоголь может вызывать другие осложнения – от выкидыша до тяжелых расстройств поведения у новорожденного или развивающегося ребенка, например антисоциальное поведение и неспособность сосредоточиться. Эти нарушения могут возникать, даже когда у новорожденного нет никаких очевидных физических врожденных пороков развития.
Вероятность самопроизвольного аборта возрастает почти вдвое, когда женщина употребляет алкоголь в любой форме во время беременности, особенно если она много пьет. Часто вес при рождении ниже нормы у тех новорожденных, которые родились у женщин, употреблявших алкоголь во время беременности. У новорожденных, матери которых употребляли алкоголь, средний вес при рождении составляет около 1,7 кг, по сравнению с 3 кг у других новорожденных.
Употребление наркотиков и зависимость от них отмечается у все большего числа беременных женщин. Например, в Соединенных Штатах больше пяти миллионов человек, многие из которых женщины детородного возраста, регулярно используют марихуану или кокаин.
Чтобы проверить мочу женщины на героин, морфий, амфетамины, барбитураты, кодеин, кокаин, марихуану, метадон и фенотиазин, может использоваться недорогое лабораторное исследование, называемое хроматографией. У инъекционных наркоманок, то есть у наркоманок, использующих для употребления наркотиков шприцы, выше опасность заболеть анемией, инфекцией крови (бактериемией) и клапанов сердца (эндокардитом), абсцессом кожи, гепатитом, флебитом, пневмонией, столбняком и болезнями, передаваемыми половым путем (в том числе СПИДом). Приблизительно у 75% новорожденных, больных СПИДом, матери были инъекционными наркоманками или занимались проституцией. У таких новорожденных чаще встречаются и другие болезни, передаваемые половым путем, гепатит и прочие инфекции. Они также чаще рождаются недоношенными или имеют задержку внутриутробного развития.
Главный компонент марихуаны , тетрагидроканнабинол, может проходить через плаценту и влиять на плод. Хотя нет определенных данных о том, что марихуана вызывает врожденные пороки развития или замедляет рост плода в матке, результаты некоторых исследований показывают, что употребление марихуаны приводит к аномалиям в поведении ребенка.
Употребление кокаина во время беременности вызывает опасные осложнения и у матери, и у плода; многие женщины, принимающие кокаин, также используют и другие наркотики, что отягощает проблему. Кокаин стимулирует центральную нервную систему, действует как местное анестезирующее (обезболивающее) средство и сужает кровеносные сосуды. Сужение кровеносных сосудов приводит к уменьшению кровотока, и плод не получает достаточного количества кислорода. Уменьшение доставки крови и кислорода к плоду может влиять на развитие различных органов и обычно приводит к скелетным деформациям и сужению некоторых отделов кишечника. К заболеваниям нервной системы и поведенческим нарушениям у детей тех женщин, которые употребляют кокаин, относятся гиперактивность, не поддающийся контролю тремор и существенные проблемы с обучением; эти нарушения могут продолжаться в течение 5 лет или даже более.
Если у беременной женщины внезапно сильно повышается артериальное давление, появляется кровотечение в результате преждевременной отслойки плаценты или без очевидной причины рождается мертвый ребенок, ее мочу обычно проверяют на кокаин. Приблизительно у 31% женщин, принимающих кокаин в течение всей беременности, происходят преждевременные роды, у 19% задерживается внутриутробное развитие плода, а у 15% преждевременно отслаивается плацента. Если женщина прекращает принимать кокаин после первых 3 месяцев беременности, то опасность преждевременных родов и преждевременной отслойки плаценты остается высокой, но развитие плода обычно не нарушается.
Заболевания
Если повышение артериального давления впервые диагностировано, когда женщина уже беременна, врачу часто трудно определить, вызвано ли это состояние беременностью или имеет другую причину. Лечение такого нарушения во время беременности сложно, так как терапия, будучи полезной для матери, несет потенциальную опасность для плода. В конце беременности повышение артериального давления может указывать на наличие серьезной угрозы для матери и плода и должно быть быстро устранено.
Если беременная женщина в прошлом перенесла инфекционное поражение мочевого пузыря, то в начале беременности делается анализ мочи. При обнаружении бактерий врач назначает антибиотики для предотвращения проникновения инфекции в почки, которая может вызывать преждевременные роды и преждевременный разрыв плодных оболочек. К таким же последствиям могут приводить бактериальные инфекции влагалища во время беременности. Подавление инфекции антибиотиками уменьшает вероятность этих осложнений.
Заболевание, сопровождающееся повышением температуры тела выше 39,4°С в первые 3 месяца беременности, увеличивает вероятность самопроизвольного аборта и возникновения дефектов нервной системы у ребенка. Повышение температуры в конце беременности увеличивает вероятность преждевременных родов.
Экстренная операция во время беременности увеличивает риск преждевременных родов. Многие заболевания, например острый аппендицит, острые заболевания печени (желчная колика) и кишечная непроходимость, во время беременности труднее диагностировать из-за происходящих в это время естественных изменений. К моменту, когда такое заболевание все же диагностировано, оно уже может сопровождаться развитием тяжелых осложнений, иногда приводящим к смерти женщины.
Осложнения беременности
Несовместимость по резус-фактору . Мать и плод могут иметь несовместимые группы крови. Наиболее распространена несовместимость по резус-фактору, которая может вести к гемолитическому заболеванию у новорожденного. Это заболевание часто развивается, когда кровь матери резус-отрицательная, а кровь ребенка резус-положительная из-за резус-положительной крови отца; в этом случае у матери вырабатываются антитела против крови плода. Если кровь у беременной резус-отрицательная, наличие антител к крови плода проверяют каждые 2 месяца. Вероятность образования этих антител повышается после любых кровотечений, при которых кровь матери и плода может смешиваться, в частности, после амниоцентеза или исследования ворсин хориона, а также в течение первых 72 часов после родов. В этих случаях и на 28-й неделе беременности женщине вводят Rh0-(D)-иммуноглобулин, который соединяется с появившимися антителами и разрушает их.
Кровотечение . Самые распространенные причины кровотечения в последние 3 месяца беременности – это патологическое предлежание плаценты, преждевременная отслойка плаценты, заболевания влагалища или шейки матки, например инфекционное поражение. У всех женщин с появлением в этот период кровотечения повышена опасность выкидыша, тяжелого кровотечения или смерти во время родов. Ультразвуковое исследование (УЗИ), осмотр шейки матки и проба Папаниколау помогают определить причину кровотечения.
Состояния, связанные с амниотической жидкостью . Избыток амниотической жидкости (многоводие) в оболочках, окружающих плод, растягивает матку и оказывает давление на диафрагму женщины. Это осложнение иногда ведет к нарушениям дыхания у женщины и преждевременным родам. Избыток жидкости может появляться, если у женщины неконтролируемый сахарный диабет, если развивается несколько плодов (многоплодная беременность), если мать и плод имеют несовместимые группы крови, а также при наличии врожденных пороков развития у плода, особенно атрезии пищевода или дефектов нервной системы. Приблизительно в половине случаев причина этого осложнения остается неизвестной. Недостаток амниотической жидкости (маловодие) может наблюдаться, если плод имеет врожденные пороки мочевыводящего пути, задержку внутриутробного развития или при внутриутробной гибели плода.
Преждевременные роды . Преждевременные роды более вероятны, если у беременной имеются дефекты в строении матки или шейки матки, кровотечение, психический или физический стресс или многоплодная беременность, а также если она ранее перенесла операцию на матке. Преждевременные роды часто возникают, когда плод находится в патологическом положении (например, в ягодичном предлежании), когда плацента преждевременно отделяется от матки, когда у матери повышено артериальное давление или когда плод окружает слишком много амниотической жидкости. Пневмония, инфекционное поражение почек и острый аппендицит могут также провоцировать преждевременные роды.
Приблизительно 30% женщин, у которых происходят преждевременные роды, имеют инфекционное поражение матки, даже если разрыв оболочек не происходит. В настоящее время нет достоверных данных об эффективности приема антибиотиков в этой ситуации.
Многоплодная беременность . Наличие нескольких плодов в матке также увеличивает вероятность врожденных пороков у плодов и осложнений при родах.
Задержанная беременность . При беременности, которая продолжается более 42 недель, смерть плода в 3 раза более вероятна, чем при нормальном сроке беременности. Для контроля за состоянием плода используется электронный мониторинг сердечной деятельности и ультразвуковое исследование (УЗИ).
Новорожденные с недостаточным весом
- Недоношенный младенец – новорожденный, родившийся на сроке беременности меньше 37 недель.
- Младенец с пониженной массой тела – новорожденный, весящий при рождении менее 2,3 кг.
- Маленький младенец для своего гестационного возраста – ребенок с массой тела, недостаточной для срока беременности. Это определение относится к весу тела, но не к росту.
- Младенец с задержкой развития – новорожденный, развитие которого в матке было недостаточным. Это понятие относится как к весу тела, так и к росту. У новорожденного может быть задержка развития, он может быть маленьким для своего гестационного возраста, а могут присутствовать оба признака.
Ее практическая значимость обусловлена достаточно высокой встречаемостью преждевременных родов в популяции (до 5-10%), тенденцией к повышению частоты преждевременных родов, и высокой частотой перинатальной смертности при преждевременных родах.
Авторами рекомендовано проводить тестирование по этой шкале во время первого посещения врача и повторно - в 22-26 недель беременности. В случае суммарного количества баллов 10 и более пациентку относят к группе высокого риска по развитию спонтанных преждевременных родов.
Недостатки данной шкалы вызваны прежде всего давностью ее появления - в ней не учтены такие значимые в современном акушерстве факторы, как индуцирование
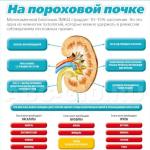
Риск развития преждевременных родов
Таблица 2
|
беременности, ЭКО, наличие генитальной вирусной инфекции, лапароскопических оперативных вмешательств в анамнезе, что, однако, не снижает ее высокой практической значимости.
Преждевременные роды заканчиваются рождением недоношенного ребенка. В США недоношенность занимает первое место среди причин перинатальной заболеваемости и смертности. Значительные успехи в медицине и фармакологии, достигнутые за последние 40 лет, почти не повлияли на распространенность преждевременных родов. Это в первую очередь связано с многообразием их причин — пороки развития у матери и плода, инфекции, наркомания, травмы, недоедание, а также психологические и социальные факторы. Преждевременными называют роды на 20—37-й неделе беременности. Недоношенным считают ребенка, вес которого при рождении составляет менее 2500 г. Для решения вопроса о том, какими были роды — срочными или преждевременными, нельзя использовать только один из показателей (срок беременности или вес новорожденного), поскольку они не равнозначны. Так, вес плода 2500 г соответствует сроку беременности 35 нед, а на сроке 37 нед плод в среднем весит 2870 г. Окончательный диагноз ставят только после сопоставления акушерского срока беременности с весом и зрелостью новорожденного.
Наиболее частые причины преждевременных родов — преждевременное начало родовой деятельности и преждевременное излитие околоплодных вод. И то, и другое имеет множество причин, что затрудняет профилактику. Схватки могут появиться спустя несколько часов, суток и даже недель после излития вод, или наоборот, воды изливаются через несколько часов и даже суток регулярной родовой деятельности.
Преждевременное начало родовой деятельности расценивают не как отдельное заболевание, а как исход различных осложнений беременности. Было предложено много методов профилактики и лечения преждевременных родов. Предпринимаются попытки выявлять группы высокого риска преждевременных родов, оценивая его в баллах. Для профилактики преждевременных родов широко используют токолитическую терапию. Число токолитических средств постоянно растет. Тем не менее риск преждевременных родов в США за последние 40 лет почти не изменился. С недоношенностью вследствие преждевременной родовой деятельности по-прежнему связано 20—30% перинатальной смертности.
А. Определение. Преждевременным называют начало родовой деятельности до 37-й недели беременности.
Б. Распространенность. В США риск преждевременных родов среди белых составляет 8%, среди негритянок — 17%. Кроме того, у негритянок чаще наблюдаются преждевременные роды на ранних сроках беременности.
1. Факторы риска
а. Низкое социально-экономическое положение.
б. Принадлежность к неграм или азиатам.
в. Возраст беременной моложе 18 либо старше 40 лет.
г. Низкий вес тела до беременности.
д. Неоднократное прерывание беременности на позднем сроке.
е. Многоплодная беременность или многоводие.
ж. Преждевременные роды в анамнезе.
з. Пороки развития матки.
и. Травма во время беременности.
к. Инфекции во время беременности.
л. Курение.
м. Наркомания.
2. Оценка степени риска. Несмотря на хорошо разработанную систему балльной оценки риска преждевременных родов, у большинства женщин не удается выявить ни одного фактора риска вплоть до начала преждевременной родовой деятельности.
3. Токолитическая терапия при начавшейся преждевременной родовой деятельности позволяет продлить беременность на 1—3 сут, однако не снижает распространенности преждевременных родов. Для ранней диагностики преждевременной родовой деятельности применяют непрерывную регистрацию сократительной активности матки в амбулаторных условиях. Эффективность метода до конца не выяснена.
Согласно определению Всемирной организации здравоохранения преждевременные роды, это те роды, которые произошли в период с до 37 неделе беременности либо на 154-259 день гестации, если срок отсчитывать от первого дня последних месячных. На территории России преждевременными считают те роды, которые произошли в период с 28 по 37 неделю беременности либо на 196-259 день гестации. Роды на сроке от 22 до 27 недели в России выделены в особую категорию, которую принято считать поздним абортом, а не преждевременными родами. Именно разными сроками в преждевременных родах и была обусловлена разница в статистических данных между Россией и Европой. Рождение малыша на сроке от 37 недель уже не считается преждевременным. Другими словами, если у женщины роды произошли на сроке с 37 по 42 неделю, то их считают срочными, начавшимися в срок.
Причины преждевременных родов
Итак, какие же причины преждевременных родов:
- травма шейки матки во время прошлой беременности - преждевременные роды, крупный плод (более 4 кг), стремительные и быстрые роды, использование вакуума или акушерских щипцов, разрыв во время родов шейки матки;
- произведенные ранее операции на шейке матке - ампутация, конизация;
- внутриматочное вмешательство - гистерорезекция, выскабливание, аборт ;
- генные дефекты, способные стать причиной синтеза соединительной ткани шейки матки;
- синдром Рендю-Ослера, Марфана, Элерса-Данло;
- ранние сроки преждевременных родов могут возникнуть в результате инфекционных болезней женских половых органов, спровоцировавших неполноценность шейки матки - мегаловирусная инфекция, герпес, микроплазмоз, хламидиоз, уреаплазмоз, бактериальный вагиноз и кандидоз ;
- эндокринные нарушения способные привести к переменам в структуре шейки матки, ее укорачиванию либо расширению шеечного канала;
- повышенная нагрузка на шейку матки, во время беременности при многоводии, многоплодии, крупном плоде;
- общие инфекционные болезни матери - хронический тонзиллит, краснуха, вирусный гепатит, грипп;
- общие болезни на стадии декомпенсации - гипертоническая болезнь, пороки сердца, заболевания почек, печени , крови, сахарный диабет;
- резус-конфликт - возникает в том случае, когда у женщины отрицательный резус-фактор, а у плода - положительный. Последствия такого конфликта могут быть трагичными - возникает риск развития гемолитической болезни у малыша, нередко беременность заканчивается преждевременными родами, чаще кесаревым сечением, в тяжелых случаях малыш может умереть.
Симптомы и признаки ранних родов
Как уже было сказано ранее, чем дольше малыш будет находиться в утробе матери, тем более здоровым и жизнеспособным он родиться. Отсюда следует, что необходимо знать симптомы преждевременных родов, чтобы по возможности их остановить. Остановить процесс действия можно, однако лишь в том случае, когда речь идет об угрожающих и начинающихся родах. В том случае, если уже началась родовая деятельность, а шейка матки уже начала раскрываться, то остановить данный процесс уже невозможно. Остается лишь аккуратно их провести, стараясь всяческими силами, спаси жизнь ребенка. Крайне важно вовремя обратиться к врачу. Итак, какие же могут быть симптомы такого неприятного явления, как преждевременные роды.
Угрожающие преждевременные роды дают о себе знать началом боли в области поясницы и нижней части живота. Матка прибывает в тонусе, в результате чего живот становится твердым, но шейка матки при этом не раскрывается. Сопровождаются начинающиеся преждевременные роды схваткообразными сокращениями матки, фактически это уже и есть полноценные схватки. В этом случае происходит укорачивание и раскрытие шейки матки. Нередко в таком случае происходит отхождение околоплодных вод.
В общем, преждевременные роды по своим симптомам практически не чем не отличаются от обычных, хотя зачастую сопровождаются разными осложнениями: чрезмерной или слабой родовой деятельностью, кровотечением и отслойкой плаценты. Зачастую преждевременные роды по времени длятся гораздо меньше, чем обычные.
Как и чем можно вызвать преждевременные роды?
Если вам интересно, как вызвать преждевременные роды, то делать это в случае необходимости должны в клинике и лишь при наличии показаний к этому. Также увеличивает риск преждевременных родов употребление наркотиков, алкоголя, курение, постоянные стрессы, а также тяжелый физический труд. В том случае если в прошлом у женщины уже была подобная ситуации, то должна быть профилактика преждевременных родов. Она заключается в соблюдении специального режима с отсутствием физических нагрузок, нервного напряжения, стрессов.
Также крайне важно правильное питание и соблюдение специальной диеты. Вам придется исключить вредные, острые и жирные продукты, которые могут поспособствовать началу родов раньше срока. Как вы можете видеть, причин очень много. Если вы заметите первые признаки начала преждевременных родов, то необходимо срочно обратиться к врачу, ведь в этом случае есть большая вероятность, что их удастся остановить и сохранить беременность .
Какова угроза ранних родов?
Угроза преждевременных родов - это в первую очередь гибель плода, если он родиться на раннем сроке и не будет готов к жизни вне утробы матери. В том случае если родовая деятельность начинается в период с 22 по 37 неделю, то это является преждевременными родами. Если роды произошли на 22-28 неделе беременности, то в этом случае масса новорожденного будет составлять от 500 до 1000 грамм. В том случае, если такой ребенок после рождения прожил более семи дней, то такие роды считаются, как очень ранними преждевременными. В том же случае, если малыш умер при родах либо на протяжении первой недели своей жизни, то в этом случае речь идет о самопроизвольном прерывании беременности (позднем выкидыше).
Роды на 29-27 неделе беременности - на этом этапе вес малыша составляет примерно 1000-2500 грамм. Масса тела малыша на этом этапе является достаточной для его самостоятельной жизнедеятельности, при этом все его органы уже считаются жизнеспособными (в случае отсутствия аномалий развития). Также на таком этапе производится соответствующее лечение, ведь незрелость эндокринных органов, центральной нервной системы, отсутствие определенных рефлексов способны сделать его очень уязвимым. Такие дети требуют особого, активного и длительного ухода. Однако нередко даже медицинский контроль и тщательная забота не способны дать гарантии того, что в дальнейшем такие преждевременные роды никак не отразятся на здоровье недоношенного ребенка.
Итак, угроза преждевременных родов, в первую очередь, повышает вероятность смерти малыша на ранних сроках, а также развитие отклонений нервной и эндокринной систем на более позднем сроке преждевременных родов.
Преждевременные роды на разных сроках
В качестве ободряющего момента для тех женщин, которые прибывают в страхе перед возможностью начала преждевременных родов, мы хотим привести особую статистику таких случаев, а также общие шансы ребенка на нормальное развитие. Обратите внимание, что только 6-8% всех родов считаются преждевременными . Вы только вдумайтесь в цифры, что только 8 женщин из 100 рожают раньше назначенного срока, остальные благополучно донашивают малыша.
Преждевременные роды на 24, 25 неделе беременности составляют около 5-7%. Безусловно, таких детей сложнее всего выходить, но все же спасти удается довольно многих. Преждевременные роды на 32, 33, 34 недели беременности становятся причиной рождения более 30% недоношенных детей. Выходить таких малышей уже значительно легче, из них выживает больше половины деток.
Больше всего преждевременных родов (примерно 50%) происходит на -37 неделе . От доношенного ребенка такой малыш отличается только размерами. Все органы и системы у них уже развиты, чтобы самостоятельно существовать вне утробы матери. Как видите, многим женщинам нет причины переживать, самое главное вовремя обратиться к врачу.
Ваши действия
В том случае, если срок вашей беременности менее 37 недель, а у вас уже отошли воды и начались схватки, то необходимо как можно быстрей вызвать скорую или связаться со своим лечащим врачом . Если роды начались, они могут также самостоятельно и прекратиться. Происходит такое примерно в половине случаев, при другом развитии событий у женщины начинаются настоящие роды, которые уже невозможно остановить. В том случае если уже отошли околоплодные воды, врач проведет амниотетс. Он нужен для того, чтобы проверить - на самом ли деле это вода. В том случае, если безводный промежуток более 12 часов, то назначаются безвредные для ребенка антибиотики.
Как вы понимаете, если вы заметили начало преждевременных родов, то необходимо, не раздумывая ехать в больницу, ведь в этом случае даже несколько часов могут стать решающими. Ведь велика вероятность, что на начальном этапе врачи смогут их остановить, тем самым спасти недоношенному малышу жизнь и дать возможность ему нормально развиться в утробе матери, и быть готовым к появлению на свет. Поэтому не стоит откладывать.
Роддом
В роддоме при ведение преждевременных родов врач должен проводить мониторинг сердцебиения малыша. В случае необходимости в обезболивании рекомендуется не использовать промедол и остальные наркотические анальгетики, так как они могут негативно отразиться на дыхательной системе малыша. В большинстве случаев врач назначает эпидуральную анестезию. В том случае, если срок беременности - менее 34 недель, то роженице могут назначить гормоны, способствующие ускорению развития легких у малыша (профилактика респираторного дистресс-синдрома). Кроме того, также будут назначены препараты, позволяющие приостановить на некоторое время родовую деятельность. При сроке беременности - более 34 недель, женщина в большинстве случаев рожает естественным путем. В некоторых случаях во время преждевременных родов делают кесарево сечение. Такая необходимость случается в случае возникновения осложнений - таких, как сильное кровотечение либо состояние, угрожающее жизни малыша.
Беременность после преждевременных родов
Новую беременность после преждевременных родов лучше запланировать заранее, пройдя перед таким ответственным моментом обследования не только половых органов, но и внутренних. Необходимо также в обязательном порядке сдать кровь на выявление концентрации гормонов щитовидной железы , нехватка которых, может стать причиной повторных преждевременных родов. Также нужно сделать УЗИ органов большого таза, обследовать сердце, сдать кровь на определение количества гормонов и показателей иммунитета.