Лечение и профилактика молочницы во время беременности. Молочница во время беременности: как лечить? Эффективное лечение молочницы у беременных
Период вынашивания ребенка для женского организма является серьезной встряской, поскольку в нем начинает происходить гормональная перестройка. Кроме этого иммунитет будущей мамы ориентирован на ребенка, что становится причиной уязвимости женщины перед различными болезнями, включая молочницу. Согласно медицинской статистике, кандидоз при беременности встречается в 9 из 10 случаев, при этом чаще его признаки у женщин проявляются в последнем триместре. Невзирая на безобидные симптомы, патология способна навредить как будущей маме, так и плоду.
Что такое кандидоз при беременности
Молочница – это распространенное среди женщин заболевание, особенно часто диагностируемое во время беременности. Патологию вызывает дрожжевой грибок Кандида (Candida), при этом в небольших количествах его присутствие в женском организме считается нормой. Бактерия живет в теле под контролем иммунной системы, никак не проявляя себя. Когда же иммунитет слабнет во время беременности, грибок начинает активно размножаться, увеличивая свою популяцию в женском организме.
Симптомы
Кандидоз у беременных, как и любая другая инфекция, потенциально опасна для будущей мамы и ребенка. Данное заболевание может привести к осложнению беременности и инфицированию плода. Ключевыми симптомами нарушения вагинальной микрофлоры половых органов вследствие жизнедеятельности грибка являются:
- дискомфорт в области промежности, который сопровождается зудом;
- жжение при мочеиспускании;
- творожистые, белые обильные выделения с кисловатым запахом.
Причины кандидоза у беременных
Молочница во время вынашивания плода встречается все чаще, невзирая на развитие диагностических и терапевтических направлений в медицине. Это объясняется неблагоприятным воздействием внешних факторов на организм женщины, иммунитет которой в данное время снижается. Время ожидания ребенка сопровождается масштабной перестройкой функционирования разных органов и систем: у будущей мамы изменяется микрофлора кишечника, появляется нехватка минералов и витаминов. Другие факторы, которые вызывают кандидоз во время беременности – это:
- Изменения на уровне гормонального фона. перестройка эндокринного статуса нужно для нормального вынашивания малыша. При этом в женском организме начинают преобладать гестагены, способствующие размножению дрожжевых грибов.
- Снижение иммунитета. Плод для организма женщины наполовину генетически чужероден, поэтому, чтобы иммунная система не отторгала его, природой предусмотрено естественное снижение защитных свойств организма в этот период.
- Хронический стресс, переутомление, несбалансированное питание. Такие факторы негативно отражаются на общем состоянии здоровья будущей мамы, формируя угрозу его заражения инфекциями.
- Частые спринцевания влагалища, наличие инфекций в организме, прием гормональных препаратов, лечение антибиотиками. Перечисленные факторы являются предрасполагающими для развития кандидоза, поскольку нарушают нормальную микрофлору половых органов.
Диагностика
Методы обследование беременных пациенток с подозрением на кандидоз не отличаются от таковых при кандидозе у небеременных женщин. При этом очень желательно, чтобы патология была обнаружена как можно раньше – это предотвратит развитие опасных для малыша осложнений. Для уточнения диагноза врач направления пациентку на такие диагностические обследования:
- Мазок на микрофлору. Со слизистой влагалища собирают содержимое (слизь) посредством стерильного тампона. После мазок исследуют под микроскопом.
- Бактериальный посев. Данный метод диагностики применяется не всегда, а лишь в случаях, когда необходимо выявить тип грибков и бактерий, которые населяют влагалище. Этот анализ нужен для назначения эффективного лечения.
Нужно ли лечить молочницу при беременности
Мнение врачей в этом вопросе расходятся, поэтому гинекологи отталкиваются от индивидуальных факторов протекания кандидоза у каждой пациентки. Как правило, заболевание при отсутствии симптомов, не пролечивают вплоть до самих родов. Если женщине предстоит естественный родовой процесс (а не кесарево сечение), то предварительно заболевание лечат для того, чтобы исключить риск заражения малыша во время родов, иначе кандидоз можно не устранять.
Молочница в первом триместре беременности тоже крайне редко подвергается лечению, при условии отсутствия неприятных признаков патологии. Если же характерная симптоматика присутствует, терпеть это нельзя, поэтому врач назначает пациентке максимально безопасное лечение. При постоянно рецидивирующей болезни есть основание полагать, что кандидоз маскирует какое-то более серьезное заболевание (хламидиоз, микоплазмоз, уреаплазмоз, пр.). В данном случае пациентку направляют на сдачу анализов, после чего начинают комплексное лечение.
Лечение молочницы при беременности
Самым проблематичным является лечение молочницы у беременных на первом триместре срока, поскольку во время закладки органов и систем плода крайне нежелателен прием любых медикаментов. Тем не менее, молочница в первые недели вынашивания малыша появляется очень редко: вероятность ее развития возрастает по мере увеличения срока беременности. Самым безопасным методом лечения кандидоза считаются вагинальные таблетки и свечи, которые допускается использовать на любом триместре.
Начиная с четвертого месяца срока женщина по назначению врача может использовать многие другие препараты от вагинальной грибковой инфекции, однако стоит понимать, что полностью устранить молочницу невозможно. В определенных случаях беременной приходится проводить курсы терапии в каждом триместре. При этом лечение, как правило, подразумевает применение исключительно местных средств, таблетки могут назначаться врачом лишь при наличии обострений болезни или других серьезных показаний.
Во втором и третьем триместрах запрещено использовать любые растворы для спринцевания, будь то марганцовка, хлоргексидин, сода, пр. Самым безопасным методом борьбы с кандидозом при беременности и во время лактации являются свечи Пимафуцин, которые могут применяться даже на первых неделях срока. Признаки молочницы проходят уже на 2-3 использованной суппозитории, однако курс лечения все равно необходимо закончить.

Препараты
Терапия грибковой инфекции должна быть комплексной. Так, капсулы и таблетки ликвидируют патогенную флору в кишечнике, где располагается основной очаг болезни, а местные средства действуют непосредственно на слизистой влагалища, устраняя неприятные симптомы. Как правило, для лечения кандидоза у беременных назначают такие группы медикаментов:
- Системные противогрибковые средства. Некоторые из них можно применять в период вынашивания малыша и при лактации (Нистатин, Пимафуцин), поскольку такие системные препараты нетоксичны.
- Местные лекарства. Мази, крема, свечи, спреи быстро устраняют локальное воспаление и восстанавливают здоровую микрофлору влагалища. Подбор средств осуществляет гинеколог, поскольку некоторые из них противопоказаны на первом триместре.
- Местные антисептики и противовоспалительные медикаменты. Во время беременности разрешается применять раствор буры в глицерине и зеленки. Эти составы наносятся на марлевый тампон, после чего стенки влагалища очищаются механическим путем. Такие процедуры разрешено проводить на любом сроке.
- Общеукрепляющие, иммуномодулирующие средства. Помогают бороться с молочницей и предотвращают рецидивы поливитаминные комплексы, свечи Виферон, пробиотики с бифидобактериями.
Таблетки
После диагностического исследования чувствительности грибка к антимикотическим препаратам врач подбирает самое эффективное средство. Тем не менее, кандидоз при беременности может быть вылечен лишь таким препаратом, который не навредит ребенку внутри утробы. Исключительно в тяжелых случаях женщине назначают следующие системные лекарства от молочницы при беременности:
- Пимафуцин. Данный противогрибковый антибиотик широкого спектра действия не противопоказан при беременности, однако его, как правило, назначают в виде суппозиториев. Прием таблеток может понадобиться, если вылечить кандидоз местными средствами не удается. Преимуществами Пимафуцина являются относительно низкая стоимость и низкая вероятность побочных эффектов.
- Нистатин. Препарат относится к группе антибиотиков с противогрибковым действием. Нистатин воздействует исключительно на грибки, без ущерба для других обитателей микрофлоры слизистой органа, пораженного молочницей. Категорически запрещается заниматься самолечением и начинать прием таблеток без назначения врача.
Свечи
В период вынашивания ребенка прием антибиотиков в форме таблеток строго ограничен, поэтому используются средства местного действия, активные компоненты которых не попадают в общую кровеносную систему. Самыми эффективными и удобными для применения считаются свечи. Врачи, как правило, назначают беременным:
- Залаин. Суппозитории можно применять на любом триместре. Их достоинства заключаются в высокой эффективности, отсутствии побочных эффектов, однократном введении. Кроме этого, свечи Залаин не подтекают и не пачкают белье. Недостатком препарата является высокая цена.
- Тержинан. Вагинальные таблетки назначаются во 2-3 триместрах. Тержинан имеет массу плюсов, включая мощное угнетающее влияние на грибки, сохранение баланса рН во влагалище, низкий риск побочных эффектов. Недостатками свечей является необходимость проходить длительный курс лечения, высокая цена.
- Клотримазол. Препарат может использоваться во 2-3 триместре. Его достоинствами можно считать невысокую стоимость и эффективность против множества микроорганизмов. Недостатками Клотримазола являются риск аллергии, вероятность рецидива, поскольку кандида быстро привыкает к препарату, большой перечень побочных эффектов.

Народные методы
Не стоит надеяться исключительно на нетрадиционную медицину, поскольку ее средства не способны полностью вылечить инфекционное заболевание. Тем не менее, в тандеме с медикаментозными препаратами народные средства могут значительно ускорить процесс выздоровления и избавить женщину от неприятных ощущений. Кандидоз при беременности можно лечить с помощью следующих рецептов:
- Ванночки с содой и йодом. В литре теплой воды следует растворить 1 ч. л. соды и 1 ч. л. йода. В ванночке нужно посидеть около получаса. Повторять процедуру нужно ежедневно по 1 разу, пока кандидоз не удастся вылечить.
- Спринцевания. В литре кипятка растворите 2 ст. л. соли. Прокипятите жидкость и остудите до комнатной температуры. После добавьте сюда же 1 ст. л. соды и 0,5 ч. л. йода. Проводите спринцевания таким раствором дважды в день на протяжении 5 суток.
- Травяные настои. Смешайте по 3 ст. л. ромашки, календулы, шалфея. Залейте 2 ст. л. полученной смеси литром крутого кипятка, настаивайте жидкость пару часов. После остывания отвара до теплого состояния проводите орошения половых органов с помощью спринцовки дважды за день до исчезновения симптоматики кандидоза.
Последствия кандидоза для матери и ребенка
Молочница – это болезнь, при отсутствии лечения которой возникают неприятные последствия как для будущей мамы, так и для малыша, поэтому, при возможности, следует заранее пролечить патологию (на стадии планирования беременности). Грибковая инфекция уменьшает эластичность влагалища, вследствие чего в процессе родовой деятельности на стенках органа образуются трещины и разрывы. По этой причине в конце срока гинеколог тщательно осматривает женщину и, при наличии признаков нарушения микрофлоры, назначает соответствующую терапию.
Кандидоз осложняет и продлевает процесс заживления швов после родов, при этом у женщины могут образовываться воспаления, нагноения и прочие неприятные явления, требующие приема антибиотиков. Последствия кандидоза для малыша еще более серьезны. В самых тяжелых случаях молочница приводит к смерти уже родившегося ребенка или прерыванию беременности. Грибок поражает такие органы малыша:
- глаза;
- слизистую дыхательных путей;
- кожу;
- внутренние органы.
Прогноз
При наличии системного кандидоза у беременной прогноз всегда серьезный, поэтому огромное значение имеет своевременность лечения болезни. Чтобы не упустить начало развития молочницы, женщине следует регулярно наблюдаться в женской консультации и тщательно следовать рекомендациям врача. Во время беременности легче предупредить появление кандидоза, чем искать действенные способы борьбы с ним, поэтому на всем сроке следует проводить грамотную профилактику заболевания.

Профилактика молочницы при беременности
Терапия кандидоза во время вынашивания ребенка – задача не из легких, поэтому следует стараться предотвратить развитие грибковой болезни. Для профилактики молочницы при беременности нужно соблюдать следующие правила:
- носить исключительно удобное белье из натуральных материалов, пропускающих воздух и препятствующих формированию теплой, влажной среды;
- использовать подходящие гигиенические средства с нейтральным рН;
- при склонности к кандидозам регулярно проводить тесты на определение уровня кислотности, а при отклонениях – сразу обращаться к врачу;
- избегать дисбактериоза, запоров, включая в меню достаточное количество свежих овощей, фруктов, кисломолочных продуктов;
- укреплять иммунитет поливитаминными комплексами, сбалансированным питанием, регулярными прогулками на свежем воздухе, умеренными спортивными нагрузками.
Видео
(молочница) – заболевание, которое довольно часто возникает у беременных женщин в результате изменения гормонального фона, снижения иммунной защиты и влияния многих других факторов. Иногда женщины, узнав о беременности, начинают излишне тщательно заботиться об интимной гигиене, используя различные специальные средства, тем самым нарушая вагинальную флору. Это тоже нередко становится одной из причин возникновения молочницы.
Известно, что во время беременности применение некоторых медицинских препаратов ограничено или запрещено. Тем не менее, лечить молочницу нужно обязательно, поэтому при появлении ее симптомов следует обратиться к наблюдающему врачу, не стоит лечиться самостоятельно, в том числе . Препараты назначаются после обследования и лабораторных анализов, позволяющих точно установить диагноз, к тому же, в разные сроки беременности используются различные лекарственные средства.
Свечи для лечения молочницы при беременности
С целью лечения молочницы могут быть использованы противогрибковые препараты в форме таблеток или вагинальных свечей.Использование вагинальных свечей наиболее предпочтительно для лечения молочницы во время беременности, поскольку они применяются местно, а вещества, входящие в их состав, практически не всасываются в кровоток и не оказывают влияние на развитие плода. Многие суппозитории, разрешенные к применению во втором и третьем триместрах беременности, не рекомендуются к назначению в первом. Свечи используются вагинально, после туалета наружных половых органов, обычно по 1 суппозиторию в день, длительность курса лечения варьируется. Таблетированные препараты для лечения молочницы у беременных женщин применяются крайне редко.
В первые 12 недель беременности по назначению врача разрешается использовать свечи с натамицином (Натамицин, Пимафуцин), для лечения молочницы их применяют один раз в день на ночь в течение недели. Также в первом триместре врач может назначить для лечения кандидоза свечи Бетадин, обладающие не только противогрибковым, но и противовоспалительным и антисептическим действием. Следует отметить, что их применение допускается только в первые 12 недель беременности, но не рекомендуется во 2 и 3 триместрах. Обычно после курса лечения этими препаратами симптомы вагинального кандидоза исчезают, но не исключается рецидив заболевания на более поздних сроках беременности.
Начиная со второго триместра беременности только по назначению врача для лечения молочницы могут использоваться более эффективные свечи, такие, как Ливарол, Гино-Певарил, Клотримазол, Полижинакс и др. Вещества, входящие в их состав, практически не всасываются в кровоток, тем не менее, применять их следует по назначению врача, заниматься самолечением нельзя.
При применении вагинальных свечей возможно появление неприятных побочных эффектов, например, это могут быть жжение, зуд во влагалище, увеличение количества выделений. Если эти симптомы ярко выражены и доставляют женщине значительный дискомфорт, следует немедленно обратиться к врачу. Обычно на 2-3 день лечения при помощи вагинальных суппозиториев наступает улучшение, количество выделений из влагалища уменьшается, проходит зуд и другие неприятные ощущения, вызванные молочницей. Несмотря на улучшение состояния, прерывать курс лечения нельзя, его обязательно нужно довести до конца. Через 1-2 недели после окончания лечения необходимо сдать контрольные анализы.
Мази и гели, применяемые для лечения молочницы, обычно содержат те же вещества, что и свечи. Чаще всего они применяются в составе комплексной терапии наружно при поражении грибками рода Candida слизистых оболочек и кожных покровов.
Интимная гигиена при молочнице
Большое значение для лечения и для профилактики вагинального кандидоза играет интимная гигиена. Иногда неправильно подобранные средства для подмывания могут стать причиной развития молочницы.
Известно, что во время беременности под влиянием изменения гормонального фона изменяется pH среды во влагалище, она становится более кислой. Конечно, в таких условиях снижается риск развития бактериальных инфекций во влагалище, но одновременно повышается риск возникновения кандидоза, поскольку для грибков такая среда, напротив, является благоприятной. Поэтому многие гинекологи не рекомендуют беременным женщинам использовать для подмывания средства, в составе которых есть вещества, создающие благоприятную среду для молочнокислых бактерий. Подмываться лучше чистой водой, отваром ромашки или календулы, можно использовать специальные средства для интимной гигиены с нейтральным pH.
При молочнице разрешается делать сидячие ванночки с отваром ромашки или календулы, но только после консультации с врачом. Вода для ванночки должна быть теплой, но ни в коем случае не горячей или холодной. Спринцевания влагалища любыми растворами без назначения врача при беременности делать запрещено!
 Появление молочницы у беременной женщины - признак снижения защитных сил организма в целом.
Появление молочницы у беременной женщины - признак снижения защитных сил организма в целом. Появление молочницы во время беременности может свидетельствовать о снижении иммунитета, поэтому наряду с местным лечением нужно позаботиться о состоянии организма в общем. Будущим мамам необходимо полноценно и разнообразно питаться, а также дополнительно принимать поливитаминные комплексы, рекомендованные врачом, не только для профилактики пороков развития плода, но и для укрепления своей иммунной системы.
Особое внимание беременным женщинам следует уделять состоянию пищеварительной системы, также может стать одной из причин развития вагинального кандидоза. Поэтому будущим мамам нужно следить за регулярностью опорожнения кишечника, не допускать . Следует достаточное количество различных кисломолочных продуктов, овощей и фруктов, богатых негрубой клетчаткой и других продуктов, способствующих нормальному пищеварению. При необходимости врач может рекомендовать препараты, содержащие бифидобактерии, (Бифидумбактерин, Бифиформ и др.). Кроме того, эти препараты могут быть рекомендованы для профилактики молочницы и дисбактериоза в тех случаях, если во время беременности проводилось лечение антибиотиками.
На время лечения следует отказаться от половых контактов, а половому партнеру женщины также рекомендуется провести профилактический курс лечения кандидоза. Беременным женщинам во время лечения молочницы, а также после него, рекомендуется отказаться от ношения нижнего белья из синтетических материалов.
На самом деле молочница – не такое безобидно заболевание, как кажется на первый взгляд. Беременным женщинам обязательно нужно ее лечить, чтобы не навредить будущему малышу, но терапию вагинального кандидоза нужно проводить только под контролем врача.
К какому врачу обратиться
При появлении молочницы во время беременности следует обратиться в женскую консультацию к гинекологу. При рецидивах заболевания, его упорном течении может потребоваться осмотр инфекциониста, венеролога, иммунолога, эндокринолога. Полезно будет также посоветоваться с диетологом о правильном питании и предупреждении запоров.
Наиболее часто этот недуг встречается в третьем триместре. К сожалению, кандидоз аж никак нельзя назвать безобидным заболеванием, поскольку существует реальная угроза передачи его плоду. Произойти это может не только во время родов, но и во время вынашивания. Грибок рода кандида, вызывающий заболевание, может стать причиной возникновения серьезных поражений кожи, слизистых, легких и других внутренних органов малыша.
Что такое кандидоз?
В первую очередь, неприятен. Как правило, это заболевание сопровождается белыми выделениями творожистой консистенции, которые имеют неприятный кислый запах и вызывают порой невыносимый зуд. Во вторую — настырен. Вылечить полностью кандидоз очень сложно. Временами заболевание носит хронический характер и обостряется в периоды существенного спада иммунитета. Беременность — время, когда наблюдается угнетение иммунитета и изменение гормонального фона женщины, — как раз один из таких факторов.
В настоящее время различают три клинические формы генитального кандидоза:
- кандиданосительство (для этого периода характерно отсутствие жалоб и выраженной картины заболевания);
- острый урогенитальный кандидоз (характеризуется ярко выраженной воспалительной картиной: покраснением, отеком, зудом, высыпаниями на коже и слизистых оболочках вульвы и влагалища);
- хронический (рецидивирующий) урогенитальный кандидоз (имеет ярко выраженные симптомы, которые периодически «потухают», но затем вновь «расцветают», при чем происходит это на протяжении, как минимум, 2-3 месяцев).
Причины возникновения кандидоза при беременности
Во время беременности множество факторов способны вызвать это заболевание, но мы опишем наиболее основные из них:
- изменение микрофлоры влагалища вследствие повышения уровня женских гормонов;
- авитаминоз, хронические заболевания мочеполовой системы, бактериальный вагиноз (дисбактериоз влагалища), заболевания желудочно-кишечного тракта;
- инфекционные и онкологические заболевания, болезни кровеносной системы, туберкулез, дисфункция половых желез, гипотиреоз, гипогликемия;
- механические факторы (ношение синтетического белья, частые грубые половые акты);
- прием некоторых лекарственных средств: антибиотиков, кортикостероидов, иммуносупресоров;
- неправильное питание, в частности, избыток сладкого, способствующий развитию дисбактериоза и размножению грибков.
Диагностика кандидоза при беременности
Существуют несколько методов определения кандидоза у беременных женщин.
Бактериоскопия — мазок, который берет гинеколог в процессе осмотра влагалища специальным одноразовым шпателем. В результате этого анализа можно выявить кандидоз, даже если внешне его симптомы не проявлялись и не беспокоят пациентку.
Культуральный метод выявления возбудителя. Суть его в том, что взятый материал подсаживают в специальную благоприятную для грибков среду. Об этом методе еще говорят, как о «посеве». Если они все-таки присутствуют, то через определенное время это будет видно при помощи микроскопа.
ПЦР (метод полимеразной цепной реакции) — самый точный, но довольно дорогостоящий метод выявления инфекций. Практика показывает, что его не очень часто используют при беременности, поскольку в этом состоянии он часто дает ложноположительный результат.
Лечение кандидоза во время беременности
К счастью, на сегодняшний день существуют способы лечения кандидоза у беременных женщин. Препараты, применяемые с этой целью, делятся на системные и местные.
Системные — это таблетки, которые действуют, в первую очередь, в кишечнике, а потом всасываются в кровь и проникают во все органы и ткани организма. Однако во время беременности прием таких препаратов ограничен из-за их токсичности и побочных действий. Это приводит к тому, что молочница у беременных отличается высокой устойчивостью к лечению и склонностью к рецидивам. Из так называемых системных лекарственных средств при беременности врач может назначить и . Первый из этих препаратов — малоэффективен, второй достаточно распространен при лечении кандидоза беременных. Пимафуцин обладает достаточной эффективностью и нетоксичен даже в высоких дозах. Целый ряд системных препаратов, например, таких как флуконазол (дифлюкан), леворин, низорал, при беременности противопоказаны.
Местные препараты — это, в первую очередь, разнообразные свечи, влагалищные таблетки и кремы. Местное лечение во время беременности наиболее предпочтительно, хотя действующее вещество у них — то же самое. Например, для лечения кандидоза врач пропишет свечи с нистатином или с пимафуцином (последний препарат может быть также в виде крема).
Кроме вышеописанных препаратов применяют антисептические и противовоспалительные средства. К ним относят раствор тетрабората натрия в глицерине () и обычную зеленку. Эти препараты не имеют побочных действий и применяются при лечении кандидоза даже в первом триместре беременности. С помощью марлевого тампона, обработанного одним из этих растворов, протирают стенки влагалища на ночь.
Поскольку кандидоз возникает на фоне иммунодефицита, то в схему лечения включают общеукрепляющие и иммуномодулирующие препараты (возможно применение ректальных свечей с вифероном).
Во время лечения кандидоза возможно назначение пробиотиков, из которых при беременности разрешены бифидобактерии.
Лечение кандидоза необходимо проводить также партнеру. В ином случае возникает риск повторного заражения женщины.
Запомните, в вопросах устранения этого коварного заболевания должен разбираться врач. Именно ему под силу назначить курс лечения, исходя из индивидуальных особенностей женщины, склонности к аллергии, состояния печени и почек, особенностей течения беременности, сопутствующих патологий. Необходимо помнить, что лечение молочницы должно быть комплексным, поэтапным, включать не только избавление от грибка, но и ликвидацию предрасполагающих факторов и лечение сопутствующих заболеваний.
Специально для - Елена Кичак
Разновидность грибковой инфекции, характеризующейся воспалением слизистой влагалища и вызывающейся дрожжеподобными грибами Кандида альбиканс (Candida albicans), называется кандидозом (или молочницей). Заболевание развивается на фоне быстрого размножения грибов Кандида, которые входят в состав микрофлоры человека. Оно является одним из самых неприятных и надоедливых заболеваний во время беременности.
По статистике примерно у 9 из 10 беременных диагностируется кандидоз. Чаще в последнем триместре.
Лечение молочницы во время беременности требует особого подхода и должно проводиться под строгим контролем гинеколога.
Причины развития
Молочнокислые бактерии (лактобациллы) — неподвижные палочки, входящие в микрофлору влагалища здоровой женщины. Они вырабатывают кислоту, не давая размножаться другим микроорганизмам. Также во влагалище обитают условно-патогенные микроорганизмы - грибы рода Candida. При малой их концентрации, они не вызывают развитие патологических симптомов. Гибель лактобацилл по причине воздействия определенных факторов приводит к изменению уровня pH влагалища, что и активирует размножение патогенных грибов.
Выделяют следующие факторы, повышающие риск появления молочницы во время беременности:
- гормональная перестройка организма (повышенная секреция гормона прогестерона);
- применение гормональных препаратов;
- снижение иммунитета на фоне простуд, затяжных болезней, длительных стрессов, плохого питания, хронического переутомления, недостатка витаминов, минералов;
- заболевания почек, щитовидной железы, сахарный диабет;
- несоблюдение мер личной гигиены;
- применение антибиотиков широкого спектра действия (эти препараты поражают не только вредоносных, но и полезных микробов, обитающих во влагалище и кишечнике, и когда «хорошие» микроорганизмы, которые подавляли развитие грибов Кандида, погибают, начинается активное их размножение);
- частое спринцевание с антисептическими средствами;
- употребление в большом количестве сладостей, мучных изделий;
- ношение тесного белья из синтетических материалов.
Характерные симптомы
 Кандидоз во время беременности характеризуется следующими симптомами:
Кандидоз во время беременности характеризуется следующими симптомами:
- интенсивный зуд в половых органах (порой нестерпимый);
- обильные белые или желтоватые творожистые выделения, имеющие кислый запах;
- боль, жжение во полового акта;
- болезненное мочеиспускание;
- покраснение и отек слизистых оболочек половых органов.
Указанные симптомы схожи с симптомами других серьезных заболеваний. Поэтому, чтобы удостовериться в диагнозе, следует посетить гинеколога и пройти обследование.
Нередко инфекция у беременных протекает в стертой форме и переходит в хроническую.
Методы диагностики
В некоторых случаях клиническая картина может быть стертой, поэтому беременной показаны следующие обследования:
- микроскопия мазка (поможет определить наличие клеток гриба, выявить воспаление и сопутствующую флору);
- культуральное исследование (проводят, если в мазке не нашли возбудителя, но при этом характерные симптомы болезни присутствуют);
- ПЦР-диагностика (помогает обнаружить в выделениях, взятых из влагалища, ДНК возбудителя).
Особенности лечения
Лечение вагинального кандидоза у беременных должно осуществляться исключительно под контролем врача. Ведь только он, изучив течение заболевания, степень его тяжести, состояние организма, способен подобрать оптимальное лечение. Для этого обычно применяются местные препараты — свечи, таблетки, мази, кремы. Существуют и системные препараты для лечения заболевания, но употреблять их рекомендуется лишь в крайних случаях.
В первом триместре (до 12 недель) женщине назначается Пимафуцин. Препарат не опасен, но обладает слабой эффективностью, поэтому существует большая вероятность повторения заболевания на поздних сроках. Во втором триместре могут быть назначены свечи Нистатин. В третьем или перед родами показаны такие препараты, как Клотримазол, Натамицин, Циклопирокс.
Также могут быть назначены иммуномодулирующие и общеукрепляющие препараты — Виферон, Бифидин, Бифидумбактерин.
Только врач способен подобрать правильный препарат, его дозировку, длительность терапии. Курс лечения должен пройти и партнер, поскольку кандидоз передается половым путем.
Для успешного лечения также важно соблюдать следующие мероприятия:
- воздержаться от сексуальных контактов;
- исключить из рациона сладости, мучные изделия, пряности, острые, маринованные блюда;
- употреблять больше кисломолочных продуктов, свежих фруктов, овощей;
- подмываться 2-3 раза в день чистой водой без мыла;
- отказаться от ношения обтягивающего нижнего белья, а также белья из синтетических тканей.
Чем опасна инфекция во время беременности
 Кандидоз, впрочем как и любое другое инфекционное заболевание, представляет потенциальную опасность. Помимо дискомфорта он может оказать негативное влияние на течение беременности и процесс родов. Болезнь разрыхляет ткани влагалища, что приводит к потери его эластичности, а это повышает риск получения разрывов в процессе родов.
Кандидоз, впрочем как и любое другое инфекционное заболевание, представляет потенциальную опасность. Помимо дискомфорта он может оказать негативное влияние на течение беременности и процесс родов. Болезнь разрыхляет ткани влагалища, что приводит к потери его эластичности, а это повышает риск получения разрывов в процессе родов.
Существует большая вероятность передачи инфекции ребенку во время родов при прохождении его по родовым путям. Кандидоз может «поселиться» во рту у него, что вызовет сложности с кормлением.
В очень редких случаях, инфекция может поразить внутренние органы плода, а также кожные покровы, пуповину, слизистую оболочку рта, дыхательные пути. В этом случае исход может быть печальным. Именно поэтому крайне важно лечить кандидоз во время беременности.
При своевременном обращении к гинекологу и соблюдении всех его назначений опасность маловероятна.
Просмотров: 3135 .Беременность - это одно из самых прекрасных и одновременно сложных состояний женщины. В период ожидания малыша организм будущей мамы работает в режиме повышенной нагрузки и претерпевает сильные гормональные изменения. Иммунная система становится более уязвимой к грибковой инфекции, которая вызывает дисбаланс микрофлоры, поэтому молочница при беременности это очень частое и распространенное явление.
Во время беременности организм становится уязвим к инфекциям
По данным статистики эта бесцеремонная неприятная гостья без спросу приходит к каждой третьей беременной женщине. Иногда молочница во время беременности совершенно не беспокоит будущую маму, и о своем заболевании она узнает только по результатам плановых анализов. Но такое бывает редко, в основном вагинальный кандидоз при беременности вызывает сильный психологический и физиологический дискомфорт. Признаки молочницы трудно спутать, с чем-либо другим, в первую очередь - это ярко выраженный зуд, сухость и покраснение слизистых оболочек и вульвы и творожистые выделения белесого цвета.

Молочница часто появляется у беременных
Главным виновником и возбудителем заболевания выступает Candida albicans. В обычных условиях этот грибок может спокойно обитать в здоровом женском организме, но как только защитные силы иммунитета ослабевают, Кандида начинает стремительно и бесконтрольно размножаться. При этом количество полезных бактерий (лактобактерии, бифидобактерии), составляющих нормальную микрофлору, уменьшается, и возникает дисбаланс. Размножению грибка также способствует повышение уровня прогестерона и нестабильный кислотный баланс влагалищной среды.
Возможные причины молочницы
Кандидоз - это не только самостоятельное заболевание, также он является своеобразным индикатором наличия проблем в организме, поэтому нужно бороться не только с молочницей, но и уметь определять другие вероятные причины возникновения. Это могут быть:

Повышенный сахар в крови также может быть причиной молочницы
- Хронические воспалительные процессы;
- Нарушение функции эндокринной системы;
- Избыточный вес, нарушение обмена веществ;
- Повышенный уровень сахара в крови, сахарный диабет;
- Герпес (генитальный);
- Дестабилизация процессов обмена веществ в печени, заболевания почек;
- Проблемы с кишечником;
- Бесконтрольный прием гормонов, стероидных препаратов и эубиотиков;
- Заболевания желудка и кишечника, колиты;
К другим, распространенным причинам молочницы у женщин относятся сильные эмоциональные стрессы и неблагоприятное воздействие окружающей среды.
Симптомы молочницы при беременности

При обнаружение симптомов молочницы обратитесь к врачу
В период вынашивания ребеночка влагалищный кандидоз предоставляет собой определенную опасность для мамочки и плода. Молочница у беременных это ненормальное явление, поэтому при обнаружении у себя следующих симптомов необходимо немедленно обратиться к гинекологу, который ведет вашу беременность. Почему следует это сделать? Лечащий врач знает, какие выделения при молочнице у беременных являются нормой, он установит правильный диагноз и назначит безопасные препараты, которые разрешены в период вынашивания.
- Густые выделения, имеющие специфический запах, неоднородную творожистую структуру (комочки) и белый или желтоватый цвет.
- Резь и боль при мочеиспускании и половых контактах.
- Покраснение и отечность половых органов и слизистой.
- Постоянно присутствующий зуд, который слегка ослабевает после принятия водных процедур.
Вышеописанные симптомы молочницы у беременных женщин указывают на острую форму заболевания. Молочница признак беременности? И нет и да, эта болезнь указывает на ослабление иммунной системы, которые свойственно некоторым беременным. Если у женщины сильный иммунитет кандидоз может не проявляться ярко выраженными признаками, и не доставлять ей никаких неудобств. В какой бы форме ни протекала молочница при беременности симптомы и лечение всегда сможет определить лечащий врач.
Интенсивней всего вагинальный кандидоз у беременных проявляется вечером и ночью. Неприятные ощущения препятствуют полноценному сну, провоцируют раздражение, постоянную усталость и недомогание.
Кандидоз при беременности: кто находится в зоне риска?
К сожалению, от молочницы при беременности никто не застрахован. Это масштабное явление можно встретить в любом уголке нашего земного шара. Симптомы молочницы у беременных во всем мире одинаковы, так же как и факторы, провоцирующие данную женскую беду.

Из-за большого количества провоцирующих факторов молочница и беременность очень тесно связаны между собой. Чтобы не оказаться в зоне риска нужно избавляться от вредных привычек еще до того, как вы решили забеременеть, тогда вполне возможно будет исключить вероятность данного заболевания.
Может ли молочница при беременности причинить вред малышу?
Как и любая другая инфекция, молочница при беременности представляет потенциальную опасность, она пагубно влияет на протекание самого процесса, повышает возможность заражения ребенка во время прохождения по родовому пути. Чем опасен кандидоз:

Молочница во время беременности может вызвать осложнения
- при дисбалансе микрофлоры влагалища возможна ситуация, когда присоединяется вторичная инфекция, которая может быть более опасной, чем кандидоз;
- впоследствии постоянного кислородного голодания ребенок получает недостаточное количество питательных веществ;
- возможно преждевременное отхождение вод либо воспаление плаценты;
- во время прохождения ребенком родового пути, образуются разрывы, на месте которых появляется соединительная ткань, не обладающая эластичностью;
- если не вылечить молочницу во время беременности, в родовом процессе происходит заражение органов новорождённого (кожные покровы, полость рта, легкие). Кандида, поселившаяся во рту у младенца, вызывает стоматит, который мешает полноценно питаться и набирать вес;
Риск заражения малыша более высок при родах, чем при вынашивании. В утробе плод защищен фетоплацентарным барьером, околоплодными водами и плодной оболочкой. По данным статистики, внутриутробное заражение происходит всего в 0,5% случаев. Несмотря на то что молочница в начале беременности появляется очень часто, она не так безобидна, как кажется на первый взгляд. Запускать болезнь не стоит, ее нужно вовремя диагностировать и лечить.
Грибок передается от матери к ребенку в 70% случаев, независимо от того, рожала ли женщина естественным путем или через кесарево сечение.
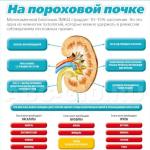
Безопасное лечение молочницы во время беременности

Безусловно, игнорировать болезнь нельзя, не нужно заниматься и самолечением. При появлении первых признаков лучше всего будет обратиться к своему доктору. Именно он способен определить степень тяжести заболевания, изучить течение заболевания и подобрать эффективное лечение с помощью разрешенных во время беременности препаратов. Диагностика проводится с помощью микроскопического исследования мазка бактериологическим методом. В результате определяется конкретный тип грибка, и назначаются соответствующие препараты. Может ли быть молочница полностью вылечена? Конечно да, если подобрать правильное лечение и выполнять рекомендации врача.
Классическое лечение молочницы у беременных
Учитывая особое положение пациентки можно применять только местные фармакологические средства, являющиеся полностью безвредными для малыша. Лечение кандидоза при беременности осуществляется с помощью таблеток, суппозиториев, мазей и различных кремов.
Пимафуцин

Свечи Пимафуцин
Молочница при беременности успешно лечится этим средством. Пимафуцин приводит в норму микрофлору и разрушает структуру грибка. Натамицин – основное активное вещество - не проникает через плаценту, не всасывается слизистой и не поступает в кровь. Использовать свечи можно на любом этапе беременности, при лактации и после родов. Это средство абсолютно не токсично. Длительность лечения составляет от трех до шести дней. Средняя стоимость за шесть свечей составляет 500 рублей.
Клотримазол
Лекарственное средство выпускается в форме суппозиториев и вагинальных таблеток, дозировкой 100, 200 и 500 мг. Клотримазол можно использовать начиная с тринадцатой недели, дозу определяет врач. Обычно лечение молочницы при беременности данным препаратом длится около 6-7 дней. Средняя цена шести таблеток - 35-40 рублей.
Тержинан
Данный препарат рекомендуется для использования, начиная с тринадцатой недели. Активный действующий компонент – нистатин, эффективно борющийся с грибками. Форма выпуска – вагинальные таблетки и суппозитории. Как лечить молочницу при беременности с помощью Тержинана? Перед сном свеча либо предварительно намоченная водой таблетка вводится во влагалище. Курс лечения длится на протяжении 9-14 дней. Средняя цена за шесть вагинальных таблеток -350-375 рублей.
Ливарол
Как и предыдущие препараты Ливарол воздействует только на инфицированную область (слизистую влагалища и вульву), не попадая в кровь. Активный компонент кетоконазол эффективно борется с дрожжевыми грибками и восстанавливает нормальный уровень кислотности вульвы. Терапия длится от 3 до 10 дней. Срок, с которого можно использовать препарат – 12-я неделя. Средняя стоимость за шесть свечей – 350-370 рублей.
Кандидоз во время беременности: на помощь придут народные средства

При молочнице хорошо помогает настой ромашки
В качестве дополнительных вариантов лечения возможна терапия народными методами. Этот вариант вполне может существовать как вспомогательный. Если вы думаете, как избавиться от молочницы во время беременности, попробуйте подружиться с ромашкой. Эта удивительная женская травка отлично снимает воспаление, которое может появляться при поражении грибком. Настой ромашки устраняет зуд и жжение, обладает выраженным бактерицидным эффектом. Приготовить раствор совсем несложно: на 200 мл кипящей воды нужно столовую ложку ромашки и настоять в течение 30 минут, затем настой нужно процедить. Мочь это сделать под силу каждой. Популярным домашним средством, которое есть в арсенале у беременной, является пищевая сода. Это вещество быстро снимает неприятные симптомы заболевания: сухость, зуд и жжение. Беременность при молочнице часто омрачается неприятными ощущениями, используя раствор соды для обмывания наружных половых органов, вы избавитесь от этих надоедливых симптомов. Раствор для ополаскивания готовится из расчета пол чайной ложки соды на стакан теплой кипяченой воды. Медовые компрессы оказывают антисептический и противовоспалительный эффект, уменьшают количество грибков. Раствор для примочек делают из стакана теплой воды и столовой ложки меда. Компресс накладывают примерно на два часа, затем хорошо промывают кожные покровы кипяченой водой.
Профилактика молочницы при беременности

Здоровый образ жизни - хорошая профилактика от молочницы
Некоторых девушек беспокоит вопрос: можно ли беременеть при молочнице? При хронической форме заболевания, желанная беременность наступает не так часто как хотелось бы, ведь половая жизнь доставляет дискомфорт, а измененная кислотность влагалищной среды пагубно воздействует на сперматозоиды. Что делать, чтобы предупредить влияние молочницы на беременность?
- Старайтесь пить много жидкости, к примеру, компот, клюквенный морс.
- Ведите здоровый образ жизни, занимайтесь спортом, закаливайте организм.
- Не носите обтягивающее белье из синтетических материалов.
- Не злоупотребляйте острым, копченым, сладкими и мучными изделиями.
Беременеть при молочнице не рекомендуется. Еще на этапе планирования постарайтесь избавиться от этой инфекции. Если же молочница как признак беременности снова проявилась после зачатия, не нужно расстраиваться, а направить силы на повышение иммунитета, правильное питание и скорейшее излечение от болезни. Здоровья вам и вашему малышу!