Острая и хроническая гипоксия плода. Гипоксия плода – диагностика и лечение по неделям беременности, последствия для головного мозга, почек, легких и других органов. Профилактика гипоксии плода
Мать связана с плодом через или «детское место». Через этот орган плод получает питательные вещества и кислород. Также через плаценту выводятся продукты жизнедеятельности эмбриона. Если беременность протекает без патологий, то кровь плода содержит меньшее количество кислорода, чем кровь его матери. Чтобы такой проблемы не было, сердечко ребенка работает очень активно. А также вырабатывается фетальный гемоглобин, который насыщает организм плода необходимым кислородом.
При нарушении плацентарного снабжения кровью плода компенсация не происходит, такое случается в 3-7 случаях из 100. Данное состояние известно как (ФПН). Последствием становится внутриутробная гипоксия плода (иными словами — дефицит кислорода у плода).
Механизм развития ФПН и гипоксии
Активность плаценты наиболее высока с седьмой по девятую и с четырнадцатой по семнадцатую неделю гестации. В эти периоды повышен риск возникновения сосудистых аномалий, из-за чего и развивается фетоплацентраная недостаточность. Зачастую ФПН становится последствием заболеваний будущей матери, осложнений гестации или неправильного образа жизни роженицы.
Механизмы ФПН :
- уменьшения поступления крови в плаценту (например, если у матери стойкое понижение артериального давления)
- затруднение венозного оттока
- изменения свертываемости крови у матери и будущего ребенка
- отслойка плаценты
- инфаркт плаценты
- отек «детского места» из-за инфекции
Виды и факторы риска
Развитие гипоксии может быть медленным, в таком случае ее причисляют к хронической. Если же развитие дефицита кислорода быстрое, то диагностируют острую гипоксию.
Факторы риска :
- сердечные пороки будущей мамы
- болезни при беременности
- стойкое снижение АД (гипотония)
- гипертония
- инфекционные заражения
- анемия
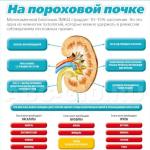
- болезни почек у матери
- нарушение баланса гормонов
- осложнения вынашивания
- проблемы с щитовидкой
- неправильное расположение плаценты и ее отслойка
- вынашивания сразу 2 и более детей
Плацента сказывается на сердечно-сосудистой системе беременной. Происходит увеличение объема крови в 2 раза, происходит расширение периферических сосудов. Результатом становятся скачки АД. Если наблюдается стойкое повышение давления до 130/80мм рт. ст. и выше, то можно подозревать нарушения в работе плаценты.
Гипертония в части случаев прогрессирует в преэклампсию, но в части случаев повышение давления переносится роженицей нормально. Стоит учитывать, что при этом всегда выше риск дефицита кислорода для плода, потому он может умереть в животе матери.
Преэклампсия — состояние, которое может появиться после 20-й недели гестации при нарушении кровотока в плаценте. Страдают также:
- сосуды
- печень
- почки
Самые тяжелые последствия (эклампсия):
- судороги
Для таких состояний типично отставание малыша в росте и нехватка кислорода. Раннее начало повышает риски страдания плода. Могут иметь место ранние роды.
Диагностика гипертонии беременной :
- мочевина, креатинин
- электролиты сыворотки
- альбумин
- трансаминазы
- сбор мочи за сутки
- общий анализ крови
- рентген грудной клетки
- электрокардиография
- ЭхоКГ
- исследование свертывающей системы крови
Чтобы избежать печальных последствий нехватки кислорода, нужно тщательно лечить состояние преэклампсии.

Лечение преэклампсии
При сроке беременности до 32 недель женщину кладут в больницу под наблюдение врачей. Назначаются кортикостероиды, если ребенку более 24 недель от зачатия. При ухудшении состояния проводят роды.
При сроке беременности от 32 до 36 недель женщина должна рожать. Ей внутривенно вводят магнезию, проводят лечение от повышение артериального давления. Если женщина родила на сроке гестации до 34 недель, нужны кортикостероиды, чтобы легкие плода развились нормально, и он мог самостоятельно дышать.
Если преэклампсия выявлена на 36-й неделе и позже, женщине вводят магнезию в/в и проводят лечения от гипертензии.
Анемия как причина гипоксии при беременности
Статистика гласит, что больше 40 процентов беременных имеют анемию, более или менее тяжелую. Симптомы могут не проявляться, пока не будет 3-х месяцев гестации. Еще до зачатия ребенка может проявляться симптоматика анемии, которой женщина просто не придаст значения.
Осложнения анемии при беременности:
- фетоплацентарная недостаточность
- преждевременная отслойка плаценты
Проявления анемии у беременной женщины:
- бледность кожи
- сонливость
- слабость
- ломкость ногтей и волос
- периодические обмороки
- головокружения
- зябкость нижних конечностей
Если женщина здорова, и беременность проходит нормально, к 17-й неделе гестации происходят специяические изменения формы сосудов. Такие изменения будут развиваться позже, если есть явления анемии. Появляется , тормозится его развитие. В случаях, когда диагностируется низкий гемоглобин плюс патологии почек в хронической форме, наблюдается более тяжелая гипоксия.
Чтобы не возникло кислородное голодание будущего малыша, нужно проводить терапию анемии до зачатия или в самые первые месяцы беременности. У небеременных девушек и женщин гемоглобин находится в пределах 120-158 г/л. В первом триместре показатель составляет 110-139 г/л. На 4, 5 и 6 месяце гемоглобин 105-148 г/л. А в последние три месяца гестации показатель нормы: 100-150 г/л.
Лечат анемию приемом препаратов железа (вместе с которым назначается аскорбиновая кислота), пока женщина вынашивает малыша и кормит его естественным способом. Препараты для лечения анемии беременных:
- и пр.
Сахарный диабет у беременных
Это тяжелая болезнь, при которой страдают почки, нервы и сосуды. Впрочем, под удар попадает весь организм. Сахарный диабет у беременной приводит к внутриубробной гипоксии. Эта болезнь может повредить у беременной:
- сетчатку глаза
- почки
- сердце
Осложнения для беременной:
- инфекции
- преэклампсия
- эклампсия
Часто при сахарном диабете у беременной плод погибает, так и не родившись. У детей, которые таки появляются на свет, наблюдаются различные пороки развития, а также гипоксически-ишемические энцефалопатии. Если у женщины сахарный диабет, беременность нужно планировать особенно тщательно. За 3-4 месяца до зачатия нужно вывести болезнь на стадию компенсации. Рекомендуется, в том числе, прием фолиевой кислоты в суточном количестве 500 мкг.
Болезни щитовидки как причина гипоксии
Патологии щитовидной железы или недостаточная ее функция наблюдается у 5% женщин, которые ждут ребенка. В части случаев гипотиреоз существует еще до зачатия. Но болезнь может развиться уже и в периоде гестации, что объясняется изменением уровня гормонов и тем, что плод нуждается в микроэлементах, которые и получает из материнского организма.
Симптомы:
- непереносимость холода
- слабость
- быстрая утомляемость
- рост веса тела
- ухудшение способности запоминать запланированные дела, лица и даты
- сухость кожи
- тонкость ногтей
- нерегулярный менструальный цикл
- депрессия
- трудности с опорожнением кишечника
Стоит учитывать, что гипотиреоз беременной, при котором не проводится терапия, грозит будущего ребенка. Чтобы вылечить щитовидную железу, врач назначает гормонозаменяющие препараты в индивидуальной дозировке.
Инфекционные заболевания и гипоксия
При инфекциях зачастую ухудшается кровоток в матке и плаценте. Часть инфекционных болезней могут проникать через плаценту, потому появляется воспалительный процесс оболочек плода. Это грозит как фетоплацентарной недостаточностью, так и острой гипоксией (часто в таких случаях ребенок умирает в утробе матери).
Настораживающие симптомы :
- тошнота и рвота
- спутанное сознания
- любые выделения из половых путей
- зуд кожи
- сыпь любого цвета и типа
- затруднение дыхания и кашель
- повышение температуры, которое держится 3 суток
Врач может применить для лечения:
- антибактериальные препараты
- противогрибковые лекарства
- противовирусные лекарства
- растворы от интоксикации внутривенно
- в части случаев экстренные роды
Отслойка плаценты
Проявляется это опасное состояние течением большого количества крови из половых путей беременной. Гипоксия проявляется очень сильно. Отслойка может быть следствием травмирования живота будущей матери, многоводия, гипертонии и т. д. Нужно как можно быстрее помочь ребенку родиться, чтобы не было внутриутробной смерти.
Степени гипоксии
Если в плаценте нарушается течение крови, это еще не означает острую гипоксию (нехватку кислорода). Плод может в некоторой степени компенсировать фетоплацентарную недостаточность. Если такой процесс будет иметь место, то симптоматики не будет. Только периодически мама будет отмечать, что плод очень активен.
Когда плод уже не может компенсировать нехватку кислорода, это называетя декомпенсированной стадией фетоплацентраной недостаточности. В органах происходят серьезные изменения. Если срочно не помочь ребенку родиться, ситуация может быть угрожающей.
Проявления гипоксии при беременности
При вторичном нарушении кровотока в плаценте появляются:
- почечная недостаточность
- эклампсия
- анемия
При первичном нарушении симптоматики может не быть, только иногда мать будет отмечать, что плод очень активно шевелится в животике. При отсутствии лечения ребенок будет всё меньше и меньше двигаться. Хроническая гипоксия может не проявляться никакими симптомами, аж пока не появятся угрожающие осложнения. Замедляется рост малыша. Это может отметить даже сама мама: животик не будет увеличиваться в достаточной мере. Подтвердить недостаточное развитие эмбриона можно при помощи ультразвука.
Гипоксия при родах
Если роды проходят без осложнений, то при каждой схватке снижается кровоток в плаценте на короткое время. Это тоже состояние гипоксии, но оно не вредит ребенку, т. к. после схватки ребенок опять получает нормальное количество кислорода. Если же гипоксия при родах есть, это негативно сказывается на снабжении плода кровью, что ведет к негативным изменениям в его органах. Гипоксия при родах, при которой ребенок всё никак не появится на свет, грозит его смертью.
Причины :
- преэклампсия и эклампсия
- шок или остановка сердца в процессе родов
- разрыв матки
- тяжелая анемия беременной
- отслойка «детского места»
- предлежание плаценты с кровотечением
- обвитие малыша пуповиной
- затяжные роды
- тромбоз сосудов пуповины
Признаки гипоксии у новорожденных:
- низкая двигательная активность или ее отсутствие
- медленное биение сердца (может быть, наоборот, учащенным)
- зеленые околоплодные воды
Еще не так давно врачи считали, что вдыхание мекония ребенком может произойти только тогда, когда он рождается. Но современные данные показывают, что такой риск есть и при хронической нехватке кислорода. Если такой случай имеет место, то удаление мекония из легких малыша может не дать ожидаемых результатов. Последствием могут быть частые пневмонии и нарушения нервной системы.
Последствием нехватки кислорода ребенка при родах может стать ДЦП. Но так бывает не во всех случаях, а только в редких.
Внутриутробная хроническая гипоксия может иметь такие результаты:
- восприимчивость организма малыша к инфекциям
- небольшой рост и слишком низкий вес при рождении
- анемия
- сбои в терморегуляции тела
- (не у младенцев, а когда ребенок становится постарше)
Последствия острой гипоксии плода при беременности:
- вдыхание первичного кала и пневмония
- риск умереть не родившись
- ранние роды
- отмирание кишечника
- риск ДЦП в дальнейшем
- поражение нервной системы
- высокий риск внезапной младенческой смерти
Выявление гипоксии плода
Применяются такие методы:
- УЗИ с допплерографией
- подсчет шевелений плода
- оценка уровня околоплодных вод
- биофизический профиль плода
Лечение гипоксии плода
Тактика и длительность лечения зависит от срока гестации, состояния малыша и будущей мамы, от болезней будущей мамы, которые есть на момент беременности. Единых принципов лечения нет, потому что гипоксия при беременности становится последствием целого ряда причин.
В части случаев врач выбирает консервативную терапию. Нужно лечить хронические болезни беременной, корректировать анемию и приводить в норму артериальное давление. Больная должна следить за своим питанием, отдыхать достаточное время. Что касается физической нагрузки, врач может рекомендовать умеренные специфические нагрузки.
От вредных привычек нужно отказаться, если таковые еще имеются. При нарушениях системы свертывания врач назначает лекарство из группы антикоагулянтов. При родах нужно следить за тонусом матки, может понадобиться окситоцин. При провоцировании гипоксии слишком активными маточными сокращениями вводить нельзя.
Очень редко применяется амниоинфузия, если присутствует маловодие и задержка развития ребенка. В амниотическую полость вводят специальную жидкость, которая уменьшит состояние кислородного голодания. Если есть гипертония как причина гипоксии, то рекомендуется магнезия внутривенно. При наличии такого фактора как инфекции матери врач назначает соответствующие лекарства, снимающие воспаление и убивающие микробы.
На сегодня эффективность таких препаратов как Магне В6, Актовегин и Пентоксифиллин не доказана.
Гипоксия плода – довольно частый диагноз у беременных. Благо, не всегда он подтверждается. Но врачи часто перестраховываются, и женщин, у которых есть риск развития данной патологии, берут под особый контроль. Чтобы понять, в чем заключается опасность нехватки кислорода и как ее избежать, разберем каковы причины гипоксии плода, в чем ее суть, каковы симптомы, лечение и профилактика.
Что такое гипоксия
Жизнь взрослого человека построена таким образом, что мы сами добываем себе питательные вещества из пищи, а кислород из вдыхаемого воздуха. У нас функционируют система пищеварения, дыхательная система, а также различные органы выполняют выделительную функцию, своевременно освобождая организм от продуктов жизнедеятельности. У плода, находящегося в утробе матери, все внутренние органы и системы находятся в стадии формирования и роста, а обеспечение организма питательными веществами и кислородом осуществляется через кровоток. Кровь матери, насыщенная всем необходимым, обеспечивает все потребности растущего организма.
Если этот процесс по каким-то причинам нарушен, начинается голодание плода, в том числе и кислородное. Именно такое прекращение или замедление переноса кислорода и питательных веществ ребенку называют гипоксией.
Развитие гипоксии может быть связано с огромным количеством причин и возникает как во время беременности, так и в процессе родов.
Причины и профилактика нехватки кислорода
Диагноз «гипоксия» женщина может услышать, находясь примерно на 28 неделе беременности, а иногда даже раньше. К факторами, благодаря которым может развиться гипоксия плода при беременности, относятся состояние здоровья матери и ее образ жизни. Риск патологии возникает, если у матери есть невылеченные инфекции мочеполовой системы, а также обострились хронические заболевания сердечно-сосудистой системы, почек или дыхания. Влияют на развитие гипоксии также гормональные нарушения в организме женщины.
Все эти риски можно нивелировать, готовясь к рождению ребенка заранее. Перед тем как планировать беременность, необходимо пройти комплексное обследование, пролечить инфекционные заболевания и добиться устойчивой ремиссии относительно хронических болезней. Очень желательно также проверить состояние гормонального фона и проверить состояние щитовидной железы. Это начальная профилактика гипоксии плода и других не менее тяжелых патологий.
Если же этого сделать в нужный момент не удалось, важно как можно раньше обратиться к доктору, и выбрать подходящие для беременных методы и оптимальные сроки лечения. Лечение большинства инфекций проводят после 12 недели беременности, когда заканчивается формирование основных органов и систем плода. После этого срока ребенок в основном уже только растет, и вред от медицинских препаратов будет не таким глобальным.
Гипоксия у новорожденных детей, а также у тех, что еще пока не появились на свет, может развиться из-за иммунологического конфликта по группе крови и резус-фактору. Если мать является носительницей отрицательного резуса крови, а ребенок, например, наследует положительный резус от отца, то может возникнуть резус-конфликт. Это нарушение редко возникает в первую беременность. Если же женщина уже перенесла роды или аборт, то в ее организме могли остаться антитела, которые будут разрушать иммунную систему плода как чужеродную. Избежать этого можно путем введения сразу после родов (или аборта) антирезусного иммуноглобулина. Таким образом, мы защищаем не уже родившегося малыша, а делаем безопасной следующую беременность.
Поздний токсикоз и развитие гестоза являются факторами, которые с очень высокой долей вероятности вызывают гипоксию плода. Именно поэтому во второй половине беременности так важно регулярно посещать врача и при необходимости не отказываться от госпитализаций. Грозным симптомом гестоза являются отеки, вот почему врачи тщательно следят за прибавкой веса у будущих мам. При гестозе нарушается кровоток не только в организме матери, но и в системе мать-дитя. Питательные вещества, а главное кислород, не доставляются ребенку в нужном объеме. Известно, что от недостатка кислорода первыми страдают нервные клетки. Начинает развиваться гипоксия мозга у новорожденных.
Врачи говорят о том, что физиологической причиной гипоксии является неполноценная работа плаценты. Раннее старение плаценты может быть связано не только с медицинскими факторами, но и с образом жизни беременной женщины.
К риску гипоксии приводят в первую очередь физические и умственные перегрузки во время беременности, недостаточное количество и качество сна и отдыха. Повышает риск курение и употребление алкогольных напитков.
Но малоподвижный образ жизни и чрезмерное питание не менее опасны, чем перегрузки. Если женщина слишком мало двигается, а пребывание на свежем воздухе сводится к сидению на скамейке в парке, кровоток замедлен. Только активная физическая нагрузка может насытить кровь кислородом, так необходимым ребенку.
Диагностика, симптомы и лечение гипоксии
Для диагностики гипоксии используют такие методы как КТГ, УЗИ и допплерометрия. Процедура КТГ представляет собой исследование, показывающее зависимость частоты сердечных сокращений плода от его двигательной активности. УЗИ дает представление о состоянии и расположении плода, а также показывает степень зрелости плаценты и ее работоспособность. Оценить качество и силу кровотока, обеспечивающего малыша кислородом, поможет допплер.
Но и сама женщина может и должна следить за состоянием своего ребенка, заметить ранние симптомы гипоксии плода . Она это может сделать уже с 20 недель беременности, а то и раньше, когда начинает ощущать шевеления. Если их число резко уменьшилось, меньше 10 в сутки, есть все основания обратиться к врачу и сделать внеплановое УЗИ матки.
Кроме того, за состоянием ребенка следит сам врач. На каждом приеме он прослушивает сердцебиение ребенка с помощью специальной трубочки – акушерского стетоскопа. А также измеряет сантиметровой лентой длину матки и объем живота. Если их рост недостаточен – также назначается УЗИ для того, чтобы удостовериться в наличии или отсутствии внутриутробной задержки развития плода.
Когда обнаружена гипоксия плода лечение проводится незамедлительно. Если нет острой кислородной недостаточности, врач пытается выяснить причину патологию. К примеру, если проблема в несостоятельности плаценты, могут быть назначены препараты, разжижающие кровь, а также препараты, снимающие напряжение матки.
То как лечить гипоксию плода – решает врач. Каждый случай индивидуален. Однако нередко причину недостатка кислорода выяснить или устранить не получается, и тогда остается только внимательно следить за шевелениями плода женщине, а врачам периодически выполнять исследования кровотока в пуповине и частоты сердцебиений у ребенка. В случае острой кислородной недостаточности, женщину в экстренном порядке родоразрешают оперативным путем.
Что такое гипоксия плода
В то время, когда малыш находится в матке, его легкие еще не работают. Они заполнены жидкостью, и хотя иногда совершают дыхательные движения, кислород через них не поступает.
Единственный источник кислорода для малыша – это плацента, а она в свою очередь получает его из крови мамы. Если на любом из этапов его поступление нарушено, развивается кислородное голодание плода, или гипоксия.
Гипоксия плода во время беременности
Время начала гипоксии, а также ее длительность играют очень важную роль в будущем малыша. Чем раньше и дольше – тем хуже. На ранних сроках гипоксия может вызвать отклонения в развитии органов, в том числе головного мозга младенца, и привести к неврологическим проблемам в будущем.
На поздних сроках беременности гипоксия также небезопасна. Она не дает малышу развиваться правильно и по срокам, вызывает задержку внутриутробного развития. Тяжелая гипоксия на поздних сроках может привести к необходимости досрочного кесарева сечения.
Гипоксия в родах
Кроме времени беременности, опасная гипоксия может начаться во время родов, тогда она называется острой. В норме все дети при рождении испытывают умеренный недостаток кислорода и достаточно хорошо приспособлены к временной гипоксии.
Однако в некоторых случаях родовая гипоксия может оказаться опасной: у недоношенных детей, при затяжных родах, при кровотечении или попадании инфекции.
Тяжелая гипоксия с практически полным прекращением поступления кислорода называется асфиксией плода. Асфиксия — это практически удушение. Она может развиться только в результате осложнений: преждевременной отслойки плаценты, многократном обвитии пуповиной, ущемлении пуповины и некоторых других.
Возможные причины гипоксии
Со стороны матери:
- Низкий – меньше 120г/л – гемоглобин крови (анемия);
- Бронхит, астма и другие болезни легких;
- Курение во время беременности;
- Болезни почек;
- Сахарный диабет и другие.
Со стороны плода:
- Врожденные пороки развития;
- Внутриутробные инфекции;
- Фетоплацентарная недостаточность;
Во время родов:
- Неправильное предлежание плода (тазовое, косое);
- Многоплодные роды (двойня, тройня);
- Выпадение пуповины;
- и другие.
Признаки гипоксии плода, как определить гипоксию плода?
На ранних сроках достоверно обнаружить гипоксию почти невозможно, ее можно лишь предположить, если у мамы выявляется анемия или друге болезни.
После 18–20 недель, когда малыш начинает вовсю двигаться в матке, мама может заподозрить гипоксию по уменьшению его активности. Если движения плода стали вялыми и более редкими, необходимо показаться врачу для обследования.
Признаки гипоксии при обследовании:
- На – задержка развития плода, то есть его размеры и вес меньше нормы для данного срока;
- На : ухудшение кровотока в плаценте, в маточных артериях, уменьшение частоты сердцебиения плода (брадикардия);
- На КТГ (после 30 недели): общий балл 8 и меньше, показатель состояния плода (ПСП) более 1, снижение базальной ЧСС меньше 110 в покое и меньше 130 при движениях и др. КТГ склонна давать много ложно-положительных результатов, то есть выявлять гипоксию там, где ее нет. В случае плохого анализа чаще всего нужно просто переделать его на следующий день.
В сложных случаях применяют и другие методы диагностики, такие как амниоскопия и взятие крови из кожи головки плода (только в родах).
Во время родов о наличии гипоксии можно судить по цвету околоплодных вод. Если воды отошли мутные, зеленоватого цвета, а еще хуже – с примесью мекония, значит малыш уже испытывает недостаток кислорода. Прозрачные околоплодные воды – признак хорошего кровоснабжения и состояния малыша.
Как бороться с гипоксией
На протяжении всей беременности всем будущим мамам очень важно как можно больше гулять на свежем воздухе. Это простое правило поможет вам предотвратить многие осложнения беременности, в том числе и гипоксию плода.
Достаточное поступление кислорода с вдыхаемым воздухом обеспечивает хороший обмен веществ в плаценте и уменьшает вероятность развития гипоксии. Но кроме профилактики прогулки можно и нужно использовать для лечения легкой степени гипоксии. Никакие кислородные коктейли не заменят 3–4 часов, проведенных на свежем воздухе.
Если нет угрозы выкидыша или повышенного тонуса матки, полезно заниматься аквагимнастикой и плаванием.
В более серьезных случаях по решению врача необходима госпитализация в роддом и лечение лекарствами. Для этого применяются:
- Курантил
- Актовегин
- Трентал
- Кислородный коктейль
и другие средства, в зависимости от сопутствующих болезней. Например, при повышенном тонусе матки назначают магнезию, но-шпу, гинипрал и др.
Тяжелая гипоксия в конце беременности иногда может потребовать кесарева сечения. Детям, рожденным с острой гипоксией или асфиксией, зачастую требуется реанимация и более длительный уход.
Гипоксия в качестве синдрома характеризуется комплексными изменениями в развитии плода, при которых кислород поступает к его тканям и органам в недостаточном количестве. Последствия этого явления для плода, либо сформировавшегося младенца могут быть разными. Все зависит от формы гипоксии.
Гипоксия плода: симптомы и последствия
Гипоксия регистрируется примерно в 10% случаев от общего числа беременностей. Это состояние может развиваться в различные триместры беременности, а также характеризоваться различным уровнем кислородной недостаточности. Соответственно, последствия для плода будут различными. На ранних сроках патологическое состояние, связанное с дефицитом кислорода, вызывает у ребенка задержку роста, поражения ЦНС, снижение адаптации новорожденного.
Что такое внутриутробная гипоксия плода
Патологическое состояние плода, вызванное дефицитом кислорода, называется гипоксией. Этот процесс характеризуется недостатком кислорода, который поступает к тканям и органам будущего малыша. Это состояние может быть острым, возникающим внезапно при родах, а также иметь хроническую форму, сопровождающую весь период беременности. Гипоксия становится причиной патологического развития плода в период беременности.
Причины появления гипоксии плода
 Специалистам важно знать механизм развития патологии: это позволит избежать ее появления в будущем. Условно причины этого явления можно поделить на несколько групп:
Специалистам важно знать механизм развития патологии: это позволит избежать ее появления в будущем. Условно причины этого явления можно поделить на несколько групп:
- недуги в организме беременной: проблемы с ССС, легкими, сдавливание нижней полой вены, интоксикация организма, анемия, отравления;
- патологии плаценты, образующиеся при гестозах, переношенной беременности, тонусе матки на поздних сроках, тромбозах сосудов плаценты, ее инфарктах, обвития пуповиной, аномалий родоразрешения;
- патологии плода, характеризующиеся процессом инфицирования, наличие у плода пороков в его развитии, анемии, продолжительное сдавливание головки ребенка в процессе родов.
На ранних сроках может ли быть
 На этих сроках гипоксия образуется из-за недостатка кислорода. Опасность патологии заключается в том, что для женщины она незаметна, а для плода может вызвать замедленное развитие. На ранних сроках начинают формироваться системы и органы организма будущего малыша. Распознать патологическое состояние на раннем сроке можно только по анализу крови женщины, где по итогам может наблюдаться дефицит гемоглобина.
На этих сроках гипоксия образуется из-за недостатка кислорода. Опасность патологии заключается в том, что для женщины она незаметна, а для плода может вызвать замедленное развитие. На ранних сроках начинают формироваться системы и органы организма будущего малыша. Распознать патологическое состояние на раннем сроке можно только по анализу крови женщины, где по итогам может наблюдаться дефицит гемоглобина.
Во втором триместре
В результате протекающего патологического состояния плода, его организм начинает задействовать собственные ресурсы. Его ритмы сердца значительно повышаются, до 160 ударов в минуту. Это необходимо для активизации кровотока. Если быстро не обнаружить патологию, то возможно задержка в развитии малыша. Этим опасна гипоксия на поздних сроках.
В третьем триместре
Женщина самостоятельно может заподозрить гипоксию плода только на определенном сроке, примерно в 16-18 недель во время шевеления малыша. На более позднем этапе его развития гипоксия может определяться по уменьшению двигательной активности. Наблюдаются редкие толчки и незаметное шевеление.
Диагностика гипоксии врачами
 Выявление патологии происходит при помощи специальных исследований:
Выявление патологии происходит при помощи специальных исследований:
- Метод допплера. Более прогрессивней метод по сравнению с обычным УЗИ, позволяющий с высокой точностью заметить патологии кровообращения в артериях матки, плаценте. Это и будет указывать на гипоксию. Нередко наблюдается замедленное сердцебиение малыша или брадикардия.
- Кардиотокография. Этот метод применяется после 30 недели.
- Анализы: гормональные, биохимические.
Видно ли на УЗИ
- УЗИ. Это исследование позволяет определить задержки в развитии плода. УЗИ измеряет рост, объемы малыша. Для того чтобы понять как работает плацента в качестве защитного барьера плода, ее замеряют.
Какое сердцебиение при кислородном голодании
Учащенное – на ранних сроков, более 140 ударов в минуту, медленное – на более позднем этапе вынашивания.
Как выявить самостоятельно
 Провести подсчет шевелений можно только после 25 недели самостоятельно.
Провести подсчет шевелений можно только после 25 недели самостоятельно.
Женщина ложится на бок в удобной для нее позе.
Необходимо акцентировать свое внимание на движениях малыша. Если в течение часа будущая мамочка насчитает менее 10 движений малыша, необходимо обратиться к врачу.
Какие ощущения
Отсутствие шевелений или двигательная неактивность плода вызывает подозрение на гипоксию.
Как определить кислородное голодание у ребенка по шевелениям
В течение 60 минут должно быть не менее 10 толчков малыша.
Нехватка кислорода у ребенка при беременности: стадии гипоксии
В утробе матери ребенок самостоятельно дышать не может. По пуповине, через плаценту к нему попадают питательные вещества и кислород. Если наблюдается дефицит кислорода, начинается гипоксия плода.
Последствия гипоксии плода для ребенка
 Последствия этого явления зависит от формы и степени выраженности. Серьезное осложнение– это гипоксия головного мозга. Этот орган страдает от нехватки кислорода более всех остальных. Нельзя сказать, во что далее выльется гипоксия в перинатальном периоде.
Последствия этого явления зависит от формы и степени выраженности. Серьезное осложнение– это гипоксия головного мозга. Этот орган страдает от нехватки кислорода более всех остальных. Нельзя сказать, во что далее выльется гипоксия в перинатальном периоде.
После родоразрешения оценить воздействие этой патологии вполне реально. Нарушения в ЦНС возможно увидеть еще в родильном доме, в первые месяцы жизни малыша. Проблемы с речевом развитием – чуть позже.
Для нервной системы последствия гипоксии головного мозга могут быть различными. Например, это может быть гиперактивность ребенка, детский церебральный паралич, парезы. Во время сложных родов в периоде острой гипоксии у ребенка может развиваться отек головного мозга, ишемия. Если наступили такие нарушения, они носят необратимый характер.
Кроме того, существуют последствия неврологического характера. Например, патологии слуха, зрения. Кроме того, патологии внутренних органов, например, сердца, почек. Если неврологические нарушения носят незначительный характер, то при ведении ребенка неврологом, к 7 годам их можно победить.
Таким образом, прогноз врачей в отношении возможных последствий зависит от раннего или позднего выявления этой патологии, а также от быстроты отказанного женщине лечения. Именно по этой причине существует график посещения женской консультации, установленный врачом.
Острая гипоксия
- Острая. Этот вид развивается в процессе родоразрешения матери.
- Хроническая. Она выявляется специалистами в гестационном периоде во время нахождения плода в утробе мамочки. В течение этой патологии выделяют два момента: кислородное голодание угрожающего характера и гипоксию. В первом случае симптомов этого состояния пока нет, но плод отстает в развитии. По этому симптому можно заподозрить патологию. И собственно гипоксия обнаруживается гинекологами при помощи УЗИ, КТГ (от 30 недель).
Легкая гипоксия
 Легкая: первичное нарушение кровотока.
Легкая: первичное нарушение кровотока.
Степени тяжести:
- Средняя: нарушение процессов обмена в организме малыша;
- Тяжелая: изменения необратимого характера в клетках плода.
ХВГП при беременности
ХВГП при беременности приобретается в результате несвоевременного обращения к врачу, как следствие, отсутствия адекватного лечения. Хотя острая форма характерна для позднего срока, родов, она может возникнуть на любой стадии вынашивания ребенка. Обычно она возникает по причине обвития пуповиной тела, ног ребенка, перегиба пуповины.
В результате этого явления кровь не поступает к плоду. Аналогичный эффект наблюдается в результате образования сгустков крови в сосудах пуповины, узлов. Острая форма не поддается лечению. Врачи в срочном порядке извлекают плод в целях возможного сохранения жизни ребенку.
Что такое дистресс синдром
 Это угрожающее состояние плода (иначе – гипоксия внутри утробы матери, респираторный дистресс синдром). Плод реагирует на дефицит поступающего кислорода. Это явление возникает, согласно статистике, примерно в 20% ситуаций от всех беременностей.
Это угрожающее состояние плода (иначе – гипоксия внутри утробы матери, респираторный дистресс синдром). Плод реагирует на дефицит поступающего кислорода. Это явление возникает, согласно статистике, примерно в 20% ситуаций от всех беременностей.
Дистресс плода имеет свои разновидности, которые классифицируются по признакам временного интервала:
- Обнаруживается в период ношения ребенка.
- Выявляется при родах.
Этот синдром может проявляться во время беременности, а также остро возникнуть во время родов. На ранних сроках этот синдром более опасен, но к 30 неделям риск возникновения серьезных проблем со здоровьем малыша минимизируется. Это объясняется тем, что врачи в случае ситуации, угрожающей жизни младенца, предпримут операцию по кесаревому сечению. Она проводится экстренно.
По степени страдания плода дистресс синдром делится на стадии:
- Компенсация (этот этап длится несколько недель).
- Субкомпенсации (в этот период женщине срочно необходима помощь медиков).
- Декомпенсации (помощь специалистов должна быть оказана экстренно, так как происходит внутриутробная асфиксия, иными словами, малыш задыхается).
Как избежать внутриутробной гипоксии плода традиционными методами
 Лечение гипоксии традиционными средствами включают в себя комплекс мероприятий:
Лечение гипоксии традиционными средствами включают в себя комплекс мероприятий:
- Прием но-шпы для расширения сосудов.
- Прием Магне-6 для снижения тонуса матки.
- Прием актовегина для активизации кровообращения.
- Для нормализации обменных процессов – употребление белков и аминокислот.
- Прием хофитола для стабилизации проницаемости клеток.
- Нейпропротекторы – для повышения защитных функций.
Женщинам нередко назначается курантил в целях повышения работоспособности иммунной системы, а также предотвращения или ликвидации тромбов. Препараты назначаются индивидуально каждой женщине. Лекарства, употребляемые беременной, не должны иметь противопоказаний.
Беременная женщина должна скорректировать свое поведение. Во-первых, ей необходимо дышать свежим воздухом. Во-вторых, больше гулять. Если наступает лето, лучше всего ей выехать за пределы города с загрязненным воздухом.
В помещении регулярно его проветривайте. Было бы неплохо освоить технику правильного дыхания. Это обеспечит дополнительный приток крови к тканям плода.
Беременной женщине показана физическая нагрузка. Ее польза очевидна, но упражнения должны быть выбраны под контролем специалиста. Популярны среди женщин йога, пилатес, ходьба, аквааэробика. Ну и главное – захватите с собой отличное настроение: это важно.
Какая профилактика гипоксии народными средствами
 Лечиться народными средствами при серьезном диагнозе, включая и гипоксию плода, недопустимо. Во время беременности женщина должна регулярно питаться, но не фаст фудом, а здоровой пищей с необходимым количеством витаминов и минералов. Даже их дефицит приводит к недоразвитию плода. Из рациона должны быть исключены продукты, содержащие высокий уровень углеводов, пестицидов, добавок.
Лечиться народными средствами при серьезном диагнозе, включая и гипоксию плода, недопустимо. Во время беременности женщина должна регулярно питаться, но не фаст фудом, а здоровой пищей с необходимым количеством витаминов и минералов. Даже их дефицит приводит к недоразвитию плода. Из рациона должны быть исключены продукты, содержащие высокий уровень углеводов, пестицидов, добавок.
Было бы нелишним употребление специальных витаминных комплексов, предназначенных специально для беременных женщин. Витаминные комплексы состоят из фолиевой кислоты, витаминов С и Е.
Как долго ребенок может расти при кислородном внутриутробном голодании
 При остром течении патологии врачи принимают решение о кесаревом сечении или вызывание родов специальными препаратами.
При остром течении патологии врачи принимают решение о кесаревом сечении или вызывание родов специальными препаратами.
Острая гипоксия опасна для малыша, так как высока вероятность летального исхода.
При хронической форме гипоксию лечат. Конечно, лечение должно быть адекватным и своевременным, чтобы ребенок не страдал в утробе матери.
Что важно помнить
При подозрении на гипоксию плода женщина должна обратиться к врачу. Если она заметила снижение активности шевелений малыша – это также повод посетить гинеколога немедленно.
Гипоксия – это состояние кислородного голодания плода, сформировавшегося в утробе младенца. Различают несколько форм этой патологии. Последствия возникают в зависимости от формы, а также запущенности заболевания. В целях избежания серьезных последствий необходимо лечить гипоксию, посещать врача в установленные им периоды времени, не пропускать приемы. Не все женщины подозревают неладное: на кону стоит жизнь и здоровье горячо ожидаемого малыша!
Полезное видео
Инструкция
Старайтесь дышать свежим воздухом. Если вы живете в городе, попробуйте гулять рано утром или поздно вечером, когда на улицах не так много транспорта. Постарайтесь периодически выезжать в бор или за город. Регулярно проветривайте помещения. Осваивайте техники правильного дыхания, которые обеспечат дополнительный приток кислорода к клеткам. Старайтесь не носить одежды, которая может затруднить дыхание.
Выберите подходящий тип физической нагрузки, которой в целом неоценима во время . Это может быть йога, пилатес, ходьба, аквааэробика. Занимайтесь с удовольствием и регулярно. В этом случае уже через несколько недель вы заметите улучшение самочувствия, а также обеспечите себе профилактику гипоксии , гибкость и хорошее настроение.
Проконсультируйтесь со своим по поводу назначения препаратов-антигипоксантов. Как правило, врачи рекомендуют некоторые из них (например, актовегин, инстенон) в профилактических . Нередко гинекологи прописывают и курс кислородных коктейлей, которые являются отличным средством для лечения и профилактики гипоксии. Помните о том, что эти коктейли лучше всего принимать в , либо приобрести устройство для их изготовления в . Аналогичные напитки, продающиеся на улице или в торговых центрах, не рекомендуется употреблять во из-за содержащихся в них химических добавок.
Заваривайте чай из трав, улучшающих кровообращение: листья черной смородины, липа, мелисса. Список этих растений намного больше, однако далеко не все из них допускается принимать во время беременности. Такой напиток будет вкусным как в горячем виде (с медом, лимоном, ), так и в охлажденном (с кубиком льда, лаймом и свежей мятой).
Полезный совет
Регулярно проходите необходимые обследования (УЗИ, допплерографию, биохимический анализ крови), чтобы исключить нарушения кровообращения.
Источники:
- как избежать гипоксию плода
Гипоксия плода – это недостаточное поступление к плоду кислорода, связанное с заболеваниями матери, нарушениями маточно-плацентарного или пуповинного кровотока, заболеваниями ребенка. Диагностика гипоксии основывается на непосредственной оценке состояния плода и анализе результатов косвенных методов.
Вам понадобится
- - наблюдение за шевелениями плода;
- - прослушивание серцебиения с помощью стетоскопа;
- - кардиотокография;
- - доплерометрия;
- - амниоскопия.
Инструкция
Если вы заметили изменения в двигательной активности , это может быть признаком . В начальной стадии вы можете обнаружить беспокойное поведение ребенка, выражающееся в учащении и усиление его шевелений. При острой нехватке кислорода и нарастании гипоксии движения плода начинают ослабевать.
Обязательно расскажите наблюдающему вас врачу об изменениях шевелений. Он с помощью стетоскопа прослушает сердцебиения плода , оценит частоту сердечных сокращений, ритм, наличие шумов. Но такой метод сможет выявить лишь грубые изменения, чаще возникающие при острой гипоксии. Врач также может заподозрить хроническую гипоксию по косвенным признакам, таким как уменьшение высоты стояния дна матки, связанное с задержкой роста плода , и маловодие.
При подозрении на гипоксию вам назначат кардиотокографию (КТГ). Это исследование успешно проводится в поликлинических . С помощью эластичных ремешков на животе крепится ультразвуковой датчик, фиксирующийся в месте прослушивания сердцебиения плода . Диагностическое значение имеет частота учащения и урежения сердечных сокращений. Если учащение сердечных сокращений является ответом на движение плода или сокращений матки (не менее 5 за 30 минут), то можно говорить о благополучном состоянии плода . Для этого в рамках КТГ проводится нестрессовый тест, суть которого заключается в появлении учащений сердцебиений в ответ на движения ребенка или сокращения матки. Если плод не дает никакой реакции, это позволяет говорить о гипоксии.
С помощью допплерометрии проводится исследование кровотока в сосудах матки, пуповины и плода . При наличии нарушений в кровообращении, возможно оценить степень выраженности гипоксии и принять меры для дальнейшего благополучного течения