Гестационный пиелонефрит у беременных. Гестационный пиелонефрит при беременности
В процессе вынашивания ребенка женский организм особенно хрупкий и подвержен разным патологиям. Нередко наблюдается воспаление почек во время беременности, в медицине заболевание называют нефритом. Характеризуется оно инфекционным поражением мочевыводящей системы и почек. В период беременности у женщины ослабевает иммунитет, что позволяет инфекции с легкостью проникнуть в организм. Данное заболевание доставляет дискомфорт, болезненные ощущения и проблемы с мочеиспусканием. Без лечения патология нанесет вред здоровью женщины и плода.
Причины воспаления почек при беременности
Воспаление почек при беременности - довольна распространенная проблема, поскольку в процессе вынашивания данный орган ослабевает и легко поддается инфицированию. При этом оказывается давление на почки со стороны растущей матки, передавливается мочеточник и возникает затруднение при выведении урины. Патология возникает по причине расширения лоханки почки, что позволяет вредным бактериям проникать в орган. К другим причинам патологии относят:
- врожденные или приобретенные почечные заболевания, которые имелись до беременности;
- болезни хронического характера (камни в почках, сахарный диабет и другие);
- хронический цистит;
- усиленная нагрузка на организм женщины в положении;
- гормональный сбой по причине формирования и развития плода;
- пониженный иммунитет.
Патогенез
Присутствует и тот факт, что в процессе вынашивания ребенка у женщины возможен отток урины в обратном порядке: из мочевого пузыря в почки. Если в урине содержатся бактерии, то они остаются на почечной ткани в лоханках, там происходит активное размножение. Если при очередном общем анализе урины обнаруживаются в жидкости бактерии, то врачи диагностируют нефрит, который нуждается в лечении. Врачи рекомендуют беременным женщинам тепло одеваться в холодный период, чтоб не возникало переохлаждения внутреннего органа. Советуется отказаться от потребления острой пищи и избегать сильных физических нагрузок.
Симптоматика
 В большинстве случаев воспалительные процессы в почках у беременных протекают бессимптомно, поэтому их обнаруживают поздно. Важно регулярно сдавать анализы крови и урины, чтоб не пропустить первых «звоночков», которые сигнализируют о развитии патологии. Поскольку во время беременности на почки оказывается значительное давление растущей маткой, то не всегда можно заметить развитие воспаления. Нефрит при беременности можно опознать по таким симптомам:
В большинстве случаев воспалительные процессы в почках у беременных протекают бессимптомно, поэтому их обнаруживают поздно. Важно регулярно сдавать анализы крови и урины, чтоб не пропустить первых «звоночков», которые сигнализируют о развитии патологии. Поскольку во время беременности на почки оказывается значительное давление растущей маткой, то не всегда можно заметить развитие воспаления. Нефрит при беременности можно опознать по таким симптомам:
- высокая температура тела;
- болезненные ощущения в голове;
- учащенный пульс и наличие задышки;
- тошнота, в редких случаях рвота;
- слабость, быстрая утомляемость;
- боль в пояснице, которая усиливается ночью, во время ходьбы;
- боли при напряжении мышц живота.
 Важно вовремя обратиться к врачу.
Важно вовремя обратиться к врачу.
Важно вовремя обратить внимание на выше перечисленные симптомы и при их первом обнаружении обратится к врачу. Воспаление почек при беременности в запущенном виде приведет к ранним родам или непроизвольному выкидышу. Ослабление симптоматики и их нечеткое проявление или резкое исчезновение указывает на хронический нефрит при беременности.
При хронической форме возникают осложнения, которые негативно сказываются на развитии плода. Важно своевременно определить причину нефрита и повлиять не только на симптомы, но и на очаг заболевания, чтоб не возникало затем рецидива. Учитывая симптоматику, которая присутствует у беременной женщины, и причины патологии, врач назначает индивидуальное лечение.
Диагностика
При беременности проводится регулярный контроль состояния почек и мочевыводящей системы посредством сдачи анализов урины и крови. Этому стоит уделять должное внимание, поскольку обнаружение воспаления на раннем этапе позволяет избежать осложнений и спасти развивающийся плод. Чтоб определить концентрационную способность внутреннего органа, проводят пробу Зимницкого. Процедура заключается в суточном сборе урины (минимум 8 раз), затем происходит замер плотности каждого анализа. При отклонениях от нормы врачи диагностируют нефрит.
Дополнительно патологию можно обнаружить при помощи ультразвуковой диагностики, которую проводят в каждом триместре или чаще, если на то есть показания. Но наиболее достоверными и точными являются лабораторные результаты исследования урины и крови. В соответствии с результатами анализов и общего состояния беременной женщины врач назначает должное лечение. В большинстве случаев женщине предлагается терапия в стационарных условиях.
Пиелонефрит – это воспалительный процесс, возникающий вследствие размножения инфекции в почках. Наиболее распространёнными возбудителями заболевания являются кишечная палочка (Escherichia coli), стафилококки (Staphylococcus), энтерококки (Enterococcus), протеи (Proteus).
Иногда в карточке врач записывает вместо диагноза шифр болезни, который берётся из Международной классификации болезней десятого пересмотра.
Код по МКБ-10 для гестационного пиелонефрита:
О23.0 Инфекция почек при беременности
Что такое гестационный пиелонефрит?
Гестационным он зовётся, когда причиной возникновения является беременность. Во время всего периода вынашивания, размеры матки беспрерывно увеличиваются, оказывая на мочеточники (особенно на правый) чрезмерное давление, в результате чего расширяются верхние мочевые пути (почечные лоханки и мочеточники).
Патологический процесс расширения начинается со второй половины гестации, достигая пика на первых неделях третьего триместра, и прекращаясь вскоре после родов. Под действием гормонов беременности (прогестерона и ХГЧ) помимо расширения почечных лоханок и мочеточника происходит ухудшение двигательной способности мочевыводящих путей, из-за чего отток мочи (урины) нарушается. Застоявшаяся моча является благоприятной средой для попадания и размножения инфекции в мочевых путях.
Пути проникновения болезнетворных микробов:
- гематогенный путь (вследствие бактериемии) . При наличии очага инфекции в любой части организма происходит проникновение болезнетворных бактерий в кровоток. По крови бактерии расходятся по организму и, попадая в подходящие условия, начинают размножаться.
- восходящий путь (по мочевым путям) . От инфицированного мочеиспускательного канала или мочевого пузыря (при уретрите, цистите) патогенные микроорганизмы перемещаются вверх по мочевой системе, поражая почечные лоханки. Таким образом, невылеченный цистит может стать причиной развития данной болезни.
При наличии очага заражения во влагалище (например, при вагините) через время происходит перенос бактерий из влагалища в уретру, возникает уретрит, который может перерасти в пиелонефрит.
Повышается риск развития болезни, если до или во время вынашивания ребёнка у женщины наблюдался цистит , бессимптомная бактериурия, нарушение оттока урины или другие проблемы с мочевой системой.
Если будешь ходить босиком по холодному полу, сидеть на холодном или купаться в холодной воде, то застудишься!
Обнаружение мочевины в крови больше 8,3 ммоль/л говорит о нарушении работы органа.
Высокий уровень альбумина может указывать на наличие хронического заболевания почек.
5. Принятие коленно-локтевого положения по 15-20 минут по 3-5 раз/сутки. Эта поза способствует улучшению оттока урины при затруднённом мочевыведении.
На протяжении всего лечения должно происходить тщательное наблюдение за состоянием ребёнка для раннего обнаружения возможной гипоксии и задержки его развития.
При повторном пиелонефрите в мочеточник через мочеиспускательный канал вводят катетер для отвода урины, назначают антибактериальную терапию.
Хирургическое вмешательство необходимо, лишь если приём медпрепаратов не дал ожидаемых результатов или воспаление усугубилось гнойным процессом в сочетании с разрушением клеток почек. В тяжёлых случаях из-за отсутствия должного лечения заболевание может стать причиной почечной недостаточности, развития абсцесса почки, грозить женщине летальным исходом.
Избежать негативных последствий поможет квалифицированная медицинская помощь. Если предлагается госпитализация, не следует отказываться!
После лечения необходимо до конца гестации 1 раз в 2 недели сдавать мочу на общий анализ, и ежемесячно – на бактериальный посев. Вероятность повторного обострения недуга до родов составляет около 20%.
Профилактика болезни
Женщина в положении должна сдавать мочу на анализ при каждом плановом посещении гинеколога, ведь профилактика недуга сводится к своевременному обнаружению бессимптомной бактериурии.
Можно ли избежать обострение пиелонефрита при беременности? Для предотвращения ремиссии хронической формы заболевания следует с конца первого триместра принимать урологические фитопрепараты, например, Канефрон Н, Бруснивер сбор, и систематически выполнять упражнения для улучшения работы мочевой системы.
Также важно соблюдать питьевой режим, употребляя достаточное количество чистой воды без газа (не менее 1,5 л/сутки).
Роды при пиелонефрите
При остром пиелонефрите кесарить крайне нежелательно, так как инфекция в почках может усугубить состояние родильницы после родов. Родоразрешение проходит естественным путём с обязательным введением спазмолитических средств для облегчения почечных болей.
Наличие пиелонефрита в анамнезе не является показанием для кесарева сечения, прерывания беременности (кроме случаев, когда женщина рискует потерять здоровье или жизнь).
Хроническая форма болезни часто осложняется поздним токсикозом, из-за чего акушеры вынуждены проводить медикаментозную стимуляцию родов, в экстренных случаях даже прибегать к кесареву сечению.
После выписки из роддома больную ставят на учёт к урологу (нефрологу).
Правильное питание очень важно для будущей мамы – особенно когда речь идет о беременности на фоне каких-либо хронических заболеваний. Какие же диеты доктор может назначить вам в качестве лечения?
Пиелонефрит - заболевание, вызванное проникновением болезнетворных бактерий в почки. В план лечения пиелонефрита у беременных обязательно включаются диете логические рекомендации.
Если возникновение пиелонефрита произошло в период беременности , родов и ранний послеродовый период, говорят о гестационном пиелонефрите. Острый пиелонефрит беременных проявляет себя как тяжелое инфекционное заболевание с повышением температуры тела до высоких цифр и другими проявлениями общей интоксикации организма: озноб, сильная головная боль, ломота во всем теле, тошнота, возможна рвота, учащение дыхания и пульса, потоотделение и последующее снижение температуры вплоть до нормальных цифр. Между ознобами с сопровождающими их температурными «пиками» отмечается вялость и адинамия. Несколько позже присоединяются ноющие, тянущие и порой интенсивные боли в поясничной области на стороне пораженной почки, которые могут отдавать в верхнюю часть живота, паховую область или бедро (по его внутренней поверхности). По ночам боли, как правило, усиливаются, особенно в положении лежа на спине или на стороне, противоположной больной почке. Нередко боли появляются или усиливаются при глубоком вдохе, кашле.
Чаще в акушерской практике наблюдается хронический пиелонефрит с периодами обострения и стихания болезненного процесса. Для обострения характерны тупые боли в поясничной области, усиливающиеся при движении и нагрузках, головная боль, быстрая утомляемость, общая слабость, температура тела может повышаться незначительно или вовсе оставаться нормальной. Нередко женщина в обще не испытывает какого-либо недомогания, Во можно вообще отсутствие жалоб, когда на фоне видимого общего благополучия обнаруживаются характерные изменения в анализах мочи.
Проявления хронического пиелонефрита в различные периоды беременности имеют свои особенности. Если в первом триместре могут наблюдаться выраженные боли в поясничной области, отдающие в нижние отделы живота, то во втором и третьем триместрах боли обычно менее интенсивны, однако такие явления, как отеки, повышение артериального давления, появление белка в моче, присоединяются чаще.
Болезненные проявления пиелонефрита при беременности касаются не только матери – даже на фоне ремиссии этого хронического заболевания, не говоря уже с его острых фазах, установлены нарушения состояния плаценты, что не может не сказаться на формировании и развитии плода.
Для установления диагноза, помимо клинических и объективных данных, необходимо проведение лабораторных исследований (крови, мочи, отделяемого из половых органов) и ультразвуковых исследований.
На течение беременности впервые возникши острый гестационный пиелонефрит оказывает менее выраженное неблагоприятное влияние, чем длительно текущий хронический процесс, даже вне обострения. Лечение гестационного пиелонефрита у беременных женщин проводят только в условиях стационара, так как возможно развитие тяжелых осложнений, угрожающих жизни матери и ребенка.
Таким больным рекомендуется постельный режим на время острых проявлений (4-6 дней), а в дальнейшем для улучшения пассажа мочи необходимо 2-3 раза в день принимать коленно-локтевое положение продолжительностью до 5 минут, также рекомендуется положение в постели на противоположном больной почке боку. В комплекс терапевтических мероприятий при остром пиелонефрите и обострении хронического включаются антибиотики.
Здоровое питание беременных
Вопреки установившемуся и, увы, неправильному мнению, при остром пиелонефрите или обострении хронического без проявлений позднего гестоза (повышения артериального давления, появления белка в моче, отеков) употребление жидкости ограничивать не следует, так как при пиелонефрите не происходит задержки соли и жидкости в организме.
При острой стадии заболевания количество жидкости может быть увеличено до 2 л в сутки. Полезно пить клюквенный морс, так как клюква обладает легким мочегонным эффектом, оказывает бактерицидное и противовоспалительное действие, за счет подкисления мочи создаются неблагоприятные условия для размножения болезнетворных бактерий в мочевых путях. Количество поваренной соли специально не ограничивают. Ограничение жидкости показано лишь при появлении отеков.
Необходимо следить за функцией кишечника, так как запоры поддерживают воспаление в почках. При запорах рекомендуется вводить в рацион питания продукты, вызывающие послабление кишечника (чернослив, свеклу, компот из сухофруктов). Полезны витаминизированные отвары шиповника, клюквы, черной смородины. Мясо и рыбу отваривают, температура подаваемых блюд обычная.
Пиелонефрит: ч то есть при беременности
Хлеб и мучные изделия : пшеничный хлеб из муки I и II сорта, вчерашней выпечки или слегка подсушенный, диетический бессолевой хлеб, несдобное печенье и бисквит, блинчики и оладьи без соли.
Супы (250-400 г на прием): молочные (ограниченно) и вегетарианские с добавлением разваренных круп (геркулес, манная, рис, гречка, мелкая вермишель); супы на овощном отваре из свежих овощей с добавлением вермишели, свекольник. Муку для супов только подсушивают без жира. Супы заправляют сливками, нежирной сметаной, сливочным маслом, можно добавлять рубленую зелень.
Мясо и мясные продукты, рыба: около 100-150 г в день. Из нежирных сортов говядины и телятины, мясной и обрезной свинины, баранины, мяса кролика и птицы (курятина, индейка - без кожи) готовят паровые котлеты, кнели, рулеты, фрикадельки, зразы, паровые пудинги. Разрешается язык, который после отваривания можно запекать или обжаривать, делать заливные блюда. Можно употреблять нежирные виды рыбы (треска, хек, ледяная, судак, навага и др.) в отварном виде или в виде парового суфле (предварительно необходимо освободить рыбу от кожи). Из рыбы можно приготовить паровые котлеты, кнели, фрикадельки, рыбное пюре, рулеты, заливное.
Молоко и молочные продукты: цельное молоко (если нет проблем с аллергиями и его переносимостью); некислый творог, растертый с молоком и сахаром; творожные блюда (паровые или запеченные сырники, творожные паровые пудинги, суфле, запеканки без корочки); кефир или простокваша однодневные, некислая сметана, некислые и нежирные йогурты. Молоко можно добавлять в чай, кашу, готовить молочные супы, кисели, желе.
Яйца : 1-2 в неделю - всмятку, «в мешочек», в виде паровых омлетов или блюд из взбитых белков (снежки, меренги).
Жиры : сливочное несоленое масло, в том числе топленое, рафинированные растительные масла позволяются только как добавление в блюда. Крупы и макаронные изделия: любые крупы, вермишель и мелко рубленные отварные макароны.
.jpg)
Овощи и фрукты : овощи - в отварном, запеченном или сыром виде (картофель, морковь, цветная капуста, свекла, кабачки, тыква, огурцы); кольраби и земляная груша, натертые на терке, мелко шинкованный листовой салат; в ограниченном количестве - белокочанная капуста; зеленый лук, укроп, петрушка - как приправа к блюдам. Овощи можно готовить в виде пюре, паровых суфле, пудингов, котлет и др. Очень полезны (так как кроме необходимых солей и микроэлементов обладают собственным небольшим мочегонным эффектом) баклажаны, кабачки, патиссоны, свежие помидоры и огурцы, кресс-салат и салат листовой, морковь, яблоки, крыжовник, при переносимости - виноград. Рекомендуются пюре из слив, спелых и сладких ягод, сладкие сорта груш, ягоды, абрикосы и пр.
Закуски : салаты из отварных и свежих овощей и фруктов, мяса, рыбы. Колбасы рекомендуются только отварные типа докторской, молочной или диетической, несоленая ветчина без жира. Соусы: молочно-фруктовые, а также бешамель бе: панировки муки с добавлением небольшого количества сливочного масла, сметаны или сливок. Специи: в небольшом количестве - мелкорубленая зелень петрушки или укропа, лавровый лист корица, гвоздика.
Сладости : в случае чрезмерно быстрого набора ве-1 са их придется ограничить.
Напитки : некрепкий чай с молоком, соки из фруктов, ягод и овощей, разбавленные кипяченой водой, отвар шиповника, отвар из пшеничных отрубей с медом.
Чего нельзя при беременности
При пиелонефрите не рекомендуется употреблять: свежий хлеб, изделия из сдобного и слоеного теста, крем, пирожные с кремом; мясные, рыбные, грибные и бобовые бульоны; жирные сорта мяса и рыбы, колбасы, рыбные и мясные консервы, копчености, сосиски, икру, сыры; бобовые, лук, чеснок, редьку, редис, щавель, шпинат, соленые, маринованные и квашеные овощи, грибы; шоколад, крепкий кофе, какао; минеральные воды (богатые натрием); перец красный и черный, горчицу, хрен, уксус, майонез, кетчуп, алкогольные напитки.
Так же при пиелонефрите во время беременности в сочетании с проявлениями позднего гестоза соль и жидкость ограничивают так же, как при лечении позднего гестоза. Необходимо уменьшить потребление жидкости до 800 мл в сутки. Под ограничения попадает и поваренная соль; чтобы не путаться в суточных граммах, просто не досаливайте блюда для себя. При осложненном пиелонефрите следует исключить картофель макароны, шлифованный рис. изделия из муки тонкого помола. Враг вам и друг отекам – сахар, все сладкое, кондитерское, а также те продукты, которые, быстро перевариваясь, превращаются в этот самый сахар. За счет сахара начинает быстро увеличиваться вес, а на фоне развития позднего гестоза интенсивность этого процесса возрастает, отеки легче возникают в избыточно развитой подкожной жировой клетчатке. Увлечение рафинированными продуктами увеличивает риск нарушения обмена сахара в организме, с последующим возможным развитием сахарного диабета. Отеки, пиелонефрит и ожирение вместе взятые не просто увеличивают а умножают риск повышения артериального давления. О влиянии артериальной гипертензии и сахарного диабета на течение беременности мы уже говорили на страницах нашей рубрики, а об ожирении расскажем в следующем номере.
Своевременное и правильно проводимое лечение пиелонефрита поможет преодолеть все трудности этого заболевания, оно способствует нормальному течению беременности и рождению здорового ребенка.
Возможно, вам будут интересны статьи
Это воспалительное заболевание почек, которое поражает почечные лоханки и чашечки. Патология встречается достаточно часто у женщин, около 10% всех заболевших - беременные. И тому есть объяснение - в период гестации организм женщины становится уязвим к инфекциям, а нагрузка на почки сильно возрастает.
Гестационный пиелонефрит относят к тяжелым осложнениям течения беременности, поэтому женщинам рекомендуется внимательно относиться к своему состоянию и регулярно сдавать для профилактики. При первых признаках начала пиелонефрита необходимо обратиться в больницу.
Причины
Пиелонефрит относится к заболеваниям инфекционно-воспалительного характера. Главная причина развития патологии - попадание инфекции в почки. Спровоцировать пиелонефрит при беременности могут различные микроорганизмы, чаще всего это условно-патогенные бактерии:
- кишечная палочка;
- стафилококки;
- стрептококки и тд.
Возбудителями могут быть и инфекции, передающиеся половым путем, а также вирусы и грибки.
Также существует ряд предрасполагающих факторов, которые помогают инфекции развиться:
- Переохлаждение. Из-за сужения сосудов снижает иммунный ответ.
- Алкоголизм, курение.
- Употребление в пищу большого количества острой и жирной, соленой еды. Такой рацион раздражает мочевой пузырь и почки.
- Наличие хронического цистита или пиелонефрита в анамнезе женщины.
Острый пиелонефрит встречается часто во время беременности из-за изменений в гормональном фоне женщины. Чтобы сохранить гестацию и позволить ребенку нормально развиваться, организм осуществляет физиологическое снижение иммунитета. Поэтому женщина становится более подвержена различным заболеваниям инфекционного и воспалительного характера.
Если перед зачатием не проводилась профилактика, скорее всего хронический пиелонефрит при беременности обострится. И причина не только в ослаблении иммунитета, но и в увеличении нагрузки на мочевыводящую систему.
Так как количество жидкости в организме женщины увеличивается из-за обильного производства крови и околоплодных вод, мочи становится больше. Почечные лоханки и чашки расширяются, а в них скапливается больше урины. Это увеличивается риск развития воспаления.
Симптомы
Острый пиелонефрит имеет выраженную симптоматику:
- высокая температура тела;
- боль в пояснице, усиление боли при постукивании в области почек;
- учащенное мочеиспускание;
- повышенное артериальное давление;
- изменение цвета, запаха и количества мочи;
- ухудшение общего состояния, может появляться тошнота и головокружения, слабость.
Хронический пиелонефрит при беременности может протекать длительное время бессимптомно. Боль беспокоит слабая, часто похожая на тренировочные схватки, поэтому женщина может не обращать на них внимания.
Так как количество жидкости увеличивается, а почки не могут нормально ее выводить из-за воспалительного процесса, возникают отеки. Особенно они заметны на поздних сроках гестации, в 3 триместре.
Обнаружить нарушение функции почек можно на ранней стадии, для этого женщинам рекомендуется каждую неделю-две сдавать общий анализ мочи и посещать гинеколога для осмотра и консультации. Контроль веса и качества урины поможет определить начало развития патологического процесса и своевременно заняться его лечением.
Лечение пиелонефрита у беременных
Пиелонефрит при беременности - это серьезное заболевание, лечение которого должно проводиться только в стационаре. На поздних сроках женщина должна находиться под наблюдением акушера-гинеколога, так как в случае осложнений, в частности, развития гестоза, может потребоваться экстренное кесарево сечение.

Основу терапии гестационного пиелонефрита составляют антибактериальные препараты. Такие средства подбираются врачом в индивидуальном порядке. Обычно назначают препараты следующих групп:
- фторхинолоны;
- цефалоспорины;
- пенициллины и др.
В качестве симптоматической терапии назначают спазмолитики, например, свечи с Папаверином или Но-шпу. Эти средства помогают расслабить гладкую мускулатуру и улучшить отток мочи, а также уменьшают тонус матки, снижая риск развития преждевременных родов.
Для снятия высокой температуры и боли назначают нестероидные противовоспалительные средства, например, Парацетамол, Нурофен. Также могут быть показаны успокоительные, иммуностимулирующие препараты, витамины.
При лечении гестационного пиелонефрита антибиотиками увеличивается риск развития вагинального кандидоза. Поэтому в профилактических целях назначают противогрибковое средство, например, Нистатин или комбинированный препарат, такой как Нео-пенотран, Полижинакс и тд.
В комплексном лечении пиелонефрита у беременной назначают растительный препараты с противовоспалительным и мочегонным эффектом. Самым популярным и разрешенным при беременности является препарат Канефрон.
В период терапии пиелонефрита беременная должна соблюдать следующие рекомендации:
- полностью исключить из рациона алкоголь, в любом количестве и виде;
- убрать из рациона соленую, острую, копченую, жареную и жирную еду;
- если нет отеков, то нужно пить не менее 2 литров воды в день, а при наличии отеков количество жидкости рекомендует врач, и эти советы нужно неукоснительно соблюдать;
- для улучшения оттока мочи рекомендуется несколько раз в день вставать в коленно-локтевую позу, так матка перестает давить на мочевыводящие пути.
В тяжелых и запущенных случаях, при развитии абсцесса может быть показано хирургическое вмешательство, вплоть до удаления почки. Также в тяжелом случае может быть показано прерывание беременности, если пиелонефрит развился на раннем сроке. Либо может быть назначено экстренное родоразрешение.
Народные средства
Лечить пиелонефрит при беременности нужно строго под контролем врача в условиях стационарного наблюдения. Ни о каком самолечении народным средствами не может быть и речи. Это не только бесполезно, но и опасно для жизни матери и ребенка и может привести к очень тяжелым последствиям.
Кроме того, некоторые травы нельзя принимать во время беременности. Они могут вызвать активное сокращение матки и преждевременные роды, либо спровоцировать развитие диареи, аллергической реакции, что также не лучшим образом сказывается на здоровье женщины.
- отваром брусничного листа;
- морсом из брусники;
- морсом из клюквы.
Особенно полезны ягодные морсы, так как они не только способствуют выведению лишней жидкости, но и насыщают организм полезными витаминами, что благотворно сказывается на иммунной системе женщины.
Безопасным и полезным средством является отвар ромашки, которые снимает боль и оказывает успокаивающее действие. Особенно актуально пить ромашковый чай на ночь, чтобы улучшить сон.
Последствия пиелонефрита для ребенка
Как правило, пиелонефрит бактериального характера проходит несколько стадий. Сначала развивается острый воспалительный процесс. При отсутствии лечения в области поражения формируются мелкие гнойнички, которые постепенно сливаются в один большой гнойник и представляют собой абсцесс почки.

Такое состояние является очень опасным для жизни, так как гной заполняет всю почку, а инфекция может попасть в кровоток и спровоцировать сепсис. Все эти осложнения чреваты летальным исходом для пациента, либо инвалидностью.
Важно отметить, что при своевременном лечении прогноз пиелонефрита у беременной благоприятный. Чем раньше будет диагностирована патология, тем больше шансов избежать осложнений.
Иногда пиелонефрит при беременности может дать осложнения еще до развития абсцесса, во время острого течения заболевания:
- сильное повышение артериального давление и ухудшение состояние женщины;
- развитие гипертонуса матки и преждевременные роды;
- распространение инфекции на органы таза и внутриутробное инфицирование плода;
- развитие почечной недостаточности, острая задержка мочи;
- развитие гестоза, сильные отеки, угроза жизни матери и плода.
Особенно часто пиелонефрит у беременных провоцирует развитие гестоза на поздних сроках. Такое состояние приводит к нарушению питания плода и развитию гипоксии. Недостаток кислорода может приводить к нарушению развития плода и даже его гибели.
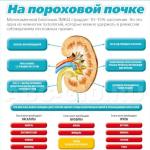
Профилактика патологий почек при беременности
Чтобы избежать пиелонефрита при беременности, рекомендуется:
- регулярно проходить осмотр в женской консультации и еженедельно сдавать анализ мочи;
- избегать переохлаждения;
- отказаться от вредной пищи, соблюдать сбалансированную диету;
- необходима умеренная физическая активность;
- пить достаточное количество воды;
- регулярно посещать туалет, не терпеть позывы к мочеиспусканию.
Беременным женщинам очень полезно заниматься специальной гимнастикой и гулять не менее часа в день. Это необходимо для того, чтобы кровеносная система хорошо функционировала.
Женщинам, которые имеют в анамнезе хронические патологии почек и мочевого пузыря, необходимо с первых дней гестации соблюдать и питьевой режим, а также регулярно посещать специалиста. При первых признаках обострения необходимо немедленно обратиться к врачу.
Заключения
Гестационный пиелонефрит - распространенное заболевание, поэтому каждая беременная женщина должна контролировать свое состояние. Даже если ранее проблем с почками не было, они могут возникнуть на фоне гестации, особенно при многоплодной беременности. Нужно помнить, что здоровье плода во многом зависит от поведения матери и от состояния ее здоровья.
Беременность – важнейший этап в жизни женщины. В такое время любое изменение состояния будущей матери вызывает тревогу.
В список возможных заболеваний беременной входит гестационный пиелонефрит. Недуг угрожает развитием осложнений со стороны пациентки и малыша. Чтобы их избежать, женщина должна ответственно относиться к лечению.
Всё самое важное о пиелонефрите при беременности вы узнаете из этой статьи.
Что такое пиелонефрит и чем он опасен для беременных
Это инфекционное заболевание почек, приводящее к нарушению их работы. У будущих мам существенно повышается риск развития воспалительного процесса, поскольку пораженный орган в это время работает с усиленной нагрузкой. Обычно патология развивается на 22–30 неделях.
Основные возбудители заболевания – кишечная палочка, стрептококк, хламидии. Провоцирующие факторы — мочекаменная болезнь, диабет, гинекологические нарушения — способствуют развитию инфекции и обострению хронической формы.
Во время беременности эндокринный фон меняется, что также негативно сказывается на статусе мочевыделительной системы. Активность гормонов влияет на работу органов, снижая тонус мочеточника и нарушая гемодинамику в почках.
Растущая матка сдавливает органы и препятствует оттоку урины. Она застаивается, и возбудители инфекции активно размножаются. Развивается воспалительный процесс.
Чтобы заболеть, беременной достаточно сильно переохладиться или вести малоподвижный образ жизни. Если до гестации у женщины уже был воспалительный процесс органов мочевыделительной системы, беременность повышает риск развития вторичного пиелонефрита.
Опасно ли заболевание при беременности? Однозначно — да.
Наиболее частые осложнения у будущей мамы:
- Малокровие (анемия).
- Локальное гнойное воспаление в почке.
- Острая почечная недостаточность.
- Инфекционно-токсический шок.
- Многоводие.
- Поздний гестоз.
- Преждевременные роды.
В следующем видеоролике подробно описан пиелонефрит во время беременности:
Как влияет на ребенка
Воспалительный процесс обладает негативным влиянием на плод. Он очень опасен для жизни и здоровья крохи.
Ведением беременности с патологией занимается гинеколог и нефролог. Если заболевание развилось в первом триместре, есть риск её самопроизвольного прерывания.
Недуг опасен внутриутробным инфицированием плода с расстройством нормального развития или даже гибелью. Заболевание осложняется тем, что многие лекарственные средства запрещены для будущих мам. Они обладают тератогенным воздействием и вызывают у малыша пороки.
Интоксикация нарушает кровоснабжение в материнских органах, что грозит плоду гипоксией. Дети, родившиеся у женщин с пиелонефритом, имеют низкий вес. У них довольно часто выявляют задержку развития.
Признаки заболевания
Пиелонефрит, возникший на ранних сроках беременности, протекает особенно тяжело и болезненно и напоминает острую почечную колику. Однако его основные проявления наиболее выражены во втором триместре.
Врачи выделяют 2 формы недуга – острую и хроническую. Они различаются по клиническим проявлениям.
Таблица симптомов острого и хронического пиелонефрита:
| Признак | Острая форма | Хроническая форма |
| Повышение температуры | Достигает 38–40 градусов | Не превышает 37,5 градусов |
| Симптомы интоксикации | Ярко выражены | Характерна слабость и быстрая утомляемость |
| Характер боли в поясничной области | Тянущая или острая | Умеренная, ноющая либо тупая |
| Иррадиация | Боль отдает в живот или область промежности | Не характерна |
| Цвет мочи | Мутный темный цвет урины с резким неприятным запахом | |
| Боль во время мочеиспускания | Сильная | Слабая или отсутствует |
| Влагалищные выделения | Не изменены | Обильные слизистые или гнойные с неприятным запахом |
Иногда в моче появляется примесь крови. На ранних сроках гестации женщина принимает их за месячные.
При латентном течении заболевания будущая мать не придает значения симптомам: она считает их нормой для беременности. Однако воспаление прогрессирует и приводит к существенному поражению почки.
Диагностические мероприятия
Врач использует лабораторные и инструментальные методы, подтверждающие заболевание. Учитывая полученные результаты, доктор назначает адекватную терапию.
Основные диагностические мероприятия:
- Клиническое исследование крови.
- Общий анализ мочи.
- Биохимическое исследование крови.
- Тест мочи по Нечипоренко.
- Бактериальное исследование мочи.
- УЗИ почек.
Как лечить пиелонефрит при беременности
Будущую маму госпитализируют в стационар под круглосуточное наблюдение специалистов. Больная должна соблюдать постельный режим.

Чтобы улучшить мочевой отток, беременная несколько раз в сутки укладывается на бок, который противоположен воспаленной почке. Ноги поднимает выше уровня головы. Если врач не замечает улучшения состояния на протяжении 24 часов, женщине устанавливают катетер.
Беременной придется соблюдать питьевой режим. Она будет выпивать не менее 3 л жидкости в день. Желательно употреблять соки из клюквы, брусники, смородины или компоты.
Медикаменты
Лекарственная терапия считается основным методом лечения воспалительного заболевания почек. Для подавления инфекции назначаются различные группы медикаментов.
Беременность – это не повод отказываться от прописанного лечения. Пиелонефрит – тяжелое заболевание. Оно намного опаснее для здоровья ребенка и может привести к внутриутробной гибели малыша.
Антибиотики
Если болезнь развилась в первом триместре, препараты назначают в крайнем случае. Плацента не успела сформироваться и не защитит плод от действия медикаментов. В это время используются антибиотики пенициллиновой группы – Амоксициллин, Амоксиклав, Ампициллин.
Во 2 триместре разрешено применять цефалоспорины II и III поколения – Цефуроксим, Цефокситин, Цефтриаксон, Цефотаксим. Уколы делают до 35–36 недели. При стафилококковом поражении почек используются макролиды – Сумамед, Вильпрафен.
Доктор прописывает препараты, безопасные для крохи. Во время беременности врач не назначает фторхинолоны, Тетрациклин, Левомицетин и Бисептол. Эти антибиотики обладают тератогенным действием: вызывают пороки развития у плода.
Другие лекарства:
- Спазмолитики – Но-шпа, Папаверин. Они снимают боль и восстанавливают нормальный отток урины;
- Эуфиллин – в качестве мочегонного средства;
- Антигистаминные препараты – Цетиризин, Дезлоратадин. Их применяют только под контролем лечащего врача;
- Седативные лекарства – Пустырник, настойка Валерианы. Обладают успокоительным эффектом;
- Общеукрепляющие средства – витамины группы В, Аскорбиновая кислота;
- Уросептики – Канефрон, Фитолизин, Бруснивер, Урофлукс. Они улучшают отток мочи.
Плазмаферез
Метод применяется при осложненных формах пиелонефрита. Он очищает кровь беременной специальным устройством.
Во время плазмафереза собственную плазму пациентки удаляют вместе с бактериями и токсическими веществами. После фильтрации сгущенную кровь смешивают со стерильным физраствором и возвращают в кровеносное русло.
Метод активирует иммунитет беременной, стимулирует выработку плазмы, что ведет к мобилизации организма в борьбе с воспалительным процессом. Плазмаферез сокращает количество акушерских осложнений у будущей мамы.
По каким показаниям проводится процедура:
- Двусторонний пиелонефрит, протекающий с тяжелой интоксикацией.
- Осложнение острой формы заболевания.
- Острая инфекция в единственной почке.
- Наличие тяжелой сопутствующей патологии – поликистоза, эндокринных нарушений.
Диета
Беременная с пиелонефритом должна пересмотреть свое меню. Исключите из питания жирную, копченую и острую пищу, консервы и маринады, бобовые, шоколад, фастфуд.
Если воспалительный процесс сопровождается гестозом, снизьте содержание соли и жидкости. Устраните из меню мучные изделия, сладости, картофельные блюда и шлифованный рис.
Во время беременности женщина должна следить за нормальной работой желудочно-кишечного тракта. Нельзя допускать задержки стула, поэтому в меню добавляется пища из свеклы, чернослива, пшеничных отрубей.
Продукты, которые разрешено употреблять при заболевании:
- черствый или подсушенный пшеничный хлеб;
- сухое печенье;
- блины или оладьи на бездрожжевой основе;
- молочные каши;
- яйца всмятку или блюда из них – запеканки, омлеты;
- супы без мяса с заправкой из нежирной сметаны или масла;
- отварное или тушеное мясо нежирных сортов в виде фрикаделек, биточек, паровых котлет, суфле или пудинга;
- натуральный йогурт, кефир и простоквашу;
- обезжиренный творог и блюда из него;
- растительное и сливочное масло, добавленное в салаты, каши, суп;
- некоторые сладости – джем, пастила, зефир;
- свежие овощи и фрукты.
Сколько пить воды при болезни? При неосложненном течении соль и жидкость не задерживаются в организме. Когда гестозные признаки (гипертония, отеки, белок в урине) отсутствуют, не нужно сокращать объем жидкости. Врачи рекомендуют повысить суточное употребление воды до 2 л.
- морсы из брусники и клюквы;
- компот из шиповника и черной смородины;
- почечные сборы;
- зеленый чай;
- отвары из свежих и сушеных фруктов;
- некрепко заваренный черный чай.
Физиолечение
Будущим мамам делают электрофорез в сочетании с противовоспалительными препаратами. Другие методы физиотерапии запрещены в гестационный период.
Специалисты проводят позиционную терапию. Она восстанавливает отток мочи. Беременная принимает коленно-локтевое положение на 5–10 мин, повторяя процедуру до 5 раз в сутки.
Хирургическое лечение
Выполняется, когда консервативная терапия не помогает на протяжении 2–3 дней, и у пациентки развиваются осложнения. Врач проводит декапсуляцию и нефростомию – отведение урины из почки через стент или катетер.
Если пиелонефрит принимает тяжелое течение, выполняется операция в виде нефростомии – полного удаления воспаленного органа. Хирургическое вмешательство не требует прерывания беременности и в ходе него плод удается сохранить.
Показания к оперативному лечению:
- абсцесс или карбункул почки;
- множественные гнойники на ткани и поверхности органа (апостематозный нефрит);
- гнойное воспаление в единственной оставшейся почке.
Операция обязательно проводится вместе с плазмаферезом и антибиотиками. Это помогает избежать тяжелых неблагоприятных последствий заболевания и сохранить беременность. Будущая мама родит кроху в соответствующий срок естественным путем.
Народные средства
Для лечения этим методом выбирают растения, обладающие различными свойствами. Мочегонное действие оказывают березовые листья и почки, петрушка, девясил, можжевельник, мелисса. Противовоспалительный эффект имеют плоды клюквы и брусники, овес, цветы календулы и ромашки.

Травяные настои готовятся по единому принципу. Берут 1 ст. л. ингредиента и добавляют стакан кипятка. Дают настояться в течение 30 минут.
Для лечения почечного воспаления широко применяется отвар овса. Для его приготовления потребуется 180 г крупы и 1 л воды. В кастрюлю помещаются ингредиенты, снадобье варят около 2-3 часов на слабом огне. Принимайте полученное лекарство по 120 мл 3 раза в сутки. Употребляйте овсяной отвар строго на голодный желудок.
В домашних условиях используйте народное лечение только в качестве комплексной терапии. Дозировку средств обязательно согласуйте с врачом.
Особенности родов при наличии такого заболевания
Гестационный пиелонефрит осложняет состояние женщины в послеродовом периоде. Во время операции есть вероятность занести инфекцию с органов мочевыделительной системы в матку или заразить ею малыша. Поэтому при недуге врачи настаивают, чтобы пациентка рожала естественным путем.
Тяжелая сопутствующая патология угрожает осложнениями. Медики вынуждены выполнять кесарево сечение.
С наступлением 38 недели проводится подготовка к родам. Нельзя пролонгировать беременность до 39–40 недели, поскольку имеется высокая угроза заражения плода от матери.
Профилактические меры
Никто из женщин не застрахован от воспалительных процессов в почках. Они должны знать, как предупредить заболевание. Если будущая мама ранее страдала воспалением органов мочевыделительной системы, ей необходимо внимательнее относиться к своему здоровью.
Во время беременности женщина должна соблюдать меры с ранних сроков и до самых родов. Это позволит уберечься от гестационного пиелонефрита.
Основные правила профилактики:
- Занимайтесь умеренной физической нагрузкой на свежем воздухе. Специальная гимнастика для беременных укрепляет спинные мышцы и улучшает тонус внутренних органов.
- Если вы болели циститом или пиелонефритом до зачатия, с ранних сроков гестации начинайте соблюдать диету и питьевой режим. Они улучшают отток урины из почек.
- Постарайтесь мочиться каждые 3–4 часа. Так не формируется застой, и микробы не успеют размножиться.
- Не переохлаждайтесь и не застужайте ноги и спину. Одевайтесь по погоде.
- Пейте не менее 1,5 л жидкости в день. Включайте в рацион соки и компоты.
- Регулярно посещайте гинеколога, сдавайте анализы крови и мочи.
- Постарайтесь избегать людные места во время эпидемических вспышек.
- При хроническом течении необходимо провести прегравидарную подготовку. Прежде чем забеременеть, пройдите полное обследование почек и пролечите урогенитальные болезни.
Заключение
Пиелонефрит во время беременности – сложное и тяжелое заболевание, опасное для здоровья женщины и малыша. Относитесь к своему состоянию бережно и внимательно. Соблюдайте профилактические меры, чтобы предупредить развитие недуга.
Если во время беременности инфицирование почек все-таки произошло, срочно обратитесь за медицинской помощью и не отказывайтесь от предложенного лечения. Своевременная диагностика и адекватная терапия помогут избежать осложнений и перехода заболевания в хроническую форму.